Всегда ли гастрит переходит в рак
Содержание статьи
Хронический гастрит и рак желудка
Рак желудка — одно из самых распространенных злокачественных заболеваний в мире, где оно занимает 5 место в структуре онкологических болезней и 2 место в структуре смертности от онкопатологии. В России рак желудка занимает пятое место в структуре заболеваемости злокачественными новообразованиями у мужчин и шестое место — у женщин.
Широкая распространенность этой болезни и низкий процент пятилетней выживаемости (в среднем по миру 10-20%) заставляет специалистов по всему миру активно искать алгоритмы своевременной диагностики не столько рака желудка, сколько предраковых заболеваний.
С учетом локализации поражения принято выделять два основных типа рака желудка: кардиальный (поражение кардиального отдела) и некардиальный рак (тело и/или выходной отдел желудка).
Хронический гастрит — маленький шаг на пути к раку желудка
Такое пугающее название подзаголовка достаточно точно отражает текущее понимание этапов развития рака желудка. Само заболевание «хронический гастрит» обычно не вызывает явных симптомов. А вот наличие типичных проявлений болезни, таких как боли в животе, чувство тяжести, переполнения после еды, тошнота — это симптомы функциональной диспепсии, до сих пор неверно определяемой не только пациентами, но даже врачами-гастроэнтерологами как хронический гастрит.
Итак, хронический гастрит — заболевание, которое не проявляется симптомами, а диагноз подтверждается только на основании гистологического исследования биоптатов желудка. Врач-морфолог, выполняющий исследование, может выявить воспаление в слизистой оболочке различной степени выраженности. Это и есть хронический гастрит.
У определенной части лиц длительное воспаление в слизистой желудка (хронический неатрофический гастрит) может привести к развитию атрофических изменений, а иногда клетки желудка могут замещаться нетипичными кишечными клетками (так называемая кишечная метаплазия).
Кишечная метаплазия повышает риск развития дисплазии — предракового заболевания, которое со временем может трансформироваться в аденокарциному (рак) желудка.
Эти этапы, сменяющие друг друга, — хронический гастрит без атрофии, атрофический гастрит, кишечная метаплазия, дисплазия, рак желудка — получили название «каскад Корреа» по имени автора, который описал данную последовательность.
Причины хронического гастрита
Поскольку воспалительные изменения в слизистой желудка, т.е. гастрит — начальные этапы развития рака желудка, попробуем разобраться, откуда же возникает это заболевание. Давно уже доказано, что нерегулярное питание, еда всухомятку и другие нарушения режима приема пищи не вызывают гастрит. Скорее, эти факторы могут способствовать обострению функциональной диспепсии. Тогда что же, образно выражаясь, подкидывает дрова в топку воспаления в слизистой оболочке желудка?
На сегодняшний день выделено несколько факторов, которые доказано вызывают развитие воспаления в желудке:
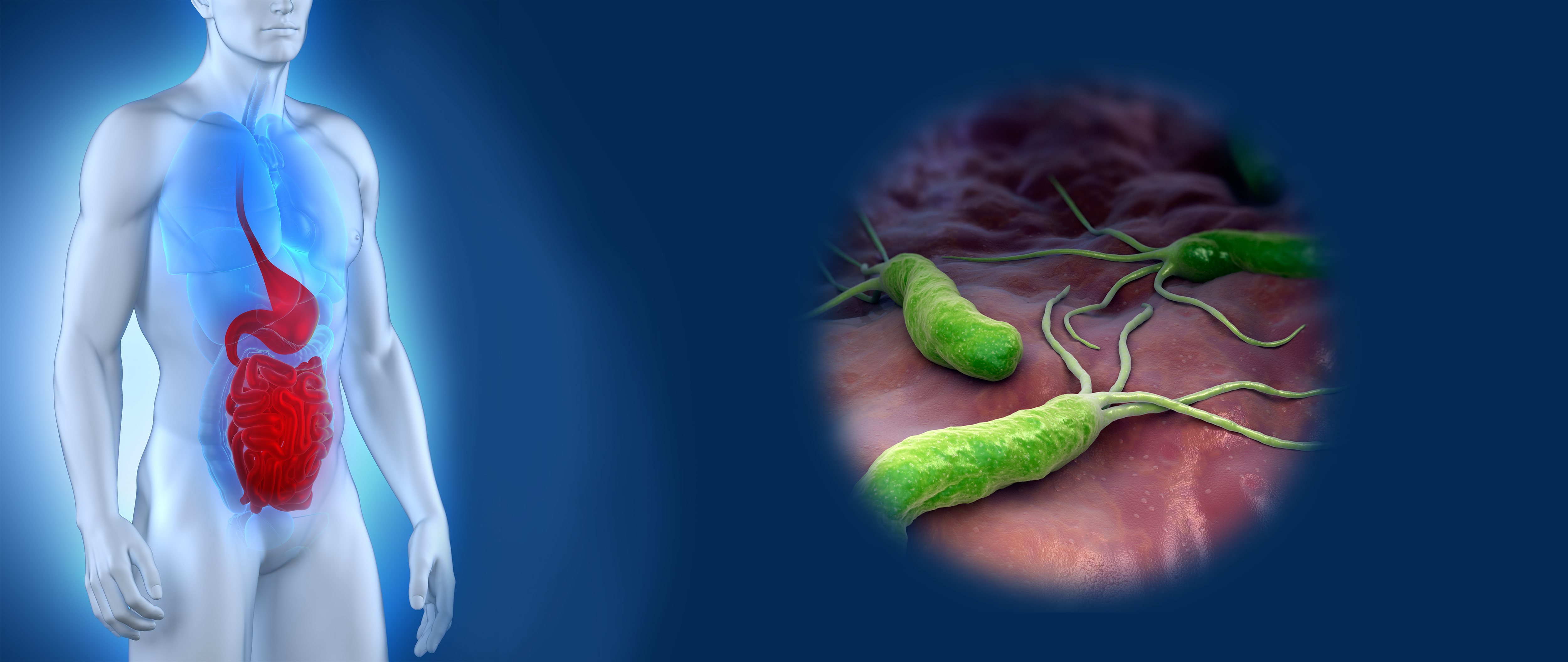
- инфекция, прежде всего инфекция Helicobacter pylori (H.pylori);
- аутоиммунное воспаление;
- воспаление в ответ на химическое повреждение (например, желчью при дуодено-гастральном рефлюксе).
Конечно, существуют и другие причины, но их вклад в развитие воспаления в желудке можно считать незначительным.
Инфекция H.pylori в настоящее время рассматривается как основной фактор, вызывающий развитие хронического гастрита. Около 44% населения земного шара инфицированы этим возбудителем. Известно, что распространенность атрофического гастрита на фоне инфекции H.pylori риска варьирует от 8% в Западных странах до 84% в Японии и Китае. H.pylori считается наиболее значимым фактором риска развития некардиального рака желудка.
Аутоиммунное воспаление встречается намного реже, однако также приводит к развитию хронического гастрита, нередко с атрофией, и ассоциировано с повышенным риском развития рака желудка.
Факторы риска развития аденокарциномы (рака) желудка
1) Наследственная предрасположенность.
Известно, что риск развития рака желудка у родственников первой степени родства (родители, дети) повышен в 2,3-3,5 раза. При указании на 2 и более случаев рака желудка у ближайших родственников этот риск возрастает в 5-12 раз. Риск выше в тех случаях, когда онкопатология желудка была выявлена у родственников в возрасте менее 50 лет.
2) Аутоиммунное поражение желудка с развитием пернициозной (В12-дефицитной) анемии.
Для аутоиммунного поражения желудка помимо развития атрофии характерно также разрушение внутреннего фактора (фактора Кастла), который обеспечивает нормальное всасывание витамина В12 в тонкой кишке. Установлено, что аутоиммунный гастрит повышает риск развития аденокарциномы (рака) желудка в 2-6,8 раз.
3) Этнические факторы.
Установлено, что риск развития рака желудка выше у азиатов по сравнению с белыми (в 2,1 раза) и лицами негроидной расы (в 1,7 раза). Среди лиц азиатской расы наибольший риск отмечен у китайцев (4,77) и корейцев (7,39). Нельзя исключить, что такое различие обусловлено в том числе высокой частотой инфекции H.pylori у этих лиц и генетическими особенностями.
4) Старший возраст.
Существуют доказательства того, что в разных возрастных группах риск развития рака желудка различается. «Пограничным» считается возраст старше 45 лет, после которого риск развития заболевания повышается в 1,92-3,1 раза. Вероятнее всего, такая взаимосвязь обусловлена длительностью инфицирования H.pylori и возникшего на этом фоне хронического воспаления
5) Мужской пол.
По данным исследований мужчины имеют больший риск развития аденокарциномы (рака) желудка по равнению с женщинами, при этом риск повышен в 1,3-3 раза.
6) Табакокурение.
Курильщики имеют повышенный риск развития рака желудка, локализованного в кардиальном отделе. Вероятность развития заболевания увеличивается в 1,45-2 раза по данным разных исследований.
7) Инфекция H.pylori.
По всей видимости, это наиболее «весомый» фактор риска развития рака желудка, учитывая широкую распространенность этой инфекции по всему миру. Исследования показали, что риск развития некардиального рака желудка у инфицированных лиц увеличен в 12 раз. Примерно у 1% из них в течение жизни развивается аденокарцинома желудка. Риск развития рака кардиального отдела желудка не повышается.
8) Полипы желудка.
Полипы желудка делятся на 3 вида: полипы фундальных желез, гиперпластические полипы и аденоматозные полипы. В полипах фундальных желез размерами более 1 см редко, но выявляет дисплазия и рак (с частотой по 1,9%, соответственно). Для гиперпластических полипов больших (>1 см) размеров характерно нередкое выявление дисплазии (1,9-19%) и, реже злокачественное перерождение (0,6-2,1%). Аденоматозные полипы значительно повышают риск развития аденокарциномы желудка, а при размерах полипов >2 см частота выявления в них аденокарцином достигает по некоторым данным 50%.
9) Атрофический гастрит.
Поскольку атрофический гастрит является одним из этапов в «каскаде Корреа» (см.выше), проводилась оценка риска его трансформации в рак желудка. Согласно современным данным, ежегодный риск перехода атрофического гастрита в рак желудка составляет 0,1-1,2%. Частота выявления рака желудка у пациентов с атрофией в течение 5 лет варьирует от 0,7% (для слабо выраженной атрофии) до 10% (тяжелая атрофия).
10) Кишечная метаплазия.
Как и атрофический гастрит, кишечная метаплазия является одним из этапов «каскада Корреа» на пути к развитию рака желудка. Ежегодный риск перехода кишечной метаплазии в рак желудка составляет 0,25-0,4%. Частота выявления рака желудка у пациентов с кишечной метаплазией в течение 5 лет составляет 5,3-9,8%.
11) Дисплазия.
Дисплазия (предраковое состояние) делится на два типа: низкой и высокой степени. Дисплазия низкой степени имеет ежегодный риск трансформации в рак желудка 0,6%, в то время как для высокой степени — 6%.
Частота выявления рака желудка у пациентов с дисплазией низкой степени в течение 5 лет составляет 0-23%, высокой степени — 60-85%.
Рекомендации по профилактике развития аденокарциномы (рака) желудка
В течение 2019 года были опубликованы рекомендации по диагностике и лечению пациентов с высоким риском аденокарциномы (рака) желудка сразу двумя группами авторов: Британским обществом гастроэнтерологов и коллегией ученых, представленных членами Европейского общества гастроинтестинальной эндоскопии, Европейской группы по изучению Helicobacter pylori и микробиоты, Европейского общества патологов и Португальского общества гастроинтестинальной эндоскопии (т.н. международные рекомендации по лечению предраковых состояний и изменений желудка второго пересмотра (MAPS II). Были даны рекомендации по недопущению развития и своевременному выявлению грозной болезни — рака желудка.
Итак, каковы же рекомендации в отношении профилактики развития рака желудка?
1) Пациенты с хроническим атрофическим гастритом или кишечной метаплазией подвержены риску развития рака желудка.
Комментарий: Наибольший риск отмечается при выявлении атрофии/кишечной метаплазии одновременно в антральном отделе и теле желудка.
2) Лица, проживающие в регионах с высокой частотой рака желудка должны быть тестированы на инфекцию H.pylori.
Комментарий: следует использовать достоверные методы диагностики, включающие дыхательный тест с С13 меченой мочевиной, определение антигена H.pylori в кале или антител к H.pylori класса IgG в крови. Россия относится к регионам с высокой распространенностью рака желудка.
3) Лицам без симптомов в возрасте ≥50 лет с множественными факторами риска (мужской пол, курение табака, наследственность по раку желудка и т.д.) следует проводить скрининговую гастроскопию.
Примечание: скрининг в медицине — это комплекс мероприятий, направленных на выявление заболевания, которое себя никак не проявляет. В данном случае речь идет о проведении гастроскопии лицам без симптомов рака желудка.
Очень важно! Существует несколько видов наследственного рака желудка, для которого характерно более раннее появление (в возрасте до 40 лет).
4) Лицам с высоким риском развития рака желудка (включая гастрит с атрофией и кишечной метаплазией) необходимо проведение регулярной гастроскопии с фотофиксацией и гистологическим исследованием.
Комментарий: согласно данным зарубежных исследований, рак желудка оказывается невыявленным при проведении гастроскопии в 6-11% случаев. Очень важной является медленный осмотр слизистой оболочки желудка и фиксация изображений (фотографии, видеозапись), что позволяет увеличить выявление раннего рака желудка. В клинике «Эксперт» ведется видеозапись всех эндоскопических исследований желудочно-кишечного тракта на обязательной основе.
5) Пациентам с распространенной атрофией и кишечной метаплазией (вовлечение антрального отдела и тела желудка) показана регулярная гастроскопия с биопсией.
Комментарий: частота гастроскопий зависит от многих факторов, включая случаи рака желудка в семье, сохранение инфекции H.pylori, несмотря на адекватное лечение, и т.д.
6) Лицам, имеющим хронический гастрит или гастрит с атрофией на фоне H.pylori, должна быть проведена эрадикационная терапия инфекции.
Комментарий: профилактика развития рака желудка наиболее эффективна в тех случаях, когда пациента начинали лечить от инфекции H.pylori на этапе выявления неатрофического гастрита или гастрита с атрофией.
7) Лечение инфекции H.pylori может быть эффективной мерой в отношении профилактики развития рака желудка у части пациентов, которые уже имеют кишечную метаплазию, дисплазию или рак желудка.
Комментарий: лечение инфекции H.pylori у пациентов с кишечной метаплазией и дисплазией, а также у лиц с удаленной эндоскопическим методом аденокарциномой желудка снижает риск развития/повторного развития рака желудка. Однако профилактический эффект от лечения на этих этапах меньший, чем при хроническом неатрофическом или атрофическом гастрите.
Заключение
Своевременная и адекватная по объему диагностика на этапе «простого гастрита», т.е. до развития атрофии/метаплазии/дисплазии позволяет определиться с рисками развития онкопатологии желудка, подобрать верную тактику, позволяющую избежать развития грозного заболевания.
Источник
Городская клиническая больница №31 в Москве
Согласно последним данным, рак желудка занимает 4 место в структуре смертности от злокачественных новообразований в мире. «Опережают желудок» по частоте смертей лишь рак легкого, молочной железы и печени. Ежегодно в мире от рака желудка умирают 9 из 100000 человек.
Что вызывает развитие злокачественных опухолей этого важного органа? Имеются ли ранние симптомы заболевания? Можно ли предотвратить развитие рака желудка?
Начнем с факторов риска. Безусловно имеет значение генетическая предрасположенность: если ближайшие родственники человека болели раком желудка, то вероятность заболевания значительно повышается. На генетическую составляющую приходится до 1/3 случаев заболеваемости раком желудка. У прямых родственников больных раком желудка риск заболеть возрастает в 6 раз.
Но, к счастью, одних только генов недостаточно для возникновения этого страшного заболевания. Значительную роль играют диетические факторы и факторы окружающей среды. Так, например, диета с избытком поваренной соли (соленая рыба, мясо, овощи, морепродукты), вызывает осмотическое повреждение эпителия желудка и способствует заселению слизистой оболочки желудка бактериями Н. Pylori, которые являются одним из главных канцерогенов для желудка. Высокое содержание в почве, воде, продуктах питания нитритов и нитратов (особенно много их в колбасах, копченых продуктах, овощах, подвергшихся химической обработке) приводит к тому, что в желудке они превращаются в нитрозамины, являющиеся сильными канцерогенами. Недостаток в продуктах питания витаминов (С, А, Е), антиоксидантов, курение, злоупотребление алкоголем также значительно повышают риск развития рака желудка.
НО! Одним из самых главных факторов, влияющих на образование злокачественной опухоли в желудке, является инфицирование человека бактерией Хеликобактер пилори (Helicobacter pylori).
В 1994 г. Международное агентство по изучению рака («International Agency for Re on Cancer») отнесла инфекцию Н.pylori к канцерогенам I класса («определенно доказанным»). Наличие инфекции H.pylori повышает риск развития рака желудка в 4-20 раз. У больных раком желудка инфекция Н.pylori обнаруживается в 60-90% случаев. К сожалению, наша страна относится к регионам с крайне высокой инфицированностью населения-до 75% жителей России являются носителями этой бактерии. Ее коварство заключается в том, что в большинстве случаев инфицирование не сопровождается какими бы то ни было симптомами и пациент годами, а зачастую и десятилетиями живет в казалось бы «мирном» содружестве с этим микроорганизмом, в то время как в желудке запускается каскад патологических изменений. Поначалу возникает поверхностное воспаление, затем-атрофический гастрит, далее-кишечная метаплазия,являющаяся уже предраковым заболеванием, затем дисплазия и рак. Известно, что хронический гастрит предшествует возникновению рака желудка в 73,5-85 % случаев. К счастью, процессы эти текут крайне медленно, занимают много лет и если вовремя провести обследование (эзофагогастродуоденоскопия с исследованием на H.pylori), застать болезнь на стадии гастрита, пройти курс антибактериальной терапии, направленной на уничтожение этой зловредной бактерии, то страшного заболевания можно избежать! Важно, что большинство людей заражаются бактерией в детстве (через плохо обработанную посуду, грязные руки, предметы обихода), а повторного заражения (после проведения лечения) у взрослых в 90% не происходит (имеет значение приобретенный иммунитет).
Конечно, проводить антибактериальную терапию 75% населения нашей огромной страны невозможно, да и не нужно, ведь рак желудка возникает далеко не у всех инфицированных, а только при совокупности «злых» факторов.
Поэтому существуют строгие показания для лечения H.pylori: врач настоятельно порекомендует провести лечение, если у Вас кроме самой H.pylori будут выявлены следующие заболевания или данные анамнеза:
- MALT-ома желудка
- Атрофический гастрит
- Язвенная болезнь желудка или двенадцатиперстной кишки
- Родственники в 1 колене болели или умерли от рака желудка
Кроме того, даже если никаких заболеваний еще не развилось, но пациент пожелает избавиться от бактерии — ему также проведут курс антибактериальной терапии.
Важно помнить о том, что зачастую гастрит, атрофия, кишечная метаплазия и даже ранний рак желудка не проявляются никакими симптомами, либо пациента могут беспокоить отрыжка, тошнота, боль в подложечной области, снижение аппетита, чувство переполнения и быстрого насыщения после еды. Очевидные симптомы рака желудка, такие как рвота съеденной накануне пищей, тухлая отрыжка, рвота с кровью, похудание, слабость, бледность появляются только на запущенных стадиях рака желудка, когда спасти человека значительно сложнее! Поэтому, в случае появления у Вас жалоб не тяните с визитом к врачу-гастроэнтерологу, а в возрасте старше 40 лет есть смысл пройти профилактическое обследование даже если Вас ничего не беспокоит.
Автор: Кайбышева Валерия Олеговна — врач гастроэнтеролог, кандидат медицинских наук.
Источник
Год борьбы против рака желудка: гастрит как база для развития злокачественной опухоли
Желудок человека — мышечный орган с большим количеством нервных окончаний, которые его окружают и при любых воздействиях и изменениях обеспечивают его мгновенную реакцию. Он получает с пищей энергию и, обрабатывая ее, выполняет связные функции с другими органами. Любые кардинальные изменения в этой цепочке приводят к многочисленным болезням.
Наукой не определены точные причины, вследствие которых образуются и развиваются раковые опухоли желудка, однако есть заболевания, которые можно охарактеризовать как предраковые. К таким заболеваниям относится и хронический гастрит: воспалительный процесс может являться предпосылкой для возникновения злокачественной опухоли.
Самым опасным из гастритов является атрофический гастрит. Так называется заболевание, при котором развивается воспаление слизистой желудка, что в свою очередь ведет к численному сокращению железистых клеток или к полному их исчезновению с последующей заменой их фиброзной тканью. Эти изменения ведут к ухудшению пищеварения из-за снижения выработки желудочного сока. Также при этом нарушается процесс продукции витамина В12. Ученые определили, что приблизительно 20-25% всех раковых случаев связано с предшествованием острого или хронического воспаления.
Как хронический атрофический гастрит влияет на развитие рака желудка
Зарождение рака связано с активным воздействием биологически активных веществ на слизистую оболочку, таких как простагландины, цитокины, хемокины. Эти вещества становятся причиной мутационных изменений ферментов и являются сильным онкогенным фактором.
Степень риска развития злокачественного новообразования прямо пропорциональна длительности воспалительного процесса. Воспалительная реакция ведет к стимуляции зарождения моноцитов, лимфоцитов, макрофагов и т. д. (воспалительных клеток). Вновь образовавшиеся клетки, вступив в реакцию с раковыми становятся хорошим подспорьем для активного роста опухолевых клеток, так как являются питательной средой для последних. Но не только сами воспалительные клетки питают клетки рака. Продукты их жизнедеятельности также являются питательным компонентом канцерогенеза.
Запуск раковой атаки требует некого внешнего толчка. К таким воздействиям можно отнести: желчнокаменную болезнь, алкоголизм, ультрафиолетовое воздействие, инфицирование Helicobacter pylori, вирусом герпеса, гепатитами С и В, ВИЧ, вирусом папилломы человека и т. д.
Роль бактерий helicobacter pylori в канцерогенезе желудка
Не так давно наличие в организме человека бактерий helicobacter pylori было поставлено на первое место по степени провокации развития рака желудка. Именно этот микроорганизм зачастую запускает процесс канцерогенеза. Опасность его воздействия состоит еще и в том, что даже после полного удаления бактерий из желудка воспалительный процесс не уходит, оставляя после себя атрофические изменения в слизистой, что ухудшает положение человека, поскольку атрофический гастрит есть потенциально опасный этап на пути зарождения рака.
Любое воспаление требует незамедлительного лечения, дабы не допустить начала губительного ракового процесса.
Исследование хронического атрофического гастрита
Ученые неоднократно проводили исследования гастритов неатрофической и атрофической формы. Стало ясно, что неатрофический гастрит легко может перейти в атрофический, а последний — в рак желудка. Симптомы атрофического гастрита и сам атрофический гастрит не стоит на месте, постоянно развиваясь, отчего заболевание требует от врача и пациента беспрестанного наблюдения. Атрофическому гастриту с большей вероятностью подвержены люди, являющиеся носителями Н helicobacter pylori.
Для исключения образования злокачественных опухолей при гастрите и атрофическом гастрите важно как можно раньше выявить и вылечить заболевание после чего контролировать здоровье пациента. Также необходимо, чтобы пациент сам снизил риски, выполняя некоторые рекомендации:
отказ от курения;
отказ от употребления крепкого алкоголя, особенно в сочетании с жирной пищей;
контроль веса;
применение активных физических нагрузок;
соблюдение режима правильного питания или особой диеты.
Диета при гастрите.
Существуют некоторые советы по питанию и образу жизни человека, которые помогут облегчить симптомы гастрита:
— ешьте чаще и маленькими порциями;
— не наедайтесь перед сном;
— не пейте кофе, газированные напитки, фруктовые соки с лимонной кислотой;
— избегайте раздражающих продуктов питания — острых, кислых, жареных и жирных;
— исключите употребление алкоголя и курение;
— старайтесь справляться со стрессом, поскольку он вызывает ухудшение симптомов заболевания;
— соблюдайте богатую клетчаткой диету;
— употребляйте продукты, содержащие флавоноиды: яблоки, сельдерей, клюкву, лук, чеснок;
— употребляйте продукты, богатые антиоксидантами — фрукты (черника, вишня) и овощи (кабачок, болгарский перец);
— употребляйте пищу с высоким содержанием витаминов группы В и кальция (миндаль, цельнозерновые продукты, шпинат, капуста);
— избегайте пищи, богатой жирами;
— избегайте рафинированных продуктов (белый хлеб, макаронные изделия, сахар).
— для удовлетворения белковых потребностей употребляйте постное мясо, рыбу, бобовые продукты;
— используйте полезные для здоровья масла (например, оливковое);
— не ешьте пищу, содержащую трансжиры (печенье, крекер, торты, картофель фри, маргарин);
— пейте достаточное количество воды.
Дополнительная информация в пресс-службе ККОД, по тел. 222-40-30, 8-913-576-80-67, Марина Соколова.
Источник