У ребенка часто живот колит
Содержание статьи
Колит у детей
Колит у детей — полиэтиологическое заболевание толстой кишки, сопровождающееся ее воспалительно-дистрофическими изменениями. Колит у детей протекает с болями в животе, тошнотой, изменением частоты и характера стула, недомоганием. Диагностика колита у детей включает копрологическое и бактериологическое исследование кала, проведение ирригографии, ректосигмоскопии и колоноскопии, эндоскопической биопсии слизистой кишки. Лечение колита у детей во многом зависит от его патогенетической формы и включает диетотерапию, антибактериальную и симптоматическую терапию, фитотерапию, восстановление нормальной кишечной микрофлоры.
Общие сведения
Колит у детей — воспаление толстого кишечника, характеризующееся болями и функциональными нарушениями со стороны толстой кишки. Не менее 10% всех случаев хронического колита начинается в детском возрасте, поэтому заболевания толстой кишки, их диагностика и лечение составляют одну из сложных проблем детской гастроэнтерологии. В силу анатомо-физиологических особенностей пищеварительной системы детей раннего возраста, воспалительный процесс, как правило, протекает с одновременным вовлечением тонкой и толстой кишки (энтероколит). У детей школьного возраста обычно встречается изолированное поражение различных отделов кишечника — энтерит и колит.
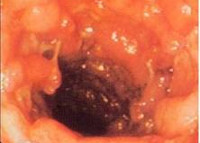
Колит у детей
Причины колита у детей
Острый колит у детей, как правило, развивается на фоне кишечной инфекции (сальмонеллеза, шигеллеза, эшерихиоза, иерсиниоза, пищевой токсикоинфекции, ротавирусной инфекции и др.) и в большинстве случаев сочетается с острым гастритом, острым энтеритом или гастроэнтеритом. Иногда причиной острого колита у детей выступают индивидуальная непереносимость некоторых компонентов пищи, грубые нарушения диеты, радиационное воздействие.
Хронический колит может являться исходом острого колита (например, при дизентерии у детей), а также развиваться вследствие глистных и паразитарных заболеваний (аскаридоза, лямблиоза), систематического нарушения пищевого режима, воздействия бытовых ядовитых агентов, нерационального применения лекарственных препаратов (НПВС, антибиотиков, слабительных и др.), секреторной недостаточности пищеварительных желез (врожденных и приобретенных энзимопатий — целиакии и дисахаридазной недостаточности), дисбактериоза и пр.
Реализации воспаления слизистой кишечника способствуют психогенные факторы, вегето-сосудистая дистония у детей, отягощенная наследственность, врожденные особенности развития кишечника (долихосигма, мегаколон), малоподвижный образ жизни, вредные привычки в подростковом возрасте. Вторичные колиты у детей встречаются при эндокринных заболеваниях (гипотиреозе, микседеме), заболеваниях ЦНС (миастении, детском церебральном параличе).
Классификация
Воспалительные изменения в толстой кишке могут быть распространенными либо ограниченными одним или несколькими сегментами. В соответствии с этим выделяют изолированное воспаление слепой кишки (тифлит); воспаление слепой и восходящей кишки (тифлоколит); воспаление поперечно-ободочной кишки (трансверзит); воспаление перехода поперечно-ободочной кишки в нисходящую (ангулит); воспаление сигмовидной кишки (сигмоидит); воспаление прямой и сигмовидной кишки (проктосигмоидит); воспаление прямой кишки (проктит); генерализованное воспаление (панколит).
С учетом этиологического фактора колиты у детей бывают инфекционными, алиментарными, паразитарными, токсическими, медикаментозными, лучевыми, невротическими, вторичными, невыясненной этиологии.
На основании эндоскопической картины и морфологических признаков выделяют катаральный, атрофический и эрозивно-язвенный колит у детей. По характеру клинического течения колиты у детей делятся на острые и хронические; по типу течения — на монотонные, рецидивирующие, прогрессирующие, латентные; по тяжести течения — на легкие, средней тяжести, тяжелые.
В зависимости от состояния моторики толстой кишки и преобладающих функциональных нарушений кишечника различают колиты у детей с преобладанием запоров или поносов, сменой запоров и поносов. В клиническом течении колита у ребенка выделяют фазу обострения, клинической ремиссии, клинико-эндоскопической (гистологической) ремиссии.
Основные клинические формы колитов, встречающиеся у детей, представлены острым колитом, хроническим колитом, неспецифическим язвенным колитом, спастическим колитом.
Симптомы колита у детей
Острый инфекционный колит протекает на фоне выраженного токсикоза и эксикоза: повышенной температуры, анорексии, слабости, рвоты. В результате спазма кишечника ребенка беспокоят боли в подвздошной области, тенезмы. Стул учащается от 4-5 до 15 раз в сутки; испражнения имеют водянистый, пенистый, характер; зеленоватый цвет, примесь слизи и прожилок крови. Во время дефекации может отмечаться выпадение прямой кишки. При осмотре ребенка с острым инфекционным колитом обращают внимание признаки обезвоживания: снижение тургора тканей, сухость слизистых, заострение черт лица, олигурия.
Хронический колит у детей имеет волнообразное течение с чередованием обострений и ремиссий. Основными клиническими проявлениями колита у детей служат болевой синдром и нарушение стула. Боли локализуются области пупка, правой или левой подвздошной области; имеют ноющий характер; возникают после приема пищи, усиливаются во время движений или перед дефекацией.
Расстройство стула при хроническом колите у детей может выражаться диареей, запорами или их чередованием. Иногда отмечается учащение позывов на дефекацию (до 5-7 раз в сутки) с выделением кала различного характера и консистенции (жидкого, со слизью или непереваренной пищей, «овечьего» или лентовидного кала и т. д.). Запор у детей с последующим отхождением твердых каловых масс может приводить к образованию трещин заднего прохода и появлению небольшого количества алой крови в стуле.
Дети с хроническим колитом жалуются на вздутие и распирание живота, урчание в кишечнике, усиленное отхождение газов. Иногда в клинике колита у детей доминируют психовегетативные расстройства: слабость, утомляемость, раздражительность, нарушение сна, головная боль. Длительное течение колита у детей может приводить к задержке прибавки массы тела и роста, анемии, гиповитаминозу.
Хронический колит у детей требует дифференциации с целиакией, муковисцидозом, дискинезией кишечника, хроническим аппендицитом, энтеритом, дивертикулитом, болезнью Крона.
Диагностика
Постановка диагноза основывается на данных анамнеза, клинической картины, физикального, лабораторного, инструментального (рентгенологического, эндоскопического) обследования.
При исследовании крови у детей, страдающих колитами, обнаруживается анемия, гипоальбуминемия, снижение уровня электролитов в сыворотке крови. Копрологическое исследование выявляет наличие в кале лейкоцитов, слизи, стеатореи, амилореи, креатореи. Бактериологическое исследовании кала позволяет исключить инфекционную природу острого и хронического колита у детей. Анализ кала на дисбактериоз, как правило, демонстрирует изменение микробного пейзажа кишечника за счет возрастания условно-патогенных агентов — стафилококков, протея, кандид.
При эндоскопическом исследовании кишечника (колоноскопии, ректоскопии) у детей чаще выявляется картина катарального колита: слизистая оболочка толстой кишки гиперемирована, отечна; лимфоидные фолликулы увеличены; обнаруживается большое количество слизи, точечные кровоизлияния, ранимость слизистой при контакте. Эндоскопическая биопсия слизистой кишки и морфологическое исследование биоптата способствуют дифференциальной диагностике различных форм колита у детей.
С целью уточнения степени и тяжести воспаления при колите у детей выполняется ирригография. Для изучения функционального состояния толстой кишки проводится рентгенография пассажа бария.
Лечение колита у детей
Лечение колита у детей направлено на элиминацию возбудителя, восстановление функции кишечника, предупреждение рецидива или обострения. Во всех случаях колита у детей назначается механически и химически щадящая диета: некрепкие бульоны, слизистые отвары, паровые блюда, омлеты, каши, кисели. Терапия острого инфекционного колита у детей проводится по правилам лечения кишечных инфекций (антибиотикотерапия, оральная регидратация, прием бактериофагов, энтеросорбентов и т. д.).
При хроническом колите у детей, кроме лечебного питания, показан прием ферментных препаратов (панкреатин), пребиотиков и пробиотиков, энтеросорбентов, прокинетиков (лоперамид, тримебутин). Антибактериальные препараты назначаются по строгим показаниям. В рамках терапии колита детям рекомендуется употребление минеральной воды без газа, настоев и отваров лекарственных трав. При необходимости в комплекс терапевтических мероприятий включают ИРТ, физиотерапию (электрофорез, грязелечение, согревающие компрессы на область живота), массаж живота и лечебную гимнастику.
Прогноз и профилактика
В случае своевременного лечения и полноценной реабилитации острый колит у детей заканчивается клинико-лабораторным выздоровлением. При хроническом колите у детей соблюдение рекомендуемого режима обеспечивает продолжительную ремиссию. Частые обострения колита нарушают физическое развитие детей, их психосоциальную адаптацию.
Профилактика колита у детей предполагает соблюдение возрастной диеты и режима питания, полноценное лечение острых кишечных инфекций, глистных инвазий, дисбактериоза. Диспансерное наблюдение детей проводится педиатром и детским гастроэнтерологом. Проведение профилактических прививок разрешается в период стойкой ремиссии хронического колита у детей.
Источник
Что делать, если у ребёнка болит живот?
Что делать, если у ребёнка болит живот?
Не разобьёшь коленок — не вырастешь, — гласит народная мудрость. К сожалению, без болей в животе вырасти также мало у кого получается. Рано или поздно у каждого ребёнка начинает болеть живот. И тогда у его родителей возникают вопросы: что делать, если у ребёнка болит живот? Это опасно? Когда нужно немедленно обращаться к врачу, а когда можно немного подождать?
С этими и другими вопросами мы обратились к заместителю главного врача по педиатрии ООО «Клиника Эксперт Смоленск» Захарову Алексею Александровичу.
Что может скрываться за болью в животе у ребёнка?
Боли в животе — один из самых частых острых синдромов в педиатрической практике, — рассказывает Алексей Александрович. Это связано с тем, что многие сопутствующие заболевания, не связанные с болезнями желудочно-кишечного тракта, среди которых ОРВИ и ОРЗ, отиты и бронхиты, пневмонии и инфекции мочевыводящих путей сопровождаются болями в животе у детей. В этой ситуации исключить педиатрическую и хирургическую патологию бывает крайне непросто. При этом чем меньше возраст ребёнка — тем сложнее дифференцировать диагноз.
За болями в животе могут скрываться аппендицит, непроходимость в разных отделах кишечника, ущемление грыжи, кишечная инфекция, функциональные нарушения в виде переедания, запора, глистной инвазии.
У детей более старшего возраста в виде болей в животе могут проявляться различные вегетативные нарушения. Например, своё социальное недовольство ребёнок может высказывать посредством симуляции боли в животе.
У девочек-подростков живот может болеть в период становления менструального цикла. За такими болями могут скрываться врождённые патологии — атрезия влагалища и матки и их недоразвитие, нарушение синдрома дифференцировки гениталий, а также апоплексия яичника за счёт нарушения гормонального фона.
Ряд заболеваний, не связанных с вирусной или хирургической этиологией, но требующих немедленного лечения, также проявляются болями в животе. Среди них — сахарный диабет. Боли в животе при сахарном диабете возникают из-за раздражения брюшины за счёт накопившихся в организме кетоновых тел. В такой ситуации ребёнок жалуется на распространённые боли по всему животу.
Почему при ОРВИ болит живот у малыша?
Все вирусы обладают способностью поражать нервную систему и рефлекторно вызывают боли в животе, — объясняет доктор. При этом в каждом возрасте — своя специфика болей. Например, у детей до 3-х лет живот всегда начинает болеть в области пупка.
Подросший ребёнок может показать, где у него болит и даже описать боль. Что же делать родителям совсем маленьких детей?
Как по поведению ребёнка, ещё не умеющего разговаривать, определить, что у него болит живот?
Самая тяжёлая для диагностики группа детей — это малыши в возрасте до 1 года, — считает Алексей Захаров. Боли в животе у деток в этом возрасте могут быть связаны с врождённой кишечной непроходимостью или инвагинацией кишечника, при которой один участок кишечника входит в другой, приводя к ущемлению.
При таких патологиях боли носят сильный и приступообразный характер, и сопровождаются светлыми промежутками, когда поведение ребёнка не демонстрирует беспокойства и дискомфорта малыша.
За болью в животе у детей в возрасте до 1 года могут скрываться различные функциональные нарушения в виде введения прикорма или перехода с грудного вскармливания на искусственное.
Хирургическая патология в виде острого аппендицита встречается у этой возрастной категории редко, но всё же бывает. Тем важнее родителям быть наблюдательными, учитывая двадцатипроцентную летальность от нелеченого аппендицита у детей до года.
Разобраться с тем, что на самом деле происходит с ребёнком в возрасте до 1 года без помощи врача невозможно, — говорит Алексей Александрович и призывает родителей быть более внимательными к своим детям. Любое изменение поведения ребёнка, будь то отказ от игрушек, груди, бутылочки со смесью или воды, длительный плач на фоне задержки отхождения газов и стула являются поводами для немедленного обращения за медицинской помощью.
Родителям маленьких детей нужно помнить — лучше перестраховаться, чем пропустить грозные симптомы.
Как часто встречается аппендицит у детей?
Острый аппендицит — одна из самых частых патологий в детской экстренной хирургии. Это объясняется тем, что аппендикс — это орган иммунной системы, представляющий целый комплекс лимфоузлов. Аппендикс реагирует на все вирусные, инфекционные заболевания и воспалительные заболевания. В случае сбоя иммунной системы аппендикс воспаляется, дав клиническую картину острого аппендицита.
Начало аппендицита всегда является неспецифичным — это могут быть как разлитые боли в животе, так и их полное отсутствие. Потому при постановке диагноза детские врачи, прежде всего, обращают внимание на ухудшение общего состояния ребёнка.
Если на приёме у детского врача родители говорят о том, что их ребёнок стал вялым, невесёлым, у него пропал аппетит и/или у поднялась невысокая температура — 37-37,2 — это всегда повод педиатру насторожиться и направить ребёнка на консультацию к хирургу и УЗИ брюшной полости. А также для проведения динамического наблюдения за состоянием маленького пациента в течение 72 часов.
Последняя рекомендация не всегда понятна родителям, — говорит Алексей Захаров. Но именно эти 72 часа необходимы докторам для постановки окончательного диагноза ребёнку в случае стёртой клинической картины.
Что касается ярких признаков аппендицита, то при их наличии ребёнка экстренно прооперируют в любое время суток.
Сколько можно ждать, если у ребёнка болит живот?
«Любой рост сопровождается болями в животе», «для того, чтобы боли ушли — достаточно полежать на животике или приложить грелку», — за свою педиатрическую практику доктор Захаров сталкивался с разными стереотипами, передающимися из поколение в поколение. В его работе были и случаи, когда родители, уповая на «перерастёт» упускали развитие серьёзных заболеваний у своих детей, приводящих к инвалидизации.
Гармоничный рост и развитие не должны сопровождаться болями в животе, — говорит Алексей Александрович. Проблемы с самочувствием и боли всегда имеют под собой основания.
Если ребёнок общителен и у него не было никаких погрешностей в диете, а также физических нагрузок и травм, то при возникновении спонтанно возникших болей в животе какое-то время можно подождать. Если боль была однократной и быстро прошла — повода для волнения в ближайшие два часа нет, — объясняет доктор Захаров. Если боль повторяется, а самочувствие малыша ухудшается — ребёнка нужно срочно показать врачу.
В случае, если ребёнок неконтактен, а родители не знают, что предшествовало возникшим болям — это также всегда повод для обращения к врачу, — настаивает Алексей Захаров. Только доктор сможет определить насколько опасен тот или иной симптом и назначить, в случае необходимости, правильное лечение.
Некоторых родителей от обращения к врачу по поводу нездоровья ребёнка останавливают собственные страхи. Им кажется, что врачи нанесут их малышу дополнительную травму. На самом деле, обследование ребёнка при болях в животе не приносит ему дискомфорта.
Как правило, для установления предварительного диагноза доктору необходимо осмотреть малыша и увидеть результаты клинических анализов мочи и крови ребёнка, а также расшифровку УЗИ брюшной полости. Все остальные обследования назначаются по показаниям и по ходу наблюдения.
Что дать ребёнку при болях в животе?
Фармация в нашей стране развита, а многие лекарства продаются без рецепта, поэтому случаи, когда родители прибегают к самолечению при болях в животе у ребёнка, не так редки, — рассказывает доктор. Поступая таким образом, каждый родитель должен понимать — он рискует здоровьем своего ребёнка. Любые лекарственные препараты, данные взрослым малышу для купирования абдоминального болевого синдрома без назначения врача, могут замаскировать проявления хирургической патологии и затрудняют диагностику.
Родителям важно помнить — боль — это всегда сигнал SOS и повод для действий. Жизнь и здоровье ребёнка слишком дороги, чтобы ими рисковать.
Подробнее о докторе Алексее Александровиче Захарове можно прочитать здесь.
Источник
У ребёнка болит живот. Как отличить несварение от аппендицита?
Рассказывает хирург НИИ неотложной детской хирургии и травматологии, кандидат медицинских наук Малхаз Швелидзе.
Ложная тревога?
Живот болит! Это — самая распространенная детская жалоба. И мамы привыкают «бороться» с болью привычными средствами: спазмолитиками, анальгетиками, ферментными препаратами. Но нередко под привычной болью в животе скрываются серьезные заболевания, требующие экстренной хирургической помощи.
Одна из самых опасных ситуаций — острый аппендицит: воспаление червеобразного отростка слепой кишки. Наиболее часто он развивается у детей от 8 до 14 лет, но заболевание может возникнуть в любом возрасте. Аппендицит у малышей часто маскируется под приступ холецистита или гастрита, инфекции мочевыводящей системы, и даже ОРВИ или пневмонию.
Иногда на 5-7-й день после ангины или простуды ребенок начинает жаловаться, что у него болит живот. Это, конечно, не означает, что у него именно аппендицит — детский организм так устроен, что живот может болеть по самым разным причинам. Например, появляется жидкий стул — и никаких других опасных признаков нет. Ребенка лечат от кишечной инфекции, а у него совсем другое.
Что же должно насторожить родителей? Специалистам эти ситуации хорошо известны.
● У ребенка резкая, схваткообразная или ноющая боль. Так всегда начинается аппендицит.
● Ребенок жалуется: болит живот, показывая на пупок. Иногда боль распространяется на весь живот, постепенно перемещаясь в его нижнюю правую часть (подвздошную область).
● Боль отдает в руку, в ногу.
● Ребенок становится раздражительным.
● Часто он принимает вынужденную позу: лежит на правом боку, прижимая ножки к животу.
● Не дает дотронуться до животика.
● Заболевание прогрессирует, возникает тошнота, рвота.
● Температура может оставаться нормальной, но иногда повышается до 37,5.
● Появляется жидкий стул.
В больницу!
Если в течение двух часов боль не проходит, нужно вызывать «скорую» или везти ребенка в больницу. Чем младше ребенок, тем сложнее поставить диагноз острого аппендицита: малыш не в состоянии рассказать о своих ощущениях.
В больнице ребенка осмотрит хирург. Опытный врач может обнаружить различие в тонусе мышц передней брюшной стенки с правой и с левой стороны, положив руку по срединной линии и осуществляя одновременно давление на брюшную стенку ребенка большим пальцем с одной стороны и остальными пальцами с другой. Нередко живот бывает вздут и болезнен при пальпации во всех отделах.
Для уточнения диагноза делают ультразвуковое сканирование живота и общий анализ крови. Часто ребенка бывает необходимо оставить в больнице для наблюдения за его состоянием, но многие родители протестуют против таких «крайних мер».
Не спорьте! Хирургу виднее! Вполне вероятно, что через час, а может, и через сутки ребенку экстренно понадобится операция, он должен находиться под наблюдением!
Аппендикс чаще всего удаляют методом лапароскопии: хирург делает небольшие проколы в брюшной полости, вставляет в него специальные инструменты и выполняет операцию. Преимущества этого метода — минимальная травматичность, снижается риск образования послеоперационных спаек.
При выписке родители получат от врача рекомендации: как его кормить, нужна ли диета и на какое время, какие и когда будут разрешены ему физические нагрузки и и т. п. Единых правил не существует, потому что Ваня Иванов болеет иначе, чем Петя Петров.
Если вдруг дома ребенок начинает жаловаться на что-то, срочно проконсультируйтесь с врачом, лучше с хирургом, который его оперировал.
Кишка тонка
У маленьких детей встречается и кишечная инвагинация, которая тоже дает картину острого живота. Что при этом происходит? Кишка нижнего отдела «внедряется» в вышележащую. Из-за образовавшегося сужения ущемляются сосуды кишечника, нарушается кровообращение.
Главная опасность в том, что может развиться некроз (гибель ткани) кишки. У младенцев инвагинация чаще всего случается из-за неправильного введения прикорма с овощами или фруктами, которые усиливают перистальтику. Причем у мальчиков такое случается гораздо чаще, чем у девочек. У более старших детей причиной может стать аномальное выпячивание стенки тонкой кишки, полипы на внутренней стенке кишечника, опухоль и другие патологии, нарушающие моторику. Очень часто заболевание развивается внезапно:
● Ребенок плачет, покрывается потом, изгибается, сучит ножками.
● После первой атаки, длящейся 5-10 минут, ребенок становится вялым, апатичным до следующего приступа. По мере учащения приступов развивается вздутие живота.
● В кале заметна кровь.
● Может появиться рвота, после которой слышна перистальтика; рвотные массы содержат кровь с примесями слизи, напоминающие малиновое желе.
● Иногда между приступами можно прощупать уплотнение в кишечнике — «шишку» в животике.
● Может повыситься температура.
При появлении таких симптомов ребенка нужно срочно госпитализировать. Если от первого приступа боли до начала лечения проходит не более 12-18 часов, ущемленный участок кишки удается сохранить.
Чтобы установить диагноз кишечной инвагинации, ребенку делают рентген: ставят клизму с раствором сульфата бария, чтобы поврежденный участок стал «видимым» при обследовании.
Если время не упущено, через прямую кишку нагнетают воздух в толстую, под действием давления она постепенно расправляется.
Когда ребенка привезли в больницу слишком поздно, необходима операция. Она может проводиться методом лапароскопии: хирург ручным способом, прикладывая небольшое давление, выправляет поврежденный участок. В тех случаях, когда омертвление ткани кишки все же произошло, хирург вырезает поврежденный участок, а затем сшивает здоровые края кишечника.
Важно
Ситуация требует экстренной врачебной помощи, если у ребенка:
● сильная боль в животе,
● напряженность передней брюшной стенки,
● тошнота и рвота,
● чрезмерная возбужденность,
● повышенная температура.
Если у ребенка возникла сильная, острая боль в животе, нельзя:
● давать ему обезболивающие, слабительные и любые другие лекарственные препараты — это затруднит установку диагноза;
● класть грелку на живот, ставить клизму — воспаление усилится, что может привести к развитию перитонита (гнойного воспаления);
● поить и кормить ребенка до осмотра его врачом: если необходима операция и введение наркоза, наличие пищи и жидкости в кишечнике приведет к рвоте.
Кстати
Почему у ребенка болит живот? Причин множество:
● несварение, желудочно-кишечные расстройства, запоры;
● хронические болезни органов пищеварения: гастродуоденит, холецистит, панкреатит, гастрит, колит;
● заболевания почек, мочеполовой системы, воспалительные процессы в кишечнике, кишечная аллергия;
● инфекционные заболевания: дизентерия, паротиф и другие;
● пищевые отравления;
● простуда, ангина, грипп, особенно если у ребенка высокая температура;
● психологические причины — от чувства страха до бурной радости.
В продолжении: Ребенок жалуется на боль в животе, что делать →
Источник