Поджелудочная и колит лечение
Содержание статьи
Болит поджелудочная железа: что делать в домашних условиях
Локализация болей в поджелудочной железе
Боль, обусловленная патологией поджелудочной железы, локализуется в левом и правом подреберье, как бы опоясывая тело в этой зоне. Поэтому гастроэнтерологи такое состояние часто называют опоясывающей болью. Однако неприятные ощущения могут локализоваться и в других отделах, например, в левом рёберно-позвоночном углу, ниже и в сторону от пупка и даже в области лопатки, имитируя сердечный приступ и ряд других заболеваний. Поэтому гастроэнтерологам приходится постоянно проводить дифференциальную диагностику.
Патологии поджелудочной железы часто протекают под маской других болезней. Поэтому помимо боли, ее характера и локализации врачи ориентируются и на другие симптомы:
Второе врачебное мнение
Эксперты из ведущих российских и зарубежных медицинских учреждений дадут свое заключение по результатам анализов и обследований, прокомментируют поставленный ранее диагноз и назначенное лечение.
Узнать больше
- диспепсия — тошнота и рвота, метеоризм;
- жирный стул, обусловленный дефицитом панкреатических ферментов;
- нарушение всасывания — диарея, снижение веса, признаки гиповитаминоза — бледность и сухость кожи, выпадение волос, заеды в углах рта.
Таблица: локализация болей и причина
Место боли | Сопутствующие проявления | Возможная причина |
Верхняя часть живота, боль распирающая, тупая. | После кофе, острого и кислого, стресса; ослабевает после рвоты, отдаёт в грудину. | Гастрит или язвенная патология желудка. |
В центре и вверху, опоясывающая. | После спиртного, острого и жирного; сухость и неприятный привкус во рту, отдаёт в поясницу. | Воспаление поджелудочной железы. |
Около пупка, внезапная, острая и сильная. | После кофе и шоколада, переедания; сопровождается ознобом и слабостью. | Кишечная колика вследствие энтерита, непроходимости, синдрома раздражённого кишечника. |
Посередине, ближе к одной из сторон, сильная и резкая, отдает в поясницу. | После употребления большого количества воды, арбуза, мочегонных лекарств. | Почечная колика вследствие мочекаменной болезни. |
Вверху с переходом в область пупка, далее вниз и вправо. | Повышение температуры тела, тошнота, усиление боли с течением времени. | Острый аппендицит. |
Сильная по всему животу. | Постепенно нарастает, но не уменьшается. Защитное напряжение мышц живота. Прекращается кишечная перистальтика, повышается температура тела, появляется сухость во рту, тошнота, слабость. | Воспаление брюшины или перитонит. |
Внизу живота с переходом на промежность, резкая, тянущая. | После полового акта, стресса, переохлаждения. | Патологии женской половой сферы — внематочная беременность, апоплексия, воспалительные процессы. |
Причины болевых ощущений
Все многообразие болей в области поджелудочной железы можно подразделить на две большие группы:
- функциональные, или обратимые;
- органические, или необратимые, которые требуют как можно более раннего лечения.
Функциональных причин боли немного. Это:
- перегрузка пищеварительной системы клетчаткой — питание преимущественно сырыми овощами и фруктами;
- злоупотребление жирной пищей;
- частое употребление блюд, приготовленных путём жарки и копчения;
- алкоголь.
Как правило, такие боли не отличаются интенсивностью. Чётко связаны с употреблением конкретной пищи, начинаются спустя полчаса-час после еды, когда пищевой комок достигает двенадцатиперстной кишки и начинается выделение панкреатических ферментов.
«Функциональные боли прекращаются после нормализации питания и отказа от алкоголя. Никаких других проявлений — тошноты, отрыжки, температуры, дрожи — нет».
Органических причин гораздо больше, и все они достаточно серьёзные:
- острый и хронический панкреатит;
- панкреонекроз — тяжелое состояние, сопровождающееся омертвением железистой ткани, при несвоевременном оказании помощи высок процент летального исхода;
- кисты поджелудочной железы;
- муковисцидоз — наследственное заболевание, при котором образуется очень вязкий секрет, закупоривающий выводные протоки;
- фиброз поджелудочной железы;
- карцинома — злокачественная опухоль.
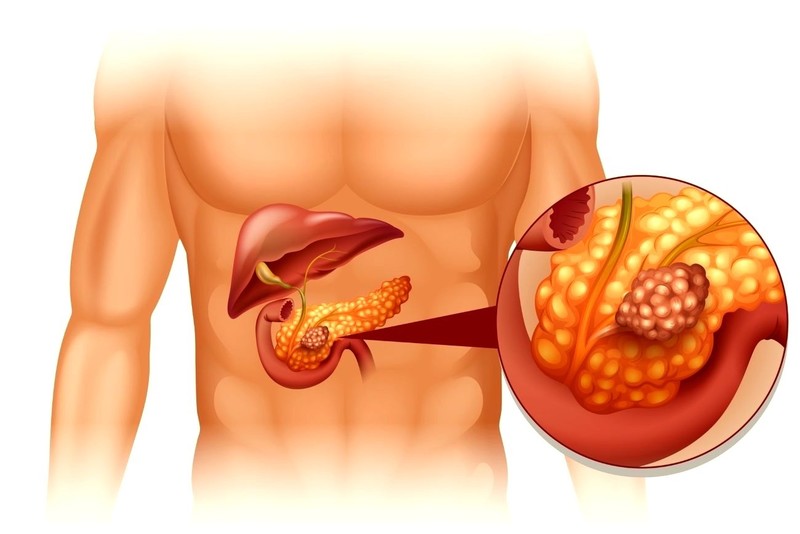
Как устранить боль в домашних условиях
Что делать в домашних условиях, если болит поджелудочная? Покой и голод — лучшие лекарства. Гастроэнтерологи дают чёткие рекомендации, которых необходимо придерживаться:
- до стихания боли не употребляйте пищу;
- по мере уменьшения болевого синдрома переходите на механически и химически щадящее питание — слизистые супы, протертые каши, овощные пюре и кисели;
- пищу готовьте на пару или варите;
- питайтесь 6 раз в сутки — 3 основных приёма пищи и 3 дополнительных;
- не переедайте, вставайте из-за стола с лёгким чувством голода;
- замените животные жиры на растительные;
- под запретом употребление кислого, жареного, копчёного, солёного и экстрактивных веществ — бульоны, сметана, сливки. Избегайте также пищи, богатой клетчаткой, — овощи, фрукты, цельнозерновой хлеб;
- не ужинайте после 19 часов.
«Ни в коем случае не выпивайте спиртные напитки (в том числе лекарства на основе этилового спирта) и не курите. Это ещё больше усилит боль и усугубит повреждение поджелудочной железы».

При первой же возможности сразу обратитесь к доктору, так как только специалист может подобрать эффективное лечение, которое направлено на:
- купирование боли — анальгетики и спазмолитики;
- создание функционального покоя поджелудочной железе — для этого принимаются ферментные препараты;
- восстановление нормального оттока панкреатического секрета — используются лекарства, нормализующие работу гладкой мускулатуры;
- восстановление нарушенной микрофлоры кишечника.
Случаи, когда требуется помощь врача
Если появилась опоясывающая боль в проекции поджелудочной железы, то главное правило — незамедлительная запись к врачу, пока не стало хуже. Ни в коем случае нельзя медлить, если:
- боль нарастает;
- повышается температура тела;
- появилась рвота, сухость во рту и слабость;
- прекратилось отделение газов и урчание в животе;
- чувствуется напряжение мышц передней брюшной стенки.

Опоясывающая боль в верхнем отделе живота — одно из труднейших диагностических состояний. Только специалист может установить объективный диагноз и назначить целенаправленное лечение. А на вопрос «когда болит поджелудочная, что делать в домашних условиях?» универсального рецепта нет. Помните, что промедление может стоить жизни.
К какому врачу обратиться при болях в поджелудочной железе
При болях в поджелудочной железе следует обратиться к гастроэнтерологу. Врач проведет обследование, поставит диагноз и незамедлительно назначит лечение.
На нашем портале «Дословно» вы можете проконсультироваться с гастроэнтерологом бесплатно.
Источник
Как проявляются боли в поджелудочной железе и что делать?
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять-десять сантиметров выше пупка. Длина поджелудочной железы — 15-22 сантиметра, а вес — всего 50-70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Хотя поджелудочная железа — орган относительно небольшой, на нем лежит множество разнообразных функций. Поджелудочная выделяет панкреатический сок — «коктейль» из ферментов и солей, необходимых для расщепления различных питательных веществ и их усвоения. Без ферментов мы не смогли бы переваривать пищу. Их в нашем теле вырабатываются десятки видов, не только в поджелудочной, но и в желудке, и в слюнных железах, и в кишечнике.
Интересный факт
За сутки поджелудочная железа может выделять до одного литра панкреатического сока.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Почему болит поджелудочная железа: выясняем причины
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
На заметку
Примерно 90% пациентов с панкреатитом жалуются на сильные боли в поджелудочной железе, и только у 10% заболевание проходит без болевого синдрома.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Как понять, что болит именно поджелудочная железа? Опознать проблему нетрудно, боль в поджелудочной железе проявляется достаточно специфически. Болевые ощущения локализованы в области вокруг пупка, а при остром панкреатите отдает в спину — этот эффект врачи называют «опоясывающей болью». Боли в поджелудочной усиливаются после обильной или жирной пищи, алкогольных напитков, а также в положении лежа на спине. Эта боль практически не купируется анальгетиками и спазмолитиками, носит постоянный, неприступообразный характер и немного ослабевает, если сесть и наклониться вперед. При панкреатите, помимо боли, наблюдаются тошнота и рвота, слабость, потливость.
Что делать, если болит поджелудочная железа: рекомендации
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
- Диета. Первая задача при лечении поджелудочной железы — максимально разгрузить этот орган, облегчить его работу. Вне зависимости от того, что вызвало боль в поджелудочной, назначается щадящая диета. В первую очередь нужно полностью исключить алкоголь, газированные напитки, кофе и крепкий чай, острую, жирную, жареную пищу, шоколад. Даже у здоровых людей злоупотребление этими продуктами может вызвать неприятные ощущения в области поджелудочной железы. Обычно назначается так называемый стол №5 — меню, основанное на ограничении в жирах и кислых продуктах. Стол №5 — это пища, приготовленная на пару или отварная, пудинги и заливное, нежирное мясо, птица и рыба, продукты, богатые пектинами и клетчаткой: зерновой хлеб, сладкие ягоды, макароны, овощи. Питаться нужно часто и понемногу — это позволяет ЖКТ усваивать пищу, не включая «аварийный режим». Желательно есть как минимум пять раз в день, но порции должны быть небольшими. Кстати, такая диета будет полезна не только тем, кто страдает от серьезных заболеваний печени и поджелудочной железы. Она поможет восстановиться после чрезмерного застолья. Даже здоровым людям знакомы такие симптомы, как тяжесть в желудке, тошнота, метеоризм и расстройство желудка — расплата за переедание или непривычную пищу. После праздников с их бесконечными обедами и возлияниями будет полезно временно переключиться на мягкую диету, чтобы вернуть пищеварение в норму. Стол №5 — диета комфортная и не предполагает отказа от широкой группы продуктов.
- Медикаментозная терапия. Лечение зависит от основного заболевания, но в любом случае врач назначит препараты, которые помогут снять симптомы и улучшить работу пищеварительного тракта. При боли в поджелудочной железе назначают обезболивающие средства для купирования острых приступов, антациды для восстановления уровня желудочной кислотности и нормализации функции пищеварения, а также ферментные препараты (при хроническом панкреатите вне периода обострений). Ферменты, которые содержатся в них, практически не отличаются от наших собственных ферментов и помогают справиться с усвоением пищи, если поджелудочная железа не может вырабатывать достаточное количество панкреатического сока. Кроме того, в некоторых случаях назначают желчегонные средства, антисекреторные вещества (так называемые Н2-блокаторы гистаминовых рецепторов и ингибиторы протонной помпы).
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Источник
Панкреатит
Панкреатит — это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая — характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая — основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
генетическая предрасположенность
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита
Проявления патологии различаются в зависимости от формы — острый или хронический панкреатит. При остром панкреатите наблюдаются:
Боль — интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление — самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота — появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент — голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор — стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота — желудок и кишечник во время приступа не сокращаются.
Одышка — появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе — может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма — появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения — кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию — метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
Анализ мочи
Анализ кала
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1-3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите
При любой форме заболевания пациенту назначается строгая диета «Стол №5п», согласно которой запрещено употреблять острую и жареную пищу. Все блюда готовятся на пару, отвариваются или запекаются. Запрещены также алкоголь и курение.
Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Источник