Колит в цервикальном канале
Содержание статьи
Цервицит: симптомы и лечение заболевания
Цервицит — это воспалительный процесс цервикального канала шейки матки. Заболевание вызывается патогенной флорой.
Возбудителями являются стафилококковая, стрептококковая, энтерококковая инфекция. Кроме того, вызвать воспаление могут гонококки, трихомонады, вирусы, хламидии и другая патогенная микрофлора.
В зависимости от формы заболевания симптомы могут быть слабо или ярко выраженными. При несвоевременном лечении острого процесса он принимает хроническое течение.
Чем опасен нелеченный цервицит для женщины? При патологии, перешедшей в хроническую стадию, признаки заболевания стерты. И женщина зачастую даже может не подозревать о наличии у нее воспалительного процесса, что чревато развитием осложнений.
Так, например, затяжная форма может привести:
- к развитию эрозии
- гипертрофии или истончению слизистого слоя клеток цервикального канала
- провоцировать распространение инфекции в верхние отделы матки и ее придатки
Причины, способствующие развитию заболевания:
- нарушение защитной функции слизистого слоя шеечного отдела матки
- травмирование шейки во время родов, диагностические выскабливания
- введение в полость матки средств контрацепции и присоединение инфекции
- снижение иммунитета
На вопрос: «Опасен ли цервицит при беременности?», ответ положительный. Так как патология является одной из причин невынашивания, так является провоцирующим фактором преждевременных родов.
Есть ли возможность заражения партнера? С уверенностью можно сказать, передается ли инфекция при половом контакте, только после исследования мазка из цервикального канала на флору.
Виды цервицитов
Классификация эндоцервицита выглядит следующим образом:
- По течению заболевания процесс может носить острый или хронический характер
- По распространенности процесса — очаговый (локализация очага воспаления) и диффузный (поражение всей слизистой). В зависимости от стадии бывает: острый диффузный или острый очаговый
В зависимости от причины патологии выделяют следующие виды заболевания:
- Гнойное воспаление, которое вызывается гонококковой, уреаплазменной инфекцией. Возбудители передаются половым путем. Гонорейный цервицит провоцирует воспаление органов малого таза, так как гнойный процесс, возникающий при инфицировании способен передаваться на близлежащие ткани.
- Вирусный цервицит. Источником заражения являются: ВИЧ, герпетический и папиллярный (ВПЧ) вирусы. ВПЧ-ассоциированный цервицит проявляется наличием остроконечных кондилом не только на слизистых наружных половых органов, но и в канале шейки матки, а также на ее влагалищной части. Заболевание чаще встречается у живущих половой жизнью женщин.
- Бактериальный цервицит. Воспалительный процесс поражает все участки слизистого слоя шейки, не только со стороны влагалища, но и с переходом в канал. Причиной воспаления, чаще всего, служит вагинальная условно-патогенная флора в связи с недостаточным содержанием во влагалище лактобактерий. Такая форма воспалительного процесса не является опасной для полового партнера. При попадании половой инфекции процесс осложняется переходом в гнойную форму.
- Атрофическая форма. Характеризуется истончением слизистого слоя шейки матки. Появление атрофических изменений может быть вызвано специфическими, так неспецифическими инфекциями. Также процесс может быть следствием операционных вмешательств.
- Кистозный цервицит. При кистозной форме заболевания наблюдается воспаление железистого эпителия с образованием большого количества кист. Данная форма свидетельствует о запущенности воспалительного процесса. Процесс может носить ярко выраженный или умеренно выраженный характер. Если заболевание приняло хроническое течение, то внешние проявления сглаживаются и поставить точный диагноз не всегда является возможным. Часто патология обнаруживается уже в тот момент, когда в процесс вовлекаются маточные трубы и яичники.
- Лимфоцитарный (фолликулярный) цервицит. Заболевание часто встречается при климаксе и имеет бессимптомное течение. В слизистом слое формируются фолликулярные образования, которые носят доброкачественный характер, но чтобы исключить процесс их перерождения потребуется проведение дифференциальной диагностики.
Так как заболевание возникает по причине инфицирования, то в зависимости от вида возбудителя, процесс подразделяют на:
- кандидозный или дрожжевой, вызванный грибками Candida
- хламидийный. Источником инфицирования является хламидийная инфекция
- микоплазменный цервицит — процесс, вызываемый микоплазменной инфекцией
Хронический процесс может иметь активный характер (с периодическими возникающими обострениями) и неактивный.
Лечение заболевания
Если у женщины обнаружен цервицит, то обязательно надо провести его лечение. Как долго потребуется лечение патологии зависит от того, какие причины спровоцировали ее появление. Каждой женщине подбирается индивидуальная терапия, направленная на борьбу с воспалением и восстановление пораженных тканей.
Как лечится заболевание, если причиной стала инфекция, скажет врач.
- Если это грибковая инфекция — то будут назначены противомикотические препараты.
- При развитии патогенных бактерий назначаются антибактериальные средства. Чтобы назначить женщине эффективное лечение врач должен провести обследование на наличие инфекций, чувствительности к ним антибиотиков.
- При ИППП назначаются препараты, которые действуют на возбудителей половых инфекций. При этом очень важно, чтобы лечение проходили оба половых партнера. Лекарственные средства назначаются внутрь по схеме, а также одновременно проводится местная терапия. Можно ли для этого использовать лекарственные растения? Врачи нередко сочетают назначение аптечных средств с использованием травяных отваров и настоев из них.
При использовании препаратов, действие которых направлено на борьбу с возбудителем, происходит уничтожение и полезной микрофлоры.
Для ее восстановления назначаются препараты, содержащие лакто- и бифидобактерии. А также проводится витаминотерапия для поднятия защитных сил организма.
Как вылечить вирусную инфекцию? Терапию заболеваний, вызванных вирусами, проводят с использованием противовирусных средств и приема иммуномодуляторов. Как врач будет лечить воспаление, зависит от того, какой это процесс: хронический или острый. При заболевании, вызванном гормональным дисбалансом, назначаются гормональные средства.
Их действие направлено на восстановление слизистой оболочки и предупреждение развития атрофических изменений.
При неэффективности медикаментозного лечения проводится хирургическое вмешательство:
- применение жидкого азота
- электрокоагуляции
- лазеротерапии
- радиоволновой терапии
Показаниями к нему являются, например, эрозия шейки матки, остроконечные кондиломы на слизистой гениталий.
Препараты для лечения
При цервиците назначаются препараты, как системного действия, так и для местного применения. При бактериальном поражении гениталий применяются антибиотики. Они подбираются методом посева выделений и определения на чувствительность.
Для приема внутрь, чаще всего, назначаются таблетки или растворы:
- при бактериальной инфекции — Доксициклин, Сумамед, Таривид, Максаквин, Эритромицин
- при вирусном поражении — Ацикловир, Валтрекс
Какое лекарство лучше подойдет женщине зависит от вида возбудителя. Для местного лечения используются свечи от цервицита. Их действие направлено на уничтожение патогенной инфекции и снятие неприятных симптомов во влагалище.
- Суппозитории применяются для лечения, как острой, так и хронической формы заболевания.
- В составе некоторых свечей содержатся компоненты, оказывающие губительное действие не только на патогенные штаммы бактерий, но и на грибковую протозойную инфекцию.
- Также они оказывают противовоспалительное, обезболивающее, противозудное и успокаивающее действие.
- Вспомогательные компоненты препаратов способствуют поддержанию нормального кислотного баланса во влагалище.
Для местного применения назначают:
- Тержинан
- Полижинакс
- свечи с Бетадином
- Макмирор-комплекс
Как вылечить дома
Цервицит является гинекологическим заболеванием и может быть вызван разными причинами. Для их установления необходимо посетить гинеколога и пройти необходимое обследование.
Только по результатам анализов доктор сможет составить эффективный план лечения. Поэтому, здесь не может быть и речи о том, как вылечить воспаление самостоятельно в домашних условиях, не обращаясь к врачу. Но поспособствовать остановке развития процесса, уменьшить проявления симптоматики и ускорить процесс выздоровления можно. Если придерживаться важных правил. Важно воздержание от полового контакта до полного излечения.
Это необходимо:
- во-первых, чтобы не дать распространиться инфекции восходящим путем по организму
- исключить раздражающее воздействие на шейку
- во-вторых, не инфицировать полового партнера
- не пользоваться потенциальными раздражителями влагалища: тампонами, лосьонами, дезодорирующими средствами, механическими контрацептивами
Необходимо использование удобного нижнего белья из натуральных тканей.
Любое синтетическое белье способствует скоплению лишней влаге в интимной зоне и вызывает раздражающий эффект. Кроме обязательной медикаментозной терапии, которую должен назначить гинеколог, лечение можно проводить народными средствами. Народные средства от половых инфекций также подбираются в зависимости от возбудителя и формы протекания процесса.
- Для местной терапии применяются спринцевания, приготовленные на основе настоек из цветков календулы, листьев эвкалипта, хлорофиллипта.
- Для приема внутрь готовят отвары на паровой бане из: березовых почек, цветков пижмы, листьев шалфея, можжевелловых ягод, листьев эвкалипта, травы тысячелистника.
- Добавив в отвар спиртовую настойку его можно применять местно.
- При воспалении, вызванном герпетической инфекцией, используют: ягоды можжевельника, листья малины, полыни, чабрец, мяту, траву адониса.
- При отсутствии эрозии помогают тампоны, смоченные в соке чеснока, смешанным с медом и яблочным уксусом.
- Внутрь и для спринцеваний можно использовать сок алоэ.
- При кандидозном поражении лечение проводят маслом чайного дерева. Его применяют местно в виде пропитанных маслом тампонов, ванночек и спринцеваний. Также эффективно будет спринцевание с раствором борной кислоты.
Отзывы женщин, которые попробовали совмещать народное лечение с медикаментозным, большей частью положительные. Но только, если их использовать с разрешения гинеколога.
Цервицит у женщин
Цервицит у женщин — не такое уж и редкая патология. Это женское заболевание, которое встречается наиболее часто в репродуктивный период и реже — при климаксе. В зависимости от течения процесса могут проявляться признаки заболевания, а при скрытой или хронической форме отсутствовать.
Причины недуга могут быть разными. В репродуктивный период — это инфицирование, в период менопаузы он связан с дисбалансом в организме гормонов.
Как лечить патологию, зависит от причин и факторов, способствующих развитию заболевания.
- При цервиците, вызванном половыми инфекциями, проводится специфическая антибактериальная, антимикотическая, противопротозойная терапия с дальнейшим восстановлением бактериальной флоры и укреплением работы иммунной системы организма.
- При гормональных нарушениях проводится гормонозаместительная терапия.
- Если проводимое лечение неэффективно, то применяются хирургические методы.
Цервицит при беременности
Цервицит при беременности является одной из опасных патологий. Так как может оказывать негативное влияние не только на ее протекание, но и иметь неприятные последствия для развивающегося плода.
Причиной развития воспалительного процесса у беременных могут служить следующие факторы:
- инфицирование половых путей
- снижение иммунного статуса во время вынашивания ребенка
Инфицирование может быть связано с:
- половым контактом с больным или носителем инфекции
- воспалением гениталий
- сдвигу кислотности вагины
- наличием хронических заболеваний, способствующих ослаблению иммунитета
Симптоматика заболевания у беременной женщины сходна с обычными признаками заболевания:
- наличие обильных выделений гнойного характера
- болезненные ощущения при мочеиспускании
- дискомфорт в области гениталий, связанный с ощущением зуда и жжения
- при наличии половой инфекции, признаки могут быть более или менее выраженными, в зависимости от возбудителя
- при ВПЧ-инфицировании на шейке образуются кондиломы
- при герпесе слизистая приобретает рыхлость и происходит эрозирование поверхности шейки
Для подтверждения диагноза проводится:
- бакпосев мазка цервикального канала
- исследуется моча на наличие признаков воспаления
- осмотр в зеркалах и кольпоскопия шейки
На вопрос, опасен ли цервицит для беременной и плода, ответ однозначен.
- Важно вовремя начать лечение хронической формы заболевания, чтобы исключить возможность инфицирования младенца при прохождении по родовым путям. Если этого не сделать, то после родов возможно развитие у новорожденного пневмонии (при хламидиозе), что в дальнейшем скажется на отставании ребенка в развитии.
- При проникновении возбудителей через цервикальный канал к развивающемуся плоду, инфицирование может способствовать развитию аномалий.
При ранних сроках беременности назначаются только местные препараты, чтобы снизить тератогенное воздействие средств. Женщине назначают свечи с противовоспалительным действием.
Воспалительный процесс цервикального канала оказывает негативное воздействие не только на протекание этого важного этапа в жизни женщины. Но и может вызвать внутриутробную патологию плода. Поэтому начинать лечение необходимо, как можно раньше.
Среди последствий, которые может спровоцировать заболевание:
- замирание беременности
- выкидыш в ранние сроки
- гипертонус матки
- кровотечение в период второго триместра
Возникает вопрос: можно ли рожать, если у женщины обнаружен цервицит? Так как патология оказывает влияние на беременность, то способна вызывать осложнения в послеродовом периоде. Их возникновение находится в прямой зависимости от состояния иммунитета.
- Условно-патогенная флора и грибки практически не оказывают негативных последствий.
- При наличии простейших — имеется высокий риск родить ребенка с врожденными аномалиями развития органов. Высокий риск мертворождения и летального исхода младенца в первые месяцы жизни.
- При гонококковой инфекции высок риск инфицирования вышележащих отделов матки и развития спаечного процесса в маточных трубах.
Отзывы
Отзывы женщин, которые страдают патологией, неоднозначны. По мнению некоторых, данное заболевание успешно лечится с помощью медикаментов и народных средств.
Другие утверждают, что эффективно только применение радикальных методов. После проведенного хирургического вмешательства пациентки, которым проводилось удаление эрозии, практически не ощущали дискомфорта.
После операции они находились под тщательным наблюдением специалиста и получали противовоспалительное лечение. Это способствовало скорейшему выздоровлению.
При возникновении цервицита, обращайтесь к опытным гинекологам нашей клиники.
Поставьте оценку статье:
Источник
Цервицит
Цервицит — это воспаление тканей шейки матки, вызванное бактериями, вирусами или другими возбудителями, которое может протекать в острой или хронической форме. Клинические симптомы чаще отсутствуют, возможны выделения, зуд, жжение, боли. Для диагностики применяют мазок из наружного зева, простую и расширенную кольпоскопию. Установить возбудителя помогают бактериологические методы и ПЦР-диагностика, состояние шейки дополнительно оценивают при помощи УЗИ. Лечение проводится медикаментозными средствами, по показаниям используются деструктивные и хирургические методы.
Общие сведения
Цервицит чаще выявляется у женщин 19-45 лет, ведущих активную половую жизнь. Воспаление редко протекает изолированно. Шейка матки образует единую систему с влагалищем и вульвой, поэтому цервицит сочетается с вульвитом и вагинитом. Патология обнаруживается у 70% женщин репродуктивного возраста, точная распространенность не установлена из-за возможного бессимптомного течения заболевания. Хронический цервицит, сочетающийся с инфицированием вирусом папилломы человека (ВПЧ), увеличивает риск развития неопластических процессов шейки матки.
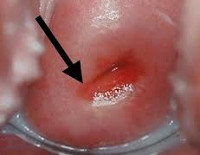
Цервицит
Причины цервицита
У здоровых женщин слизь из цервикального канала выступает в качестве защитного фактора, который препятствует росту патогенной микрофлоры. Инфицирование предотвращает нормальный биоценоз влагалища, выработка молочной кислоты палочками Дедерлейна. Если их содержание снижается, возникают условия для размножения условно-патогенной флоры или проникновения патогенов. К симптомам цервицита приводят следующие типы инфекции:
- Условно-патогенные микроорганизмы. Являются основной причиной заболевания. Чаще определяется грамотрицательная флора (клебсиеллы, кишечная палочка, энтерококки), неклостридиальные анаэробы (протей, бактероиды). Могут обнаруживаться стафилококки, стрептококки.
- Вирусы. У женщин с симптомами хронического цервицита в 80% случаев диагностируется ВПЧ. Для вирусной инфекции характерна субклиническая или латентная форма, иногда возбудителя выявляют только при углубленном обследовании. В качестве патогенного агента также может выступать цитомегаловирус, вирус герпеса, реже аденовирус.
- Хламидии. Являются возбудителем острого цервицита. Обнаруживаются у 45% пациенток. В чистом виде хламидийная инфекция нехарактерна для симптомов хронического воспаления, чаще встречается ее ассоциация с облигатной флорой.
- Трихомонады. Определяются у 5-25% женщин, обратившихся к гинекологу с симптомами воспаления. Цервицит нередко протекает с минимально выраженными признаками инфекции. Пик заболеваемости приходится на возраст 40 лет.
- Гонококки. Вызывают острый вагинит и цервицит, которые могут сочетаться с симптомами уретрита. При хронической инфекции выявляются у 2% больных. Часто распространяются на вышележащие отделы половой системы, что обуславливает сочетание симптомов цервицита с проявлениями хронического эндометрита, аднексита.
- Кандиды. Грибковая инфекция развивается при снижении иммунных факторов, нарушении биоценоза влагалища. Кандидозный цервицит дополняется симптомами кольпита. Обострения могут провоцировать хронические болезни, антибактериальная терапия, гормональные изменения.
Причиной заболевания могут быть возбудители сифилиса, туберкулеза. Иногда наблюдается сочетание нескольких инфекций. Фактором риска развития цервицита выступают аборты и любые травматичные манипуляции, повреждающие шейку матки. Вероятность возникновения патологии повышается при эктопии или эктропионе шейки. Распространению половых инфекций способствует низкая сексуальная культура, частая смена половых партнеров, отказ от барьерной контрацепции.
Патогенез
Экзоцервикс выполняет защитную функцию. В его клетках содержатся глыбы кератина, которые обеспечивают механическую прочность, а гликоген является питательным субстратом для микрофлоры влагалища. Цилиндрический эпителий эндоцервикса выполняет секреторную функцию, в нем выделяется слизь, состав которой меняется в каждую фазу цикла. Особенность секрета — содержание иммуноглобулинов.
При снижении защитных функций, травме шейки патогенные микроорганизмы проникают в эпителий экзо- или эндоцервикса. После стадии альтерации запускается десквамация поверхностного эпителия, обнажается базальная мембрана, повреждаются железы. Состав секрета меняется, в результате нарушаются межклеточные контакты, происходит активация иммунных клеток: макрофагов, лимфоцитов, гистиоцитов. Воспалительная реакция ведет к нарушению ядерно-цитоплазматического соотношения в клетках.
При переходе острого цервицита в хронический инфекция проникает в глубокие слои тканей, в клетках наблюдаются деструктивные изменения. Активируется клеточная регенерация, одновременно замедляется апоптоз, что приводит к появлению молодых недифференцированных клеток. При сочетании хронического цервицита с папилломавирусом возникают диспластические изменения, которые способны перейти в рак.
Классификация
Цервицит классифицируют на основе клинико-морфологической картины, особенностей течения заболевания. Учитывается длительность воспалительного процесса, его распространенность. Особое внимание уделяется выраженности изменений в стромальном и эпителиальном компонентах тканей цервикса. Определить тип цервицита можно во время кольпоскопии и при помощи гистологического исследования:
- Острый цервицит. Характерны выраженные симптомы воспалительной реакции, серозно-гнойные выделения. Слизистая шейки отечная, склонная к кровоточивости. Патология может быть очаговой, когда на поверхности экзоцервикса появляются отграниченные округлые очаги, и диффузной, когда воспаление распространяется на значительную часть шейки.
- Хронический цервицит. Наблюдается гипертрофия шейки, образуются утолщенные складки слизистой оболочки цервикального канала. Клетки дистрофически изменены. При эндоцервиците гиперемия вокруг наружного зева отсутствуют, выделяется мутная слизь, иногда с примесью гноя.
Строение наружной части цервикса отличается от слизистой оболочки эндоцервикса. Снаружи эпителий многослойный плоский, в цервикальном канале — цилиндрический. Воспалительная реакция может охватывать одну из этих областей, тогда цервицит классифицируют следующим образом:
- Эндоцервицит. Воспалительная реакция, которая возникла в шеечном канале.
- Экзоцервицит. Воспалился эпителий влагалищной части шейки матки.
Этиологическая классификация цервицитов основана на типах возбудителей, вызвавших воспаление. Она необходима для выбора метода терапии, правильного подбора медикаментозных средств и определения прогноза. Тип инфекции можно предположить по картине кольпоскопии, подтверждение получают при культуральном исследовании или ПЦР. Выделяют следующие типы:
- Неспецифические цервициты. Симптомы появляются при размножении облигатной микрофлоры (кишечная палочка, стафилококки, стрептококки), а также при гормональных изменениях в организме.
- Специфические цервициты. Проявления патологии возникают после заражения инфекциями, передаваемыми половым путем. Чаще это хламидиоз, трихомониаз, гонорея, ВПЧ. Реже специфический цервицит развивается при сифилисе, туберкулезе.
Симптомы цервицита
Симптоматика чаще отсутствует, проявления зависят от характера течения и типа возбудителя. При остром цервиците появляются слизистые, или гноевидные выделения. Симптомы больше выражены при сочетании цервицита с кольпитом. Выделения сопровождаются зудом и жжением, дискомфортом при мочеиспускании. Иногда беспокоит болезненность при половом акте. Редко встречаются тянущие или ноющие боли внизу живота, в пояснично-крестцовом отделе.
Признаки хронического цервицита аналогичны, но менее выражены. Обострение процесса провоцирует менструация, переохлаждение, смена полового партнера. Иногда болезненные ощущения над лоном сохраняются вне обострения, усиливаются при интимных отношениях. Характерный симптом хронического воспаления — контактная кровоточивость. Мажущие выделения отмечаются после секса, осмотра врача, забора мазка.
Возбудители неспецифического цервицита дают приблизительно одинаковые симптомы, при специфических инфекциях клиническая картина может различаться. Хламидийный процесс чаще протекает бессимптомно, быстро переходит в хроническую форму. Для гонорейного цервицита характерны яркие симптомы: обильные гноевидные выделения, дизурические расстройства. При инфицировании трихомонадами появляются зеленоватые выделения и неприятный запах.
Ухудшение общего состояния при цервиците не обнаруживается. Повышение температуры, боль в животе, признаки интоксикации свидетельствуют о распространении инфекции на матку и придатки. Если цервицит выявляется одновременно с вагинитом, эндометритом, сальпингитом, количество выделений увеличивается, болевой синдром усиливаются. Симптомы цервицита чаще неспецифические, не позволяющие заподозрить именно воспаление шейки.
Осложнения
Опасность представляет тяжелое затяжное течение цервицита и отсутствие своевременного лечения. Выраженное хроническое воспаление провоцирует изъязвление цервикса, при заживлении формируется рубцовая ткань, которая деформирует шейку, приводит к стенозу цервикального канала. Это становится фактором риска бесплодия. Стеноз цервикса вызывает осложнения в родах, шейка теряет способность раскрываться, образуются разрывы.
Инфекция из эндоцервикса часто распространяется на эндометрий и далее восходящим путем в придатки, возникает воспаление органов малого таза, которое со временем приводит к нарушениям менструального цикла, бесплодию. Хронический цервицит без лечения ведет к развитию дисплазии. Это предраковое заболевание, которое характеризуется появлением атипичных клеток. Особенную опасность представляет сочетание воспаления с обнаружением ВПЧ высокого онкогенного риска.
Диагностика
Обследование женщин с цервицитом проводит акушер-гинеколог. При подозрении на гонорею к диагностике и лечению подключается дерматовенеролог. Отсутствие симптомов в острой стадии часто приводит к запоздалому началу лечения из-за несвоевременного обследования. Для подтверждения диагноза используется сочетание нескольких методов диагностики:
- Гинекологический осмотр. В зеркалах при остром типе цервицита определяется воспаленная гиперемированная шейка. На экзоцервиксе могут появляться петехиальные кровоизлияния. Прикосновение тампоном вызывает кровоточивость. При эндоцервиците наружный зев выпячивается в виде ярко-красного ободка. Могут быть заметны слизисто-гнойные выделения.
- Мазок из влагалища. Исследуют состав микрофлоры — при цервиците снижено количество лактобацилл, присутствуют кокки, могут обнаруживаться гонококки, внутриклеточно расположенные трихомонады. Увеличено количество лейкоцитов, много слизи.
- РАР-тест. В цитологическом мазке из экзо- и эндоцервикса могут появляться признаки дискератоза, которые исчезают после лечения — это отличает цервицит от неоплазии. Эпителиальные клетки имеют признаки дегенерации цитоплазмы, гипертрофированные ядра. При выявлении симптомов дисплазии необходимо проведение биопсии.
- Кольпоскопия. После обработки уксусной кислотой цервицит проявляется побелением эпителия и мелкой красной пунктацией. Обработка раствором Люголя в норме вызывает появление коричневых пятен, при цервиците этого не происходит. Эпителий выглядит рельефным. Может сохраняться мелкокрапчатое прокрашивание йодом.
- Биопсия. Для гистологического исследования у больных хроническим цервицитом при проведении кольпоскопии берется участок эпителия. Симптомы острого воспаления являются противопоказанием для проведения биопсии.
- ПЦР-диагностика. Определяется ДНК возбудителей цервицита. Метод ценен для диагностики при отсутствии выраженных клинических симптомов и минимальных изменениях на цервиксе. При помощи ПЦР обнаруживаются папилломавирусы, уточняется их онкогенный тип.

Кольпоскопия: уксусная проба. Воспалительная реакция в тканях шейки матки (цервицит)
Лечение цервицита
Цель лечения патологии — подавление воспалительного процесса при помощи этиотропной антибактериальной, противовирусной, противогрибковой терапии. Одновременно могут использоваться иммуномодулирующие препараты. Лечение проводится местными или системными средствами с последующим восстановлением биоценоза влагалища.
Консервативная терапия
При остром процессе лечение подбирается в зависимости от типа возбудителя. Местное воздействие допускается при кандидозной инфекции, неспецифическом воспалении. При наличии симптомов хламидийного, трихомонадного или вирусного цервицита необходима системная терапия. Для этиотропного лечения применяются следующие группы препаратов:
- При кандидозе. Местно в форме свечей или крема может использоваться клотримазол, вагинальные таблетки нистатин, крем бутоконазол. В некоторых случаях лечение проводится капсулами флуконазол. При проявлениях кандидозного кольпита и цервицита чаще 4-х раз в году после подавления острого процесса осуществляется противорецидивная терапия.
- При хламидийном цервиците. Местное лечение неэффективно, назначается системная антибактериальная терапия. Препаратом выбора является азитромицин. Альтернативные средства относятся к группам тетрациклинов, макролидов, хинолонов. После завершения курса необходим контроль излеченности.
- При трихомонадах. Трихомонады относятся к простейшим микроорганизмам, против них используется препарат с антипротозойным действием — метронидазол. При устойчивости трихомонад, выявляемой у 2-5% женщин, назначается тинидазол.
- При гонококковой инфекции. При определении симптомов гонорейного цервицита применяют антибиотики широкого спектра действия. Рекомендуются цефалоспорины 3 поколения в сочетании с азитромицином. Препарат второй линии — доксициклин. Лечение проводится обоим половым партнерам.
- При ВПЧ. Единая схема противовирусного лечения не разработана. Хорошо зарекомендовал себя препарат на основе инозина пранобекса. Его используют продолжительными курсами одновременно с иммунокоррекцией при помощи свечей с интерферонами.
- При герпесе. Основным препаратом, подавляющим активность вируса простого герпеса, является ацикловир. Его используют в фазе обострения при наличии клинических симптомов — везикул с жидким содержимым на экзоцервиксе. Препарат дополнительной линии — фамцикловир.
- При микстинфекции. Чаще всего при обострениях хронического цервицита встречается сочетание неспецифической микрофлоры, грибков. Назначаются комбинированные препараты, включающие антибиотики разных групп и антимикотики.
Последующее восстановление микрофлоры осуществляется местными препаратами, в состав которых входят лактобактерии. Улучшить результаты лечения можно путем устранения причин цервицита, коррекции нейроэндокринных сдвигов. Помогает изменение образа жизни, дозированные физические нагрузки, правильное питание. Эффективно лечение при помощи методов физиотерапии: диадинамических токов, магнитотерапии, электрофореза.
Деструктивные методы
Методы деструктивного лечения цервицита используются только при сочетании воспаления с другими фоновыми процессами в зоне шейки. При симптомах папилломатоза, полипах, лейкоплакии, эктропионе, истинной эрозии у нерожавших женщин вначале применяют щадящие методы. При их неэффективности проводят дополнительное обследование и меняют подход. Допускается лечение следующими способами:
- Химическое прижигание. Выполняется препаратами, представляющими собой растворы уксусной, азотной, щавелевой кислоты. Медикаменты наносят на тампон и прикладывают к очагу. Этот тип лечения не приводит к формированию рубцовых изменений, хорошо переносится.
- Криодеструкция. Используется раствор жидкого азота или углерода. Обязательное условие лечения — размер очага должен соответствовать диаметру охлаждающей насадки, потому при диффузном экзоцервиците методика не показана. После воздействия жидкого азота происходит вымораживание патологических клеток. Ткани при заживлении не рубцуются и не деформируются.
- Лазерная вапоризация. Патологические участки на шейке удаляются прицельно при помощи лазера, который разогревает измененные клетки и ведет к их гибели. Метод лечения не вызывает тяжелых осложнений, рубцовой деформации цервикса, может применяться у нерожавших пациенток.
- Радиоволновое лечение. Производится аппаратом Сургитрон. Процедура проходит безболезненно, на месте измененных тканей формируется нежный молодой эпителий. Во время лечения здоровые клетки остаются интактными, радиоволны воздействуют только на патологический эпителий.
- Аргоноплазменная абляция. Проводится бесконтактно при помощи радиоволн, усиленных действием инертного газа аргона. Процедуру можно назначать женщинам любого возраста, в том числе — планирующим беременность. Заживление быстрое, грубые рубцы не образуются.
Хирургическое лечение
Лечение цервицита хирургическим способом рекомендовано в случае одновременного диагностирования дисплазии, полипов шейки матки или папилломатоза. Показанием к операции является рубцовая деформация шейки матки. Необходима госпитализация в отделение гинекологии. Полипы шейки матки удаляют, ложе прижигают жидким азотом. Могут применяться и другие методы лечения:
- Петлевая электрохирургическая эксцизия. Проводится после купирования острого воспаления цервикса. При помощи электропетли удаляется измененный участок тканей, одновременно запаиваются сосуды, что снижает риск кровотечения. Полученные ткани исследуются гистологически.
- Ножевая конизация шейки. Выполняется при помощи скальпеля. Удаляется конусовидный участок тканей, вершиной направленный в цервикальный канал. Операция может осложниться кровотечением, в настоящее время используется редко. После манипуляции полученные ткани отправляют на гистологический анализ.
Прогноз и профилактика
При своевременно начатом лечении можно устранить симптомы цервицита, не допустить его перехода в хроническое заболевание, появления осложнений. Профилактика заключается в предупреждении заражения ИППП. Необходимо воздерживаться от случайных сексуальных контактов, использовать барьерную контрацепцию. Предотвратить травмы шейки матки можно, отказавшись от абортов. При необходимости прерывания беременности безопаснее провести процедуру на раннем сроке медикаментозным способом.
Источник