Колит после кишечной инфекции
Содержание статьи
Этот грозный колит. Неприятность, которую можно избежать

Загрузка…
Колит относят к числу наиболее распространенных патологий желудочно-кишечного тракта. Представляет собой воспалительное заболевание толстого кишечника (вернее, его слизистой оболочки) с ярко выраженной симптоматикой, о которой мы еще скажем. Недуг может осложняться воспалительными процессами в желудке и тонком кишечнике. Он нередко сопутствует некоторым другим острым и хроническим заболеваниям (гриппу, пневмонии, тифу, паротиту, малярии и др.).
Бывает, это заболевание из-за похожих симптомов путают с синдромом раздраженного кишечника и по этой причине порой неправильно диагностируют. Но поскольку синдром раздраженного кишечника с толстой кишкой не связан, то, соответственно, с колитом он ничего общего иметь не может.
«Рука об руку» с дисбактериозом
Выделяют две формы колита — острую и хроническую. И в первом, и во втором случае особую роль в возникновении и развитии заболевания играет инфекционная составляющая — это чаще всего бактериальная дизентерия. Его могут спровоцировать другие представители патогенной микрофлоры (например, коли-бактерии, стафилококки, стрептококки, бактерии группы протея и т.д.). Иными словами, колит идет «рука об руку» с дисбактериозом. Воспаление может быть вызвано и ранее перенесенными кишечными инфекциями и неправильным питанием, а также неадекватной терапией различными лекарствами. Как показывает практика, причины воспаления действительно множественные. Обобщим основные факторы:
- инфекция в желудочно-кишечном тракте;
- заражение сальмонеллами, стафилококками и другой патогенной микрофлорой вследствие употребления некачественной пищи;
- наличие глистов (но не во всех случаях);
- неполноценное, однообразное питание (преимущественно углеводное);
- аллергия на некоторые виды пищи;
- хронические запоры;
- злоупотребление спиртными напитками;
- пренебрежение правилами личной гигиены (например, прикасание к продуктам питания грязными руками);
- длительный прием некоторых антибиотиков, могущих спровоцировать дисбактериоз;
- интоксикации (отравления свинцом, мышьяком и его препаратами, грибами);
- нервное и эмоциональное напряжение, стрессы.
Острый колит: причины, симптомы, лечение
Данная форма заболевания вызывается стафилококками, стрептококками, сальмонеллами и дизентерийными микроорганизмами. Она также возникает вследствие общих инфекций (грипп, ОРВИ, ОРЗ, корь), аллергии либо непереносимости некоторых медикаментов (чаще антибиотиков). Нередко при остром колите воспаляются желудок и тонкий кишечник. В результате по «принципу домино» нарушается нормальное функционирование и других органов желудочно-кишечного тракта. В зависимости от характера поражения толстого кишечника медиками диагностируется несколько разновидностей острого колита, а именно: катаральный, язвенный, эрозивный, иногда фибринозный.
К основным симптомам относятся:
- схваткообразные боли в животе и его вздутие;
- присутствие слизи и крови в кале;
- диарея (понос).
Заболевание обычно начинается внезапно и, как правило, с расстройства стула. Больных тошнит, у них нет аппетита. Мучает рвота, постоянно хочется пить. Они жалуются на общую слабость, резкое ухудшение самочувствия и повышение температуры. Однако здесь в рвоте и диарее есть свои плюсы: врачи относят эти проявления к защитным реакциям. То есть, таким способом организм пытается избавиться от попавших внутрь ядов.
Симптомы острого колита могут зависеть от местонахождения очага воспаления. Например, при поражении левой половины толстой кишки боли проявляется наиболее резко. Перед дефекацией они обычно усиливаются и отдают в промежность, крестец. Стул очень частый, до 20 раз в сутки (иной раз и более). Испражнения имеют неравномерную консистенцию: плотные массы «плавают» в крови или обильной слизи. Области нисходящей и сигмовидной ободочной кишок болезненны при пальпации. Здесь же выявляются урчание, шум плеска.
Данная симптоматика может проявляться на протяжении нескольких недель и при отсутствии лечения острая форма обычно переходит в хроническую стадию. Подобное нежелательное развитие событий можно предотвратить своевременно оказанной помощью.
Так, лечение острого колита включает в себя следующие мероприятия:
- обильное питье с целью восполнения потерь жидкости в организме. Рекомендуется пить специально приготовленный раствор, хорошо всасываемый кишечником: на литр теплой кипяченой воды добавляется чайная ложка соли и семь-восемь чайных ложек сахара. Можно пить минеральную воду и слабый чай, а кофе нежелательно, поскольку он действует на перистальтику кишечника и усиливает диарею. В ряде тяжелых случаев жидкость вводится внутривенно.
- лечебное голодание в течение одного-двух дней. Затем показана строгая диета до полного исчезновения симптомов заболевания.
- прием активированного угля. Назначается для адсорбции токсинов в толстом кишечнике.
- прием ферментных препаратов, обволакивающих и адсорбирующих веществ.
- физиотерапевтическое лечение.
О причинах, симптомах и лечении хронического колита
Хронический колит является заболеванием, где ведущий провоцирующий фактор — наличие инфекции в желудочно-кишечном тракте. Его проявления «многолики». Протекает в виде периодических обострений. Последние имеют место быть как результат употребления продуктов, оказывающих раздражение на толстую кишку; проявления аллергии; длительного приема различных антибиотиков; общего переутомления.
К основным симптомам хронического колита относят:
- схваткообразные боли в животе (но возникают не всегда, чаще сопровождают акт дефекации);
- чередующаяся с запорами диарея;
- выделение слизи (в ряде случаев с примесью крови);
- отсутствие аппетита;
- тошнота, отрыжка воздухом, неприятный привкус во рту;
- чувство тяжести и распирания живота (как следствие метеоризма);
- чувство давления в подложечной области (нередко проявляется в увязке с гастритом);
- ухудшение общего самочувствия (слабость, плохой сон, головные боли, раздражительность, подавленное настроение).
Хронический колит, бывает, возникает как следствие функциональных нарушений работы кишечника (например, при длительных запорах). К причинам относят и дискинезию (нарушения двигательной функции), которая связана с воздействиями рефлекторного характера со стороны желчного пузыря, мочевого пузыря, простаты и других органов.
В основе лечения хронического колита (вне зависимости от его этиологии) — диетический режим. Лекарственная терапия эффективна лишь в тех случаях, когда точно установлена причина. При построении диеты учитывается характер диспепсии (гнилостная или бродильная) и состояние поджелудочной железы, ее секреторной функции. Слишком строгая диета не нужна, так как есть риск истощения и развития гиповитаминоза, что только осложнит протекание колита.
Строгие ограничения в пище допускаются лишь в период обострения заболевания. Тогда из рациона исключаются продукты, раздражающие кишечник как механически, так и химически. Пища употребляется в варёном либо протертом виде. Питание дробное (6-7 раз в течение дня). Ограничивается употребление поваренной соли (до 8-10 г). Разрешены: не наваристый мясной бульон, приготовленные на пару котлеты из нежирных сортов мяса, отварная рыба (тоже нежирная), некислый творог, каши на воде, соки, кисели. Строгое табу на чёрный хлеб, острые блюда, различные копчености. Нежелательно употреблять в пищу сало и свинину, мясо гуся и молоко, сметану, яйца, консервы и т.д. Склонным к диарее больным не следует принимать пищу в холодном виде, это же относится и к питью.
Если хронический колит сопровождается запорами, то в рацион необходимо включать продукты для стимуляции работы кишечника: мясо в рубленом виде, овощи и фрукты — в отварном.
Профилактика колитов
Говорят, болезнь легче предупредить, чем лечить. Поэтому профилактические меры представляются очень важными.
Профилактика острого колита заключается в следовании нормам правильного питания и здорового образа жизни, соблюдении гигиены и санитарных правил.
В профилактике хронического колита особое внимание уделяется предупреждению и своевременному лечению острого колита и в особенности дизентерии. Большую роль в предотвращении заболеваний желудочно-кишечного тракта играет качественное питание и, соответственно, поддержание микрофлоры кишечника в здоровом состоянии. Не говоря уже о хорошем состоянии жевательного аппарата и укреплении нервной системы.
Источник
Антибиотикоассоциированный колит, тяжелого течения. Разбор клинического случая
Авторы клинического разбора:
Корнеева Ольга Николаевна — кандидат медицинских наук, врач клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии Первого МГМУ им И.М. Сеченова
Ивашкин Владимир Трофимович — академик РАМН, профессор, заведующий кафедрой проведевтики внутренних болезней и директор клиники пропедевтики внутренних болезней, гастроэнтерологии и гепатологии Первого МГМУ им И.М. Сеченова.
В клинику обратился пожилой мужчина 62 лет с жалобами на жидкий стул до 8 раз в сутки, повышение температуры тела до 38-39С, боль в околопупочной области спастического характера, общую слабость и похудание на 7 кг в течение месяца.
Из анамнеза известно, что за 20 дней до момента поступления лечился в районной больнице по поводу бронхопневмонии. Проводилась антибиотикотерапия цефалоспорином III поколения. На фоне лечения пневмония разрешилась, и больной был выписан в удовлетворительном состоянии. Через 3 дня после окончания приема антибиотика отметил появление частого водянистого стула, появилась общая слабость. Пациент самостоятельно начал прием левомицетина и лоперамида. После чего наступило резкое ухудшение состояния — появилась лихорадка до 39С с ознобом, выраженная общая слабость, сохранялась диарея. Больной обратился к врачу поликлиники, где было рекомендовано исследование кала для исключения кишечных инфекций. Исследование кала на дизгруппу возбудителей кишечных инфекций не выявило. В связи с сохранением вышеперечисленных жалоб больной был госпитализирован в нашу клинику.
При объективном осмотре состояние средней тяжести, 38С, кожа и видимые слизистые бледные, язык сухой, живот увеличен в объеме за счет метеоризма, при пальпации умеренно болезненный по ходу толстой кишки.
Требовалось установить предварительный диагноз. Отрицательные результаты исследования кала на дизгруппу ставили под сомнение наличие кишечной инфекции, дебют воспалительных заболеваний кишечника у мужчины в 62 года представлялся маловероятным. Имеющиеся факторы риска антибиотикоассоциированного колита — прием антибиотиков, пожилой возраст, наличие сопутствующей патологии (ишемическая болезнь сердца, гипертоническая болезнь) свидетельствовали с высокой вероятностью о наличии антибиотикассоциированного колита, тяжелого течения (псевдомембранозный?).
Было начато обследование. В анализах крови обращали на себя внимание нормохромная железодефицитная анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево вплоть до миелоцитов, тромбоцитоз и ускорение СОЭ. Также выявлена гипонатриемия, гипоальбуминемия, снижение уровня железа, резкое повышение уровня С-реактивного белка, реакция кала на скрытую кровь с бензидином — положительная. При исследовании кала методом ИФА обнаружены токсины А и В C.difficile. Для исключения дилатации толстой кишки был сделан обзорный снимок брюшной полости в положении лежа — ширина петель в пределах нормы. При ультразвуковом исследовании брюшной полости обращало на себя внимание утолщение стенок толстой кишки до 10 мм. Утолщение стенок толстой кишки, сужение просвета кишки отмечалось и при компьютерной томографии органов брюшной полости.
При сигмоскопии: аппарат введен в сигмовидную кишку, на осмотренных участках слизистая умеренно гиперемирована, с множественными белесоватыми включениями. Слизистая прямой кишки гиперемирована, отёчна. Заключение: антибиотикоассоциированный колит (псевдомембранозный). (Рис. 2).
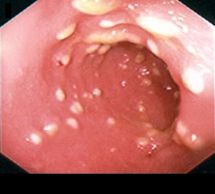
Рис. 2. Сигмоскопия
Морфологическая картина соответствовала псевдомембранозному колиту: выявлялся некроз эпителия, фибриновый выпот с нейтрофилами, типичные изъязвления слизистой напоминающие извержения вулкана, формирование псевдомембран (Рис.3).
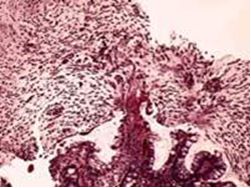
Рис. 3. Морфологическая картина псевдомембранозного колита
Таким образом, был установлен следующий клинический диагноз: Антибиотикоассоциированный колит, тяжелого течения (псевдомембранозный). Синдром нарушенного всасывания: железодефицитная анемия. Гипоальбуминемия.
Лечение больного включало регидратационную терапию, парентеральное питание, с дальнейшим переводом на энтеральное питание, метронидазолом 500 мг в/в каждые 6 ч, ванкомицином 250 мг 4 раза в сутки. Пробиотические препараты не назначались. На фоне лечения состояние больного улучшилось, нормализовалась температура тела, постепенно уменьшилась частота стула и общая слабость, больной прибавил в весе и был выписан в удовлетворительном состоянии.
Через 2 недели после выписки из стационара больному была назначена антибиотикотерапия после экстракции зуба, которая была прервана на 2-е сутки в связи с возникновением диареи. Больной обратился в нашу клинику. Был заподозрен рецидив C.difficile-ассоциированного колита, что было подтверждено обнаружением токсинов C.difficile в кале. Назначена терапия ванкомицином в начальной дозе 500 мг 2 раза в сутки с последующим постепенным снижением дозы в комбинации с пробиотическим препаратом Флорасан А по 1 капсуле 3 раза в день на 14 дней. Состояние больного быстро улучшилось, в течение 1 года наблюдения рецидивов диареи не отмечалось.
Пробиотические препараты (Флорасан А) оказывают отчетливый эффект в лечении антибиотикоассоциированного колита, что делает актуальным включение пробиотиков в схемы лечения. Важными элементами профилактики антибиотикоассоциированных поражений кишечника служат дифференцированное назначение антибиотиков под строгим и обязательным контролем врача, а также обязательное назначение пробиотиков одновременно с началом антибактериальной терапии.
Источник
Хронический колит, диагностика и лечение
29.06.2017
Заболевания грудной и брюшной полости | Желудочно-кишечный тракт
Хронический колит — заболевание, характеризующееся воспалительным поражением слизистой оболочки толстой кишки.
Этиология и патогенез
Причиной хронического колита довольно часто являются возбудители кишечных инфекций — шигеллы, сальмонеллы, кампилобактерии, иерсинии, клостридии и др. Хрониче ский колит могут вызывать гельминты, простейшие (амебы, лямблии, трихомонады, балантидии), а также условно-патогенная и сапрофитная флора. При возникновении хронического колита возбудитель может не выявляться, но остаются явления дисбактериоза, усиливаются изменения не только двигательной, ферментовыделительной функций кишечника, но и структуры слизистой оболочки, что способствует хронизации процесса.
Довольно часто встречаются колиты алиментарного происхождения. К ним приводят нарушение режима питания, однообразное, содержащее большое количество углеводов или белков, лишенное витаминоносителей питание, частое употребление трудноперевариваемой и острой пищи, злоупотребление алкоголем. Выделяют также «медикаментозные колиты», которые возникают при длительном и бесконтрольном приеме ряда лекарственных препаратов (слабительные средства, содержащие антрагликозиды, антибиотики, салицилаты, препараты наперстянки и др.).
Возможны колиты аллергической природы (при пищевой и медикаментозной аллергии), причем аллергический компонент присущ и так называемым постинфекционным колитам, при которых появляется повышенная чувствительность к некоторым представителям кишечной микрофлоры, продуктам их жизнедеятельности и распада.
К возникновению колита может привести врожденный дефицит ферментов, в частности дисахаридазная недостаточность, вследствие постоянного раздражения слизистой оболочки толстой кишки продуктами неполного расщепления пищи. Подобный механизм наряду с висцеро-висцеральными рефлексами лежит в основе и некоторых «вторичных» колитов, таких как колиты, сопутствующие атрофическому гастриту, панкреатиту с нарушением внешнесекреторной функции поджелудочной железы, хроническому энтериту. Развивающийся дисбактериоз способствует возникновению воспалительного процесса в толстой кишке, но может быть и его следствием, как и вторичная дисахаридазная недостаточность.
В патогенезе заболевания существенное значение имеет повреждение слизистой оболочки толстой кишки в результате длительного воздействия механических, токсических, аллергических факторов. В патологический процесс вовлекается нервный аппарат кишечника, что приводит к нарушению двигательной и секреторной функций толстой кишки и усугубляет трофические расстройства в кишечной стенке. Огромное значение имеет дисбактериоз, характеризующийся уменьшением количества микроорганизмов, постоянно присутствующих в кишечнике (бифидобактерии, кишечная палочка, лакто-бактерии), нарушением соотношения бактерий в различных отделах кишечника, усиленным размножением условно-патогенной и появлением патогенной флоры. Возникает вторичная ферментопатия. Все это приводит к развитию кишечной диспепсии, иммунных нарушений с появлением аутоантител к антигенам слизистой оболочки толстой кишки. Вероятность аутоиммунизации в прогрессировании и хронизации процесса достаточно велика.
Клиника
Основными симптомами хронического колита являются неустойчивый стул (понос или запор, смена запора поносом); вздутие, урчание, переливания в животе; боль, нередко спастического характера, иногда тупая, ноющая, преимущественно в нижней половине живота и в области фланков, иногда — в левом подреберье; возможны тенезмы, императивные позывы на низ. Боль может уменьшаться после отхождения газов, акта дефекации, а также после тепла, спазмолитических и антихолинергических средств. Нередко возникают диспепсические явления: тошнота, отрыжка, горечь во рту. Характерен астеноневротический синдром, проявляющийся «уходом в болезнь», слабостью, быстрой утомляемостью, головной болью, снижением работоспособности, ухудшением сна.
Похудание при хроническом колите чаще связано с уменьшением количества потребляемой пищи из-за боязни усиления кишечных признаков заболевания, длительного соблюдения чрезмерно щадящей диеты.
Лечение хронического колита
Лечение должно быть направлено на устранение этиологического фактора, нормализацию функционального состояния кишечника и реактивности организма, коррекцию нарушений водно-электролитного баланса (при поносе) и микробного спектра кишечника, уменьшение воспалительного процесса в кишечнике.
При обострении назначают механически и химически щадящую диеты (№ 6 при частом жидком стуле — № 4 на несколько дней), частое дробное питание (5-6 раз в день). Диета должна быть полноценной и содержать 100-120 г белка, 100 г жиров, кроме тугоплавких, 300-450 г углеводов, 8-10 г поваренной соли. Исключаются цельное молоко и «магазинные» молочнокислые продукты при их плохой переносимости, грубая растительная клетчатка (белокочанная капуста, редис и др.), газообразующие продукты (ржаной хлеб, бобовые и др.), холодные блюда. В рацион вводят продукты и блюда, уменьшающие кишечную перистальтику: слизистые супы, протертые каши, кисели, чернику, черемуху, груши, айву, крепкий чай. Овощи и фрукты дают в отварном, протертом или гомогенизированном виде.
Из медикаментозных средств в период обострения назначают короткие курсы антибактериальных препаратов (сульгин, фталазол, левомицетин или другие антибиотики широкого спектра действия, интетрикс, невиграмон при обнаружении протея и т. п.) с последующим назначением колибактерина, бифидумбактерина, бификола, лактобактерина по 5-10 доз в день для нормализации кишечной микрофлоры. Хороший и более стойкий эффект наблюдается при постепенной отмене данных препаратов. При поносе рекомендуются вяжущие, обволакивающие и адсорбирующие средства. При метеоризме показаны карболен, отвар цветов ромашки, листьев мяты перечной, укроп.
Источник