Эрадикационная терапия хронического гастрита
Содержание статьи
Хронический гастрит – современные методы лечения и дифференцированная терапия
Лечение хронического гастрита проводят в амбулаторных условиях. Госпитализация показана только в неясных с точки зрения дифференциальной диагностики случаях, при выраженном болевом синдроме и сопутствующих заболеваниях. Лечение проводят дифференцированно в зависимости от вида гастрита, типа секреции и фазы болезни.
Лечение НР-ассоциированного хронического гастрита
Цель лечения – уничтожение (эрадикация) бактерий Helicobacter pylori (НР) (читается как «хеликобактер пилори») в слизистой оболочке желудка и нормализация кислотности.
Алиментарный фактор является фактором риска хронического гастрита, поэтому лечебное питание сохранило свое значение, однако с учетом современных взглядов занимает скромное место в лечении больных. При хроническом гастрите, ассоциированном с НР, с повышенной секреторной функцией в период обострения назначают лечебный стол № 1, который обладает буферными свойствами и обеспечивает механическое, термическое и химическое щажение слизистой оболочки. Запрещаются крепкие мясные и рыбные навары, жирные сорта мяса и рыбы, сырая непротертая клетчатка, соленые блюда, острые закуски, консервы, копчености, сдобное тесто, пироги, черный хлеб, очень холодные напитки, воды, содержащие углекислоту. После наступления ремиссии больному назначается общий стол с исключением продуктов, которые могут вызвать обострение.
При этой форме гастрита возможна этиотропная терапия – уничтожение (эрадикация) бактерий НР в слизистой оболочке желудка. Эрадикационную терапию проводят антибиотиками в сочетании с антисекреторными препаратами:
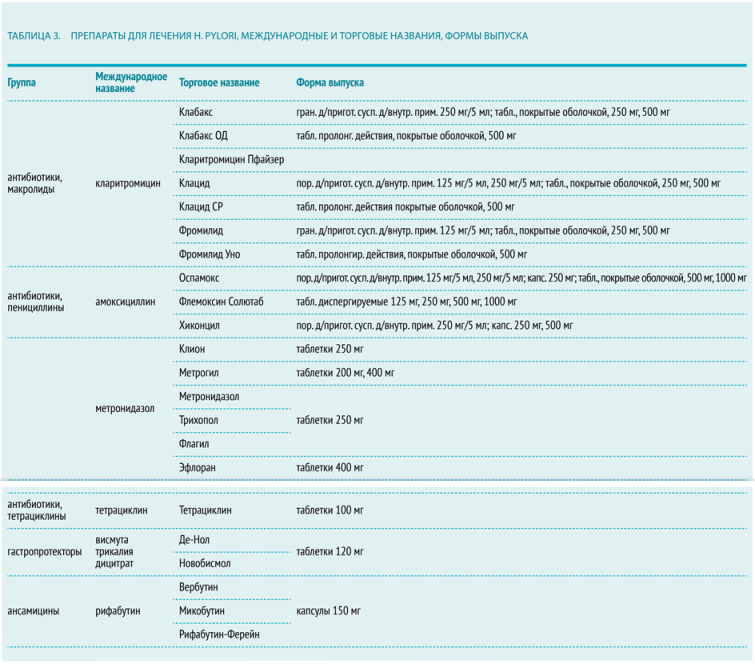
- Используются антибактериальные средства из группы пенициллина (амоксициллин), макролидов (кларитромицин), тетрациклина (тетрациклина гидрохлорид) и производные нитроимидазола (метронидазол, тинидазол).
- Антисекреторные препараты представлены: блокаторами Н2-гистаминовых рецепторов: ранитидин (ранисан, зантак, гистак) назначают по 150 мг 2 раза в день или фамотидин (квамател, ульфамид, гастросидин) по 40 мг/сут, и ингибиторами протонной помпы (ИПН): омепразол (омез, лосек, зероцид) по 20 мг 2 раза в день. Антисекреторные препараты назначают независимо от приема пищи с интервалом в 12 часов, антибиотики – в конце приема пищи.
Антациды широко используют для лечения хронического гастрита. В последнее время доказан их хороший гастропротективный эффект наряду с антисекреторным. Назначают препараты в межпищеварительный период и на ночь. Это обеспечивает более продолжительное действие. Преимущество имеют невсасывающиеся алюминий-содержащие антациды: актал, альфогель, фосфалюгель; содержащие алюминий и магний: алмагель, маалокс, маалокс-70, гастал, протаб и др. Всасывающиеся антациды используются реже, эффект их меньше, непродолжительнее, больше побочных действий. Однако из этой группы хорошо себя зарекомендовали ренни, содержащий кальция карбоната и магния карбоната. Традиционно используют комбинацию невсасывающихся антацидов с обволакивающими и адсорбирующими (викалин, ротер, викаир) средствами.
М-холинолитики (0,1% раствор атропина, 0,2% раствор платифиллина, гастроцепин 25–50 мг) оказывают хороший обезболивающий эффект, нормализуют моторику и секрецию желудка. Предпочтительнее гастроцепин, так как он является селективным М-холинолитиком и поэтому не имеет побочных действий, свойственных атропину.
Схемы, рекомендуемые для эрадикации Helicobacter pylori
Приемлемой схемой эрадикации Helicobacter pylori считается такая терапия, которая обеспечивает не менее чем 80 % излечения от хеликобактерной инфекции (излечение должно быть подтверждено повторным обследованием), а также заживления язвы или гастрита, имеющий продолжительность не более 14 суток. При этом эрадикационная схема должна обладать приемлемо низкой токсичностью, иначе говоря, побочные действия лекарственных препаратов могут возникать не более чем у 10-15 % больных и в большинстве случаев не быть столь серьёзными, чтобы требовать досрочного прекращения лечения. Постоянно разрабатываются новые схемы и протоколы эрадикации хеликобактерной инфекции.
В связи с различной резистентностью к антибиотикам в разных регионах мира, распространённостью различных штаммов HP, генетическими особенностями населения, в разных странах или группах стран вырабатываются свои рекомендации в отношении эрадикации HP. Некоторые из этих параметров, в частности, резистентность HP к определенным антибиотикам, меняется с течением времени. Выбор конкретной схемы определяется также индивидуальной непереносимостью больного к препаратам, а также чувствительностью штаммов HP, которыми инфицирован больной.
На X съезде Научного общества гастроэнтерологов России 5 марта 2010 года были приняты следующие схемы эрадикации НР:
Первая линия
- Вариант 1
Трёхкомпонентная терапия, включающая перечисленные ниже препараты, которые принимаются в течение 10-14 дней: один из ИПН (омепразол, омез, лосек, зероцид и др.) в «стандартной дозировке» 2 раза в день + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день) или нифурател (400 мг 2 раза в день).
- Вариант 2
Четырёхкомпонентная терапия, включающая в дополнении к препаратам варианта 1 препарат висмута, её продолжительность также 10-14 дней: один из ИПН в «стандартной дозировке» + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день), или нифурател (400 мг 2 раза в день) + висмута трикалия дицитрат 120 мг 4 раза в день или 240 мг 2 раза.
- Вариант 3
Если у больного имеется подтверждённая внутрижелудочной рН-метрией атрофия слизистой оболочки желудка с ахлоргидрией и ему, таким образом, нецелесообразно назначать кислотоподавляющие препараты (ИПН или Н2-блокаторы), применяется третий вариант (продолжительностью 10-14 дней): амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день), или нифурател (400 мг 2 раза в день) + висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день).
- Вариант 4
Если пожилым больным невозможна полноценная эрадикационная терапия, применяют усечённые схемы:
- Вариант 4А, длительность терапии 14 дней: один из ИПН в «стандартной дозировке» + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день).
- Вариант 4Б: висмута трикалия дицитрат по 120 мг 4 раза в день в течение 28 дней. При наличии болей в области желудка — короткий курс ИПН.
- Вариант 5
При наличии аллергии к большому числу антибиотиков или если пациент отказывается от приёма антибактериальных препаратов, назначают курс продолжительностью 14 дней без антибиотков: один из ИПН в «стандартной дозировке» + 30%-ный водный раствор прополиса (100 мл два раза в день натощак).
Вторая линия
Эрадикация HP по схемам второй линии проводится в случае неуспеха терапии по одной их схем первой линии.
- Вариант 1
Классическая четырёхкомпонентная схема, длительность терапии 10-14 дней: один из ИПН в «стандартной дозировке» + висмута трикалия дицитрат (по 120 мг 4 раза в день) + метронидазол (по 500 мг 3 раза в день) + тетрациклин (500 мг 4 раза в день).
- Вариант 2
Четырёхкомпонентная схема, длительность терапии 10-14 дней: один из ИПН в «стандартной дозировке» + висмута трикалия дицитрат (по 120 мг 4 раза в день) + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + нитрофурановый препарат: нифурател (400 мг 2 раза в день) или фуразолидон (100 мг 4 раза в день).
- Вариант 3
Четырёхкомпонентная схема, длительность терапии 14 дней: один из ИПН в «стандартной дозировке» + висмута трикалия дицитрат (по 120 мг 4 раза в день) + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + рифаксимин (400 мг 2 раза в день).
Третья линия
Проводится только при отсутствии результата от эрадикации HP по второй линии и после определения чувствительности микроорганизма к определённым антибиотикам.
Лечение аутоиммунного хронического гастрита
Цель – наиболее полная заместительная терапия, компенсация атрофических процессов.
Лечебное питание: назначают стол № 2, который наряду с механическим щажением слизистой оболочки желудка вызывает химическую стимуляцию желудочной секреции. Запрещаются острые блюда, грубая растительная клетчатка, свежий хлеб, сдобные пироги, жирное мясо, копчености. При секреторной недостаточности ограничивают продукты, вызывающие брожение в кишечнике (молоко, сдобное тесто, мягкий хлеб, бобовые, виноград и т. д.), а также тугоплавкие жиры. Компенсация нарушенного пищеварения достигается путем добавления продуктов, содержащих кислые валентности (кислые яблоки, лимон, яблочный уксус).
С целью коррекции предусматривается назначение средств заместительной терапии: натуральный желудочный сок по 1–2 столовые ложки 3–4 раза во время еды, абомин по 0,2 г 3 раза в день, предварительно растворенный в половине стакана воды, пепсидил по 1 – 2 столовые ложки на полстакана воды 3 – 4 раза в день во время еды. Препараты назначают после ликвидации воспаления. Показаны ферментные препараты: фестал, энзистал, дигестал (содержат основные компоненты поджелудочной железы, желчи и геммицеллюлозу) по 1 – 3 драже во время еды; панкреатин, мезим-форте, креон, панцитрат (содержит амилазу, липазу, протеазу) по 1 –2 таблетки во время еды. Ферментные препараты выполняют заместительную функцию в связи со сниженной активностью панкреатической секреции. Для стимуляции секреторной функции назначают лимонтар (содержит янтарную и лимонную кислоты, стеарат кальция), принимают по 1 таблетке до еды, предварительно растворив в 10–15 мл воды.
Для улучшения репаративных процессов назначают гастроцитопротекторы. С этой целью используют сукральфат (вентер) по 1,0 г 3 раза в день до еды и на ночь. Продолжают использовать солкосерил (экстракт крови крупного рогатого скота), способствующий синтезу простагландинов; по 2–5 мл внутривенно масло облепиховое, шиповника и др., содержащее антиоксиданты и препятствующее процессам перекисного окисления липидов по 1 чайной ложке 3 раза в день до еды.
При диспептическом синдроме показаны прокинетики, нормализующие моторную функцию гастродуоденальной зоны (мотилиум по 0,01 г 3 раза в день, цизаприд (координакс) по 0,01 г 3 раза в день перед едой). Метоклопрамид (церукал, реглан) в настоящее время из-за побочных свойств используется реже.
В период обострения заболевания, несмотря на то, что в слизистой оболочке желудка преобладает атрофия, возникает необходимость в назначении противовоспалительной терапии. С этой целью традиционно назначают средства растительного происхождения, оказывающие также адсорбирующее и обволакивающее действие: плантаглюцид в виде гранул по 0,5–1,0 г на полстакана воды 3 раза в день перед едой, настой из листьев подорожника, полыни, тмина, душицы, тысячелистника, ромашки, трилистника, мяты, корня валерианы, зверобоя из соотношения 10–15 г на 200 мл воды, принимают по полстакана 2–4 раза в день до еды в течение 3–4 недель.
При аутоиммунном (атрофическом) гастрите с мегалобластной анемией, подтвержденной исследованием костного мозга, и сниженным уровнем витамина В12 лекарственное лечение включает внутримышечное введение 1 мл 0,1% раствора оксицианкобаламина в течение 6 дней, далее – в той же дозе в течение месяца препарат вводится 1 раз в неделю, а в последующем длительно (пожизненно) – 1 раз в 2 месяца.
Лечение других форм хронического гастрита
При всех других формах данного заболевания проводится симптоматическое лечение с использованием следующих препаратов:
- При язвенной диспепсии:
- гастроцепин 25–50 мг 2 раза в день
- маалокс (гастал, ремагель, фосфалюгель и др.) по 2 таблетки или 15 мл через час после еды
- При дискинетической диспепсии:
- домперидон (мотилиум) или цизаприд (координакс и др. аналоги) 10 мг 3–4 раза в день перед едой + маалокс или другой антацид 2 таблетки или 15 мл 3 раза через 1 час после еды
Продолжительность стационарного лечения – 10 дней. Требования к результатам лечения:
- отсутствие симптомов, эндоскопических и гистологических признаков активности воспаления и инфекционного агента (полная ремиссия);
- прекращение боли и диспептических расстройств, уменьшение гистологических признаков активности процесса без эрадикации НР.
Лечение рефлюкс-гастрита
Цель – нормализация моторики желудочно-кишечного тракта и связывание желчных кислот.
Для нормализации двигательной функции назначают прокинетики. Этими свойствами обладают блокаторы дофаминовых рецепторов: метоклопрамид (реглан, церукал), мотилиум (домперидон); стимуляторы холинергических рецепторов: координакс (цизаприд). Они повышают тонус привратника и интрагастральное давление, увеличивают пропульсивный клиренс содержимого из желудка, устраняют симптомы диспепсии.
Важное место в лечении занимают антациды, преимущественно невсасывающиеся (маалокс, фосфалюгель, гастал и др.), которые снижают агрессивные свойства кишечного содержимого и предохраняют слизистую оболочку желудка за счет связывания желчи. Назначают также сукральфат (вентер) по 1,0 г внутрь 3 раза за 30 минут до еды и на ночь. Препарат, соединяясь с белком, образует защитный слой на слизистой оболочке, препятствует действию факторов агрессии, абсорбирует желчь. При неэффективности показано оперативное лечение.
Лечение медикаментозного хронического гастрита
Цель – повышение защитных свойств слизистой оболочки.
Прежде всего необходима отмена нестероидных противовоспалительных средств, которая может привести к регрессии воспаления в желудке. Из медикаментозных средств наибольшее значение имеют синтетические простагландины, которые улучшают микроциркуляцию, способствуют образованию сурфактант-подобных соединений: мизопростил (сайтотек) назначают по 200 мкг 3–4 раза во время еды и на ночь. Кроме того показаны блокаторы протонного насоса: омепразол (омез, лосек и т. д.), блокаторы Н2-рецепторов гистамина (ранитидин, фамотидин) и антациды.
Дополнительные методы лечения
Физиотерапевтические методы лечения используют в качестве дополнительных. Они нормализуют моторную и секреторную функции желудка, уменьшают воспаление, улучшают кровоснабжение. Применяют электрофорез с новокаином, платифиллином, диа-динамические и синусоидальные модулированные токи, в период ремиссии – тепловые процедуры (парафиновые и озокеритовые аппликации, пелоидотерапию). Для стимуляции желез при гастрите с пониженной секреторной функцией применяют микроволновую терапию в дециметровом диапазоне и синусоидальные модулированные токи, индуктотермию зоны надпочечников.
Санаторно-курортное лечение включает лечебное питание, климатолечение, бальнеолечение. Больных с повышенной секреторной функцией лучше направлять на курорты с щелочными минеральными водами (Боржоми, Железноводск и др.), больных с пониженной секреторной функцией – на курорты с соляными и соляно-щелочными минеральными водами (Ессентуки, Старая Русса).
Однако сейчас особенностям минеральной воды придают меньшее значение, более важным является время ее применения относительно приема пищи. Рекомендуется, учитывая общую закономерность, принимать минеральную воду до еды за 15–20 минут, что стимулирует секрецию, или за 0,5–1,5 часа, что блокирует секрецию желудка.
Прогноз, профилактика, диспансерное наблюдение
Прогноз при хроническом гастрите для жизни благоприятный.
Первичная профилактика направлена на исключение факторов риска, вредных привычек, пропаганды здорового образа жизни и рационального питания. Вторичная профилактика направлена на ограничение приема нестероидных противовоспалительных средств, исключение профессиональных вредностей, выявление и лечение заболеваний других органов и систем.
Больные активным гастритом, ассоциированным с НР, аутоиммунным гастритом и рефлюкс-гастритом подлежат диспансерному наблюдению. Наиболее высокий риск в отношении перерождения в рак желудка имеют больные диффузным атрофическим гастритом, гипертрофическим с дисплазией и неполной метаплазией эпителия. Эти больные нуждаются в более частом клиническом и эндоскопическом обследовании с биопсией для профилактики ракового перерождения.
Источник
Эрадикационная терапия хеликобактер пилори — схема и препараты
Колонизация Helicobacter pylori поверхности и складок слизистой оболочки желудка значительно затрудняет антибактериальную терапию. Успешная схема лечения основана на сочетании препаратов, которые предотвращают возникновение резистентности и настигают бактерию в различных участках желудка. Терапия должна гарантировать, что даже небольшая популяция микроорганизмов не останется жизнеспособной.
Эрадикационная терапия Helicobacter pylori включает комплекс нескольких препаратов. Распространенная ошибка, которая зачастую приводит к непредсказуемым результатам, — замена даже одного хорошо изученного препарата из стандартной схемы на другой препарат той же группы.
Ингибиторы протонной помпы (ИПП)
Терапия ИПП доказала эффективность в различных клинических исследованиях. Хотя in vitro ИПП и оказывают прямой антибактериальный эффект на H. pylori, тем не менее они не играют важной роли в эрадикации инфекции.
Механизм синергии ИПП при сочетании с противомикробными препаратами, который повышает клиническую эффективность эрадикационной терапии, полностью не установлен. Предполагается, что антисекреторные препараты группы ИПП могут способствовать повышению концентрации антимикробных средств, в частности метронидазола и кларитромицина, в просвете желудка. ИПП уменьшают объем желудочного сока, вследствие чего вымывание антибиотиков с поверхности слизистой уменьшается, и концентрация, соответственно, увеличивается. Кроме того, снижение объема соляной кислоты поддерживает стабильность антимикробных препаратов.
Препараты висмута
Висмут стал одним из первых препаратов для эрадикации H. pylori. Существуют доказательства, что висмут оказывает непосредственное бактерицидное действие, хотя его минимальная ингибирующая концентрация (МИК — наименьшее количество препарата, ингибирующее рост возбудителя) в отношении H. pylori слишком высока. Как и другие тяжелые металлы, такие как цинк и никель, соединения висмута снижают активность фермента уреазы, который принимает участие в жизненном цикле H. pylori. Кроме того, препараты висмута обладают местной антимикробной активностью, действуя непосредственно на клеточную стенку бактерий и нарушая ее целостность.
Метронидазол
H. pylori, как правило, очень чувствительны к метронидазолу, эффективность которого не зависит от pH среды. После перорального или инфузионного применения в желудочном соке достигаются высокие концентрации препарата, что позволяет достичь максимального терапевтического эффекта. Метронидазол — это пролекарство, которое в процессе метаболизма проходит активацию бактериальной нитроредуктазой. Метронидазол приводит к потере спиральной структуры ДНК H. pylori, в результате чего происходит поломка в ДНК и бактерия погибает.
NB! Результат лечения считается положительным, если результаты теста на H. pylori, проведенного не ранее 4 недель после курса лечения, будут отрицательными. Проведение теста до истечения 4 недель после эрадикационной терапии значительно повышает риск ложноотрицательных результатов. Предпочтительна отмена приема ИПП за две недели до диагностики.
 Эрадикационная терапия хеликобактер пилори: схема
Эрадикационная терапия хеликобактер пилори: схема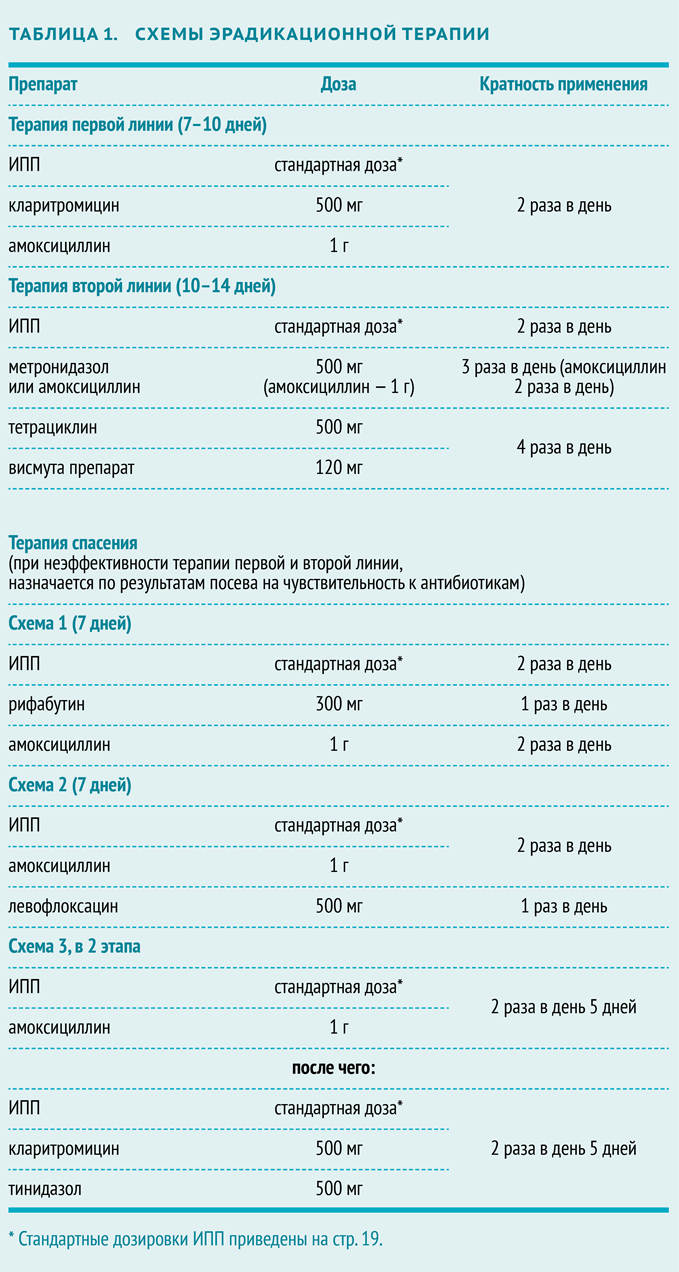
Кларитромицин
Кларитромицин, 14‑членный макролид, представляет собой производное эритромицина с аналогичным спектром активности и показаниями к применению. Однако в отличие от эритромицина он более устойчив к воздействию кислот и имеет более длительный период полувыведения. Результаты исследований, доказывающих, что схема тройной эрадикационной терапии хеликобактер пилори с использованием кларитромицина дает положительный результат в 90 % случаев, привели к широкому использованию антибиотика.
В связи с этим в последние годы было зафиксировано увеличение распространенности устойчивых к кларитромицину штаммов H. pylori. Нет никаких доказательств того, что увеличение дозы кларитромицина позволит преодолеть проблему антибиотикорезистентности к препарату.
Амоксициллин
Антибиотик пенициллинового ряда, амоксициллин и структурно, и по спектру активности очень близок к ампициллину. Амоксициллин стабилен в кислой среде. Препарат ингибирует синтез клеточной стенки бактерий, действует и местно, и системно после абсорбции в кровоток и последующего проникновения в просвет желудка. H. pylori демонстрирует хорошую чувствительность к амоксициллину in vitro, однако для эрадикации бактерии требуется комплексная терапия.
Тетрациклины
Точкой приложения тетрациклинов является бактериальная рибосома. Антибиотик прерывает биосинтез белка и специфически связывается с 30‑S субъединицей рибосомы, исключая добавление аминокислот к растущей пептидной цепи. Тетрациклин доказал in vitro эффективность против H. pylori и сохраняет активность при низком pH.
Показания к эрадикационной терапии
В соответствии с принципами, утвержденными в Маастрихте в 2000 году (the Maastricht 2–2000 Consensus Report), эрадикация H. pylori настоятельно рекомендуется:
- всем больным с язвенной болезнью;
- пациентам с низкодифференцированной MALT-лимфомой;
- лицам с атрофическим гастритом;
- после резекции по поводу рака желудка;
- родственникам больных раком желудка первой степени родства.
Необходимость проведения эрадикационной терапии пациентам с функциональной диспепсией, ГЭРБ, а также лицам, длительно принимающим нестероидные противовоспалительные препараты, пока остается предметом дискуссий. Доказательств того, что эрадикация H. pylori у подобных больных влияет на течение заболевания, нет. Однако хорошо известно, что у лиц с H. pylori, страдающих неязвенной диспепсией и корпус-преобладающим гастритом, повышается риск развития аденокарциномы желудка. Таким образом, эрадикацию H. pylori следует рекомендовать также и пациентам с неязвенной диспепсией, особенно если в гистологии выявляется корпус-преобладающий гастрит.
Аргумент против антихеликобактерной терапии у пациентов, принимающих НПВП, таков: организм защищает слизистую оболочку желудка от повреждающего действия лекарственных препаратов, повышая активность циклооксигеназы и синтез простагландина, а ИПП снижают естественную защиту. Тем не менее ликвидация H. pylori до назначения НПВП достоверно снижает риск язвенной болезни на фоне последующего лечения (исследование американских ученых под руководством Франсиса Чана (Francis K. Chan), опубликованное в The Lancet в 1997 году).
Эрадикационная терапия
Несмотря на применение комбинированных схем лечения, у 10–20 % пациентов, инфицированных H. pylori, не удается достичь элиминации возбудителя. Наилучшей стратегией считается подбор наиболее эффективной схемы лечения, однако не следует исключать возможность использования двух и даже более последовательных схем в случае недостаточной эффективности терапии выбора.
В случае неудачной первой попытки эрадикации H. pylori рекомендуют сразу перейти к терапии второй линии. Посев на чувствительность к антибиотикам и переход на схемы терапии спасения показан только тем пациентам, у которых терапия второй линии также не приведет к эрадикации возбудителя.

Одной из самых эффективных «схем спасения» является комбинация ИПП, рифабутина и амоксициллина (или левофлоксацина по 500 мг) на протяжении 7 дней. Исследование итальянских ученых, проведенное под руководством Фабрицио Перри (Fabrizio Perri) и опубликованное в Alimentary Pharmacology & Therapeutics в 2000 году, подтвердило, что схема с рифабутином эффективна против штаммов H. pylori, резистентных к кларитромицину или метронидазолу. Однако высокая цена рифабутина ограничивает его широкое применение.
NB! Во избежание формирования резистентности одновременно к метронидазолу и кларитромицину эти препараты никогда не комбинируют в одной схеме. Эффективность подобной комбинации очень высока, однако у пациентов, не ответивших на терапию, обычно формируется устойчивость сразу к обоим препаратам (исследование немецких ученых под руководством Ульриха Пейтца (Ulrich Peitz), опубликованное в Alimentary Pharmacology & Therapeutics в 2002 году). И дальнейший подбор терапии вызывает серьезные затруднения.
Данные исследований подтверждают, что 10‑дневная схема терапии спасения, включающей рабепразол, амоксициллин и левофлоксацин, гораздо эффективнее, чем стандартная эрадикационная терапия второй линии (исследование итальянских ученых под руководством Энрико Ниста (Enrico C Nista), опубликованное в Alimentary Pharmacology & Therapeutics в 2003 году).
Источник