Язвенный колит и вирус
Содержание статьи
Вирус Эпштейна-Барр (ВЭБ), НЯК и БК: есть ли взаимосвязь? | Доступно о НЯК и БК
 Вирус Эпштейна-Барр
Вирус Эпштейна-БаррДумаю, многие из вас слышали про вирус Эпштейна-Барр (ВЭБ), и это неудивительно: ВЭБ является если не “популярнейшим”, то одним их наиболее распространенных и высококонтагинозных вирусных инфекций на планете Земля. Однажды подхватив его, становится очень сложно или вообще невозможно “изгнать” его из своего организма ввиду его стремительного и глубокого проникновения в клетки человека.
Так какая же может быть взаимосвязь между ВЭБ и ВЗК? Предлагаю попробовать разобраться в этом вопросе.
Что такое “Вирус Эпштейна-Барр (ВЭБ)”?
Вирус Эпштейна-Барр (ВЭБ) – это герпесвирус 4-го типа. Получил свое название в честь впервые открывших его вирусологов – Майкла Эпштейна и Ивонны Барр. Средние размеры вириона (вирусной частицы) составляют около 150 нм. Уникальность ВЭБ в том, что геном вируса кодирует (преобразовывает под свои “нужды”) около 85 белков (в живых организмах аминокислотный состав белков определяется генетическим кодом), а герпесвирус простого типа “всего лишь” чуть более 20.
Каждая вирусная частица представляется в виде некой оболочки (капсида), в которую заключена генетическая информация вируса. На ее поверхности находится большое количество двухкомпонентных белков, служащих для прикрепления вируса к поверхности клетки живого организма и введения внутрь нее вирусного ДНК. Механизм заражения достаточно прост и популярен среди сложных вирусов, что помогает ВЭБ с легкостью заразить свою жертву. Для того, чтобы вирус Эпштейна-Барр смог проникнуть в клетки вашего организма и начать там стремительно размножаться, ему достаточно попасть на любую слизистую оболочку вашего тела. Из этого следует вывод, что механизмы заражения ВЭБ достаточно разнообразны. К ним относятся:
- Трансмиссивный (через кровь).
- Алиментарный (через грязные пищу, воду, руки и через поцелуи).
- Аэрогенный (через воздух).
- Вертикальный (от матери к плоду во время беременности).
- Контактно-бытовой (через предметы общего пользования).
Вирус Эпштейна-Барр может очень долгое время пребывать в организме человека, никак не давая о себе знать. Существуют две формы ВЭБ: острая и хроническая. В рамках НЯК нас интересует только хроническая. и вот почему.
Хроническая инфекция вируса Эпштейна-Барр (ХИВЭБ) отличается от острой (ОВИЭБ, т.е. инфекционный мононуклеоз) периодическими рецидивами заболеваний и долгой продолжительностью симптомов. Примечательно то, что инфекционный мононуклеоз проходит сам по себе абсолютно без лечения в течение 3-4 недель (купирование симптомов не считается лечением). Итак, типичные проявления ХИВЭБ:
- Повышенная утомляемость.
- Слабость.
- Повышенная потливость.
- Боли в суставах и мышцах.
- Сыпь.
- Трудности с дыханием.
- Головные боли.
- Боли в правом подреберье.
- Эмоциональные расстройства.
- Ослабления внимания и памяти.
- Нарушение сна.
- Гипертрофия глоточных и небных миндалин.
- Увеличение печени и селезенки.
Какие заболевания может вызвать ХИВЭБ?
- Лимфогранулематоз.
- Синдром хронической усталости.
- Назофарингеальная карцинома.
- Лимфома Беркитта.
- ВЗК.
Может ли ВЭБ спровоцировать НЯК или БК?
Да, ВЗК оставил на десерт 🙂 Напоминаю: по мнению многих врачей причина ВЗК кроется в аутоиммунности. Так как же ВЭБ может спровоцировать НЯК или БК?
При первичном заражении ВЭБ, вирус попадает в кровь и разносится по всему организму. Главной целью ВЭБ становятся B-лимфоциты и клетки иммунной системы: вирус не замедляет, а стимулирует их размножение! Мы знаем, что В-лимфоциты – это защитными клетки нашего организма, следовательно, заражение их вирусом Эпштейна-Барр приводит к сбою работы иммунитета. Но зараженные B-лимфоциты быстро уничтожаются Т-лимфоцитами, Т-супрессорами и NK-лимфоцитами (примечательно, что эти типы клеток ВЭБ не поражает, и именно потому они играют важную роль в борьбе с вирусом)! Однако, в связи с тем, что, как я писал выше, ВЭБ провоцирует образование чрезмерного количества B-лимфоцитов, имеющихся Т-лимфоцитов, Т-супрессоров и NK-лимфоцитов становится недостаточно для успешного сдерживания развития и распространения вируса Эпштейна-Барр.
Именно большое превалирование количества B-лимфоцитов над Т-лимфоцитами, Т-супрессорами и NK-лимфоцитами и замедление их действия может привести к запуску процессов злокачественной трансформации как самих В-лимфоцитов, так и тех органов, в которых количество частиц ВЭБ особенно велико; вирус без особых проблем может поражать даже клетки сердца, мозга, кишечника и других частей организма.
Методы диагностики и терапии ВЭБ
С помощью каких диагностических методов можно обнаружить вирус Эпштейна-Барр?
- Клинический анализ крови (увеличение лейкоцитов (лимфоцитов и моноцитов в т.ч.), СОЭ, обнаружение атипичных мононуклеаров; вероятно изменение уровня тромбоцитов, гемоглобина)..
- Установление титра антител к ВЭБ.
- Биохимический анализ крови (повышение АсАТ, АлАТ, ЛДГ и др. ферментов; обнаружение СРБ, повышение билирубина и щелочной фосфатазы).
- Молекулярная диагностика (обнаружение ДНК ВЭБ).
- Иммунологическое обследование (оценка состояние системы интерферона, иммуноглобулинов и др.).
- Серологические исследования (методом иммуноферментного анализа, посредством которого оценивается количество и класс иммуноглобулинов).
- Бактериологический метод.
Что же предпринять в случае обнаружения ВЭБ? Увы, до сих пор нет четкого алгоритма по выведению этого герпеса из организма, однако следует отметить, что важной частью лечения является корректировка иммунитета. Да, иногда организм сам в силах справиться с заболеваниями, вызываемым ВЭБ, но в большинстве случаев приходится прибегать к различным методам терапии. Для ликвидации тяжелых патологий, вызванных вирусом Эпштейна-Барр, используются следующие препараты:
- Противовирусные (ацикловир, зовиракс, арбидол).
- Аномальные нуклеотиды.
- Средства интеферонового ряда (кипферон, виферон).
- Глюкокортикоиды.
- Цитостатики.
- Индукторы интерферона (амиксин, циклоферон).
- Иммуноглобулин человека.
- Аналоги тимических гормонов.
Ввиду очень широкого распространения ВЭБ и практически невозможного его выведения из организма человека, остро стоит вопрос о профилактике осложнений этого вируса. Помимо очевидной закалки, к таким мерам можно отнести и своевременное обеспечение себя витаминами, и избегание стрессовых ситуаций, и, конечно же, соблюдение правил личной гигиены. Но какой смысл все это делать, спросите вы, если от ВЭБ все равно никуда не деться?
В острой фазе заражения на каждую тысячу здоровых В-лимфоцитов приходится один зараженный. После “дезактивации” ВЭБ носителем вируса является один В-лимфоцит из миллиона, чего будет вполне достаточно, чтобы войти в ремиссию при неспецифическом язвенной колите (при условии ВЭБ-причины заболевания) и далее, на протяжении всей жизни, всего лишь контролировать концентрацию вируса Эпштейна-Барр в вашем организме.
В конце, на самом деле, и сказать-то больше нечего. В скором времени я займусь поиском у себя ВЭБ, о чем вы, непременно, узнаете, периодически заглядывая в мой блог. Первые шаги уже были предприняты (анализ на иммунный статус организма; клинический анализ крови). Здоровья вам и хорошего настроения! Узнайте, наконец, по каким правилам играет с вами ваше заболевание.
Источник
Язвенный колит кишечника: диагностика и профилактика
Неспецифический язвенный колит (НЯК) кишечника – это хроническое воспаление слизистой оболочки толстой кишки. Характеризуется наличием незаживающих язв, эрозий, кровотечений. Заболевание имеет многофакторную природу развития и связано с нарушением нормальной реакции иммунной системы на клетки кишечника. Полное излечение невозможно, однако при своевременной диагностике и грамотной терапии можно достичь стойкой ремиссии.
Общие сведения
Первые признаки заболевания проявляются в области прямой кишки, затем патологический процесс распространяется на весь толстый кишечник.
Согласно статистике, возрастной пик заболеваемости приходится на возраст 20-40 лет, в то время как у пожилых людей болезнь появляется крайне редко.
На заметку! Не так давно язвенный колит кишечника был известен лишь в узком кругу медицинских специалистов. Сегодня наблюдается кратный рост случаев заболеваемости НЯК и его заметное омоложение, вплоть до развития в детском возрасте.
Причины развития болезни
НЯК относится к заболеваниям с неясной этиологией, поэтому четкого перечня причин его развития не существует. Однако накопленный опыт позволяет связать его с антропогенными факторами развития:
- влияние неблагоприятной среды – плохая экология места работы и проживания;
- неправильное питание;
- длительный прием лекарственных препаратов;
- вредные привычки – в первую очередь, алкоголь;
- высокий уровень психологического стресса.
На их фоне активизируются дополнительные факторы, а именно:
- бактериальная или вирусная инфекция;
- дисбактериоз;
- плохая наследственность;
- аутоиммунные процессы.
Все вместе это формирует мультифакторный набор причин для развития язвенного колита.
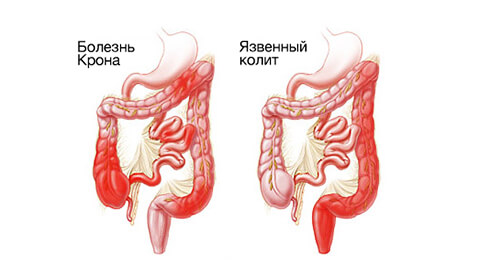
На заметку! В медицине НЯК часто рассматривают параллельно с болезнью Крона. В отличие от язвенного колита, она имеет выраженное аутоиммунное проявление, но сходное влияние антропогенных факторов и общая симптоматика позволяют рассматривать заболевания совместно. Нередко язвенный колит диагностируют на фоне болезни Крона.
Классификация
По локализации патогенного процесса различают 4 базовых вида колита:
- проктит – с поражением только прямой кишки;
- проктосигмоидит – с вовлечением прямой и сигмовидной кишок;
- левосторонний колит – с распространением на левую часть ободочной кишки;
- тотальный – с вовлечением всех участков толстого кишечника.
На заметку! В 20-30% случаев воспалительный процесс распространяется до аппендикса, при этом общая длина толстой кишки сокращается на треть за счет отека тканей и утолщения складок.
По клиническому течению:
- фульминантная, или молниеносная форма – острая форма колита, особенно опасна своими осложнениями, вплоть до разрыва тканей;
- хроническая рецидивирующая – периоды стойкой ремиссии перемежаются обострениями болезни;
- хроническая непрерывная – вялая симптоматика наблюдается в фоновом режиме даже в периоды общего улучшения.
Язвенный колит кишечника: симптомы и признаки

На ранних этапах заболевание можно диагностировать по наличию артритных изменений суставов, диареи с кровью, температуры и болезненных ощущений в брюшной полости.
В остальном клиническая картина заболевания очень вариативна. Многое зависит от интенсивности и локализации воспаления. При этом все признаки заболевания можно разграничить на кишечные и некишечные.
Кишечные симптомы:
- судороги и болевой синдром – резкие боли различной силы, которые не поддаются действию обезболивающих средств. Перед опорожнением кишечника их интенсивность увеличивается, после дефекации – стихает;
- повышение температуры тела – показатели редко выходят за пределы субфебрильных значений;
- признаки интоксикации метаболитами – вялость, тошнота, головокружение, отсутствие аппетита, вплоть до анорексии;
- ложные позывы к опорожнению кишечника – вместо каловых масс может наблюдаться выделение гнойно-слизистой массы на фоне выраженного метеоризма;
- диарея – частота испражнений доходит до 20 раз в сутки; периодически в каловых массах появляются примеси крови, гноя, слизи, которые придают выделениям зловонный запах;
- запор – периодически сменяет диарею.
При диагностике выявляется отек слизистой, ее изъязвление, гиперемия.
Внекишечные симптомы:
- кожные патологии, вызванные бактериальной инфекцией и аутоиммунными реакциями – очаговый дерматит, узелковая эритема, гангренозная пиодермия;
- изъязвление полости ротоглотки – глоссит, стоматит, гингивит;
- воспалительные заболевания глаз – конъюнктивиты, увеиты, кератиты, а также общее воспаление глазного яблока (панофтальмит);
- поражение суставов различной степени тяжести – артриты, спондилит. Часто артритные воспаления являются первыми признаком грядущей патологии;
- вовлечение пищеварительных желез – гепатобилиарной системы, поджелудочной железы;
- нарушения в работе легких;
Признаки язвенного колита кишечника у женщин и мужчин проявляются одинаково. В особо тяжелых случаях симптомокомплекс усугубляется поражением костной (остеопороз, остеомаляция), мышечной (миозиты) тканей, аутоиммунным изменением почечных структур (гломерулонефриты), щитовидной железы, клеток крови.
При длительном развитии заболевания наблюдается потеря веса, аппетита, пропадает интерес к жизни.
Последствия и возможные осложнения
При длительной болезни и отсутствии последовательной терапии развиваются осложнения со стороны различных органов и систем:
- анемия – как следствие регулярных кровопотерь;
- перитониты – при свищах, перфорациях кишечной стенки;
- рак – при малигнизации язв;
- формирование мегаколона – патологического расширения толстой кишки.
Диагностика
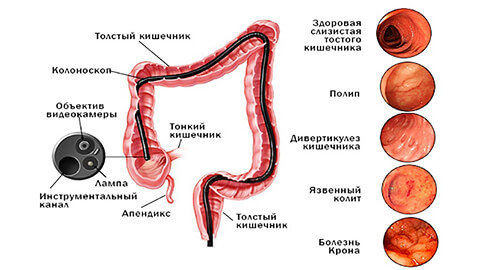
После осмотра и опроса пациента со сбором объективных и субъективных симптомов, врач назначает комплекс инструментальных и лабораторных исследований.
Инструментальная диагностика:
- Колоноскопия, ректосигмоидоскопия – визуальный осмотр стенок толстой кишки с использованием эндоскопического оборудования. Методика дает возможность определить границы язвенных поражений, интенсивность воспаления, проверить на наличие полипов и сужений просвета кишечника, а также сделать забор биоматериала на гистологию.
- Ирригоскопия – рентген толстого кишечника с контрастом для выявления области воспалений, сужений, новообразований.
- Гидро-МРТ – контрастная томография для оценки состояния самой кишки и окружающих ее тканей. Позволяет отметить наличие свищей, инфильтратов и других изменений структуры.
- УЗИ – дает возможность оценить структуру кишечника (толщину стенок, наличие расширений) и проследить за его работой в динамике.
Лабораторные методы:
- гистологический анализ – исследование биоптата слизистой стенки кишечника;
- общий анализ крови – уровень лейкоцитов и эритроцитов, СОЭ, гемоглобин;
- биохимический анализ – с-реактивный белок, иммуноглобулин;
- копрограмма на скрытую кровь, лейкоциты, эритроциты;
- анализ кала на кальпротектин (детектор кишечного воспаления);
- бакпосевы на предмет бактериальной инфекции.
Язвенный колит кишечника: лечение
При раннем обнаружении и умеренном проявлении симптомов терапию назначают амбулаторно; при тяжелом течении болезни показана госпитализация. Лечение в основном симптоматическое, его основная цель – достижение и поддержание ремиссии. Для этого используют комплекс консервативных методик.
Медикаментозная терапия:
- нестероидные противовоспалительные средства (НПВС); в тяжелых случаях – кортикостероиды;
- иммунодепрессанты – для подавление аномальной реакции иммунной системы;
- антибиотики – для устранения бактериальной инфекции;
- антидиарейные препараты;
- обезболивающие;
- спазмолитики;
- прокинетики – для устранения тошноты;
- кроветворные – для восполонения кровопотерь;
- сорбенты – для устранения интоксикации;
- про- и пребиотики – для восстановления здоровой микрофлоры;
- ферментные препараты.
Для закрепления результата используют физиопроцедуры – лечение переменным током, интерференцтерапию, диадинамотерапию.
Внимание! Результат зависит не только от действий врача и назначенных процедур, но и от личных усилий пациента. Позитивный настрой, четкое выполнение рекомендаций, строгая диета позволяют многим людям вернуться к полноценной активной жизни.
Операция
Хирургическое вмешательство проводят в исключительных случаях, когда степень поражения слизистых тканей не оставляет иного выхода. Показания к операции:
- перфорации и свищи кишечной стенки;
- обширные кровопотери (до 100 мл в сутки);
- осложнение с формированием мегаколона;
- выраженное сужение просвета и плохая проходимость кишечника;
- гнойные абсцессы;
- раковое перерождение тканей кишечника.
Варианты хирургического вмешательства:
- полная или частичная колэктомия прямой, сигмовидной, ободочной кишок;
- частичное иссечение прямой кишки с илеоанальным анастомозом – оставляют участок прямой кишки и соединяют его с подвздошной для естественного выведения каловых масс.
Диета
В процессе лечения пациентов могут переводить на парентеральное питание.
При наступлении ремиссии для поддержания нормального состояния следует придерживаться специальной диеты:
- Питайтесь дробно, по 6-8 раз в день небольшими порциями – это дает возможность, не перегружая кишечник, снабжать организм необходимыми питательными веществами.
- Исключите из рациона все продукты, способные запустить агрессию иммунной системы. К ним относятся острые пряности, сладости, хлебобулочные изделия, орехи, семена, свежие фрукты, волокнистые овощи, цельнозерновые крупы, жареные блюда, кофе, крепкий чай, алкоголь, газированные напитки, бобовые, молоко (индивидуально).
- Список разрешенных продуктов после обострения: подсушенный белый хлеб, неконцентрированные рыбные и мясные бульоны, нежирные мясо, рыба, птица, разваренные манная и рисовая каши, сливочное масло, творог, яйца.
- В период ремиссии можно употреблять все виды молочных продуктов, вареные овощи, очищенные от кожуры фрукты, рассыпчатые каши из любых круп (за исключением пшена и перловки), зелень, немучные виды сладостей (желе, мармелад, зефир).
- Добавляйте в рацион продукты и пищевые добавки с высоким содержанием ОМЕГА-3 жиров – льняное и оливковое масла, рыбий жир, морскую рыбу. Они стабилизируют реакции иммунной системы и предупреждают развитие аллергий.
- Пейте как можно больше воды – обширная потеря влаги за счет диареи может вызвать обезвоживание организма. Следует употреблять не менее 2-3 литров жидкости в виде чистой негазированной воды, травяных чаев, компотов.
- Чтобы кровоточащие язвы не привели к малокровию, принимайте железосодержащие продукты и препараты.
Важно! Есть мнение, что язвенный колит – это проявление индивидуальной чувствительности организма на глютен (своеобразная форма целиакии). В таком случае следует устранить из рациона продукты, которые прямо или косвенно могут содержать этот белок – пшеницу, ячмень, рожь и их производные. Безглютеновая диета не приводит к излечению НЯК, но заметно облегчает проявление симптоматики.
Профилактика
Заболевания, индуцированные антропогенными факторами и связанные с аномальной активностью иммунной системы, легче предупредить, чем вылечить. Поэтому, если вы находитесь в группе риска и особенно, если у вас есть родственники с диагностированным НЯК, старайтесь следовать следующим рекомендациям:
- Научитесь расслабляться – нервные стрессы и постоянное напряжение – один из факторов развития патологии.
- Позаботьтесь о здоровой флоре своего кишечника – периодический прием про- и пребиотиков обеспечит нормальную работу вашей иммунной системы.
- Поддерживайте правильный режим питания.
- Откажитесь от употребления алкогольных напитков и курения.
- Следите за экологией места жительства и работы – химическое производство, периодический контакт с отравляющими веществами создают высокий риск развития болезни.
И не забывайте проходить регулярные профилактические осмотры для выявления кишечной патологии – чем раньше будет диагностировано заболевание, тем выше шансы сохранить здоровье.
Источник