Хронический колит с преимущественным поражением дистальных отделов
Содержание статьи
Неспецифический язвенный колит — симптомы и лечение
Неспецифический язвенный колит (или просто язвенный колит) — хроническое воспаление толстой кишки аутоиммунного характера. Данное заболевание относится к группе воспалительных заболеваний толстого кишечника.
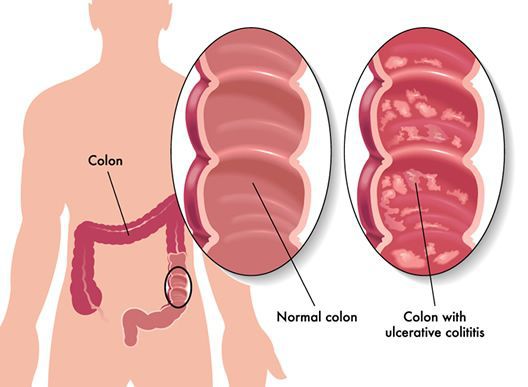
Эпидемиология
Заболевание преобладает в развитых странах Европы и Северной Америки. Язвенный колит встречается в 20-260 случаев на 100 000 человек. С каждым годом число заболевших увеличивается.[2]
Чаще всего болеют лица в возрасте от 21 до 42 лет, а также пациенты после 54 лет. Самые опасные периоды в развитии язвенного колита — это первый год болезни (из-за быстрого развития воспаления при фульминантном течении появляются осложнения, опасные для жизни) и десятый год (за этот период развиваются злокачественные новообразования).
Факторы риска до сих пор до конца не изучены. Существует следующая закономерность:
- Взаимосвязь курения и язвенного колита. По статистическим данным курящие люди реже болеют язвенным колитом.
- Аппендэктомия (удаление аппендицита) в анамнезе снижает заболеваемость язвенным колитом.
- Снижение количества пищевых волокон способствует появлению болезни.
- Лица, чаще болеющие детскими инфекциями, имеют склонность к появлению данного заболевания.
Этиология
Происхождение язвенного колита на сегодняшний день неизвестно. Существуют следующие теории развития заболевания:
- Язвенный колит возникает под действием определённых экзогенных (внешних) факторов, которые не известны. Предположительной причиной является инфекция.
- Заболевание имеет аутоиммунный характер. Существует наследственная предрасположенность к развитию болезни. Под воздействием определённых факторов запускаются иммунные реакции, вырабатываются антитела, направленные на клетки толстого кишечника.
- Язвенный колит развивается вследствие реакции организма на определённые продукты питания, при этом воспаляется кишечная стенка.
Первые признаки заболевания: кровь и слизь в стуле, диарея, боли в животе, повышение температуры тела.
Основными симптомами неспецифического язвенного колита кишечника являются:
- кишечные кровотечения;
- диарея;
- запор;
- боль в животе;
- тенезмы (ощущение постоянных режущих, тянущих, жгучих болей в толстой кишке — позывов к дефекации, однако при этом выделение кала не происходит);
- лихорадка;
- снижение массы тела;
- тошнота, рвота;
- слабость;
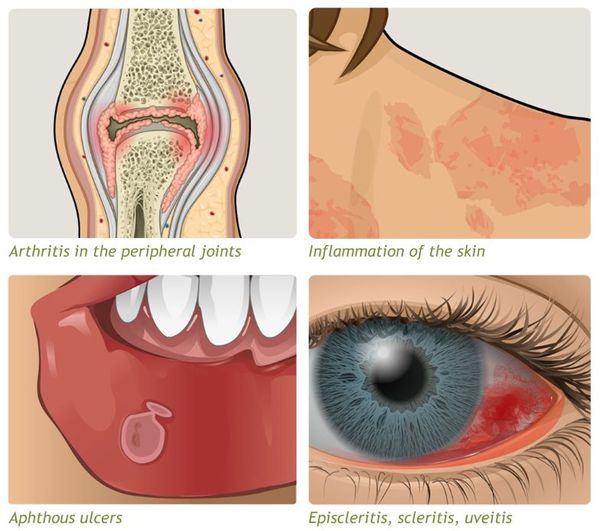
- внекишечные симптомы (артрит, узловатая эритема, увеит и другие).
Заболевание хроническое — симптомы возникают только при обострении, при ремиссии их может не быть.
Характер преобладающей симптоматики зависит от тяжести заболевания и вовлечённого в воспалительный процесс отдела толстого кишечника. Например, при тотальном поражении наблюдается частый жидкий стул с большим количеством крови в кале, боли в животе спастического характера. При тяжёлом течении присоединяются симптомы общей интоксикации (лихорадка, тошнота, рвота, слабость).
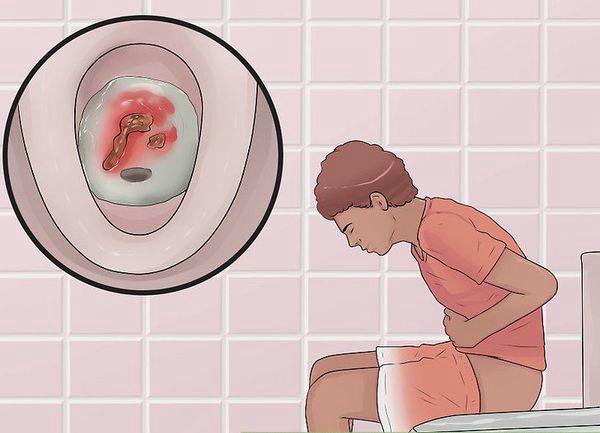
При поражении дистальных отделов толстого кишечника (проктит) чаще возникает запор, ложные позывы на дефекацию, тенезмы, в кале обнаруживаются следы алой крови, слизи или гноя. Для оценки тяжести язвенного колита предложены критерии Truelove и Witts.
При язвенном колите происходит каскад воспалительных реакций. В результате воздействия триггерного (инициирующего) фактора стимулируются Т- и В-лимфоциты, что, в свою очередь, приводит к образованию иммуноглобулинов М и G. Дефицит Т-супрессоров усиливает аутоиммунный ответ. Образование иммуноглобулинов М и G приводит к появлению иммунных комплексов и активации сиcтемы комплемента, который обладает цитотоксическим действием. В очаг воспаления проникают нейтрофилы и фагоциты, при этом высвобождаются медиаторы воспаления.
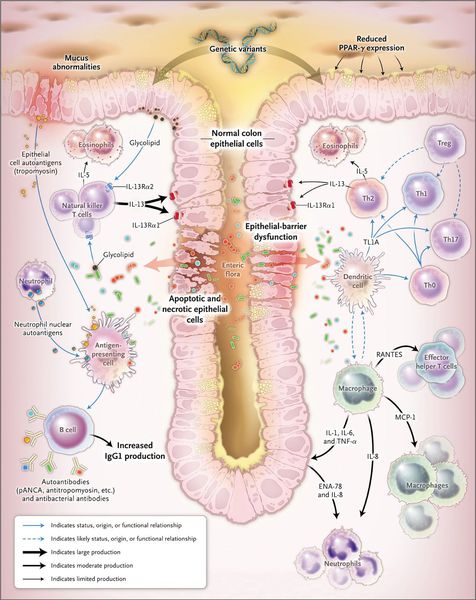
Одним из механизмов патогенеза язвенного колита является нарушение барьерной функции слизистой оболочки толстой кишки и регенераторной функции.
Реакция организма на стресс с патологическим нейрогуморальным ответом приводит к активизации аутоиммунного процесса. Часто больные язвенным колитом имеют эмоциональную нестабильность.
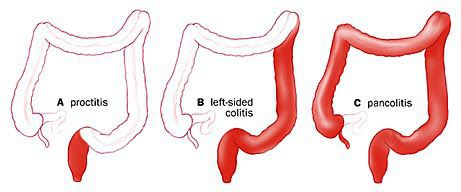
По распространённости процесса различают:
- проктит (с вовлечением прямой кишки);
- левосторонний колит (поражение прямой сигмовидной и нисходящей ободочной кишки);
- тотальный колит (поражение всех отделов толстого кишечника).
По степени тяжести течения:[3]
- лёгкое течение;
- среднетяжёлое течение;
- тяжёлое течение.
По характеру течения:
- острое течение (менее 6 месяцев от начала болезни);
- фульминантное (быстро развивающееся);
- постепенное;
- хронический язвенный колит непрерывного течения (периоды ремиссии (ослабления симптомов) менее 6 месяцев при правильном лечении);
- хронический язвенный колит рецидивирующего течения (периоды ремиссии более 6 месяцев): редко рецидивирующее (один раз в год или меньше) или часто рецидивирующее (более 2 раз в год).
Язвенный колит — это хроническое заболевание, при котором бывают периоды, когда возникает обострение и периоды, когда симптомы затухают или не выявляются — стадия ремиссии. Язвенный колит может обостряться без явной причины, однако чаще это происходит под воздействием стресса, неправильного питания и приёме некоторых лекарств.
Местные осложнения
К местным осложнениям относятся:
- перфорация;
- токсическая дилатация (расширение) толстого кишечника;
- обильное кишечное кровотечение;
- колоректальный рак.
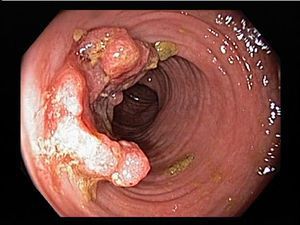
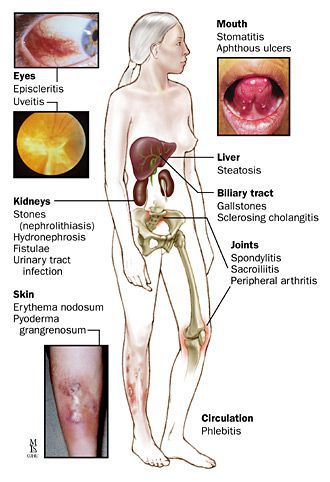
Системные осложнения
Проявляются внекишечными симптомами, причина которых до сих пор не изучена. Чаще поражаются ротовая полость, кожа, суставы.
К системным осложнениям относятся:
- узловатая эритема (поражение кожи и подкожной клетчатки);
- гангренозная пиодермия (поражение кожи крупными болезненными язвами);
- эписклерит (поражение эписклеральной ткани глаза);
- артропатия (поражение суставов);
- анкилозирующий спондилит (воспаление суставов позвоночника);
- поражения печени (повышение трансаминаз крови, гепатомегалия);
- первичный склерозирующий холангит (сужение просвета желчных протоков в результате воспаления).
При диагностике в первую очередь оценивается клиника заболевания, анамнез, производится осмотр с обязательным пальцевым исследованием прямой кишки.
Наиболее важными в диагностике язвенного колита являются эндоскопические методы исследования: ректороманоскопия, колоноскопия с биопсией. Так же для уточнения диагноза применяются ирригоскопия, МСКТ-колоноскопия.
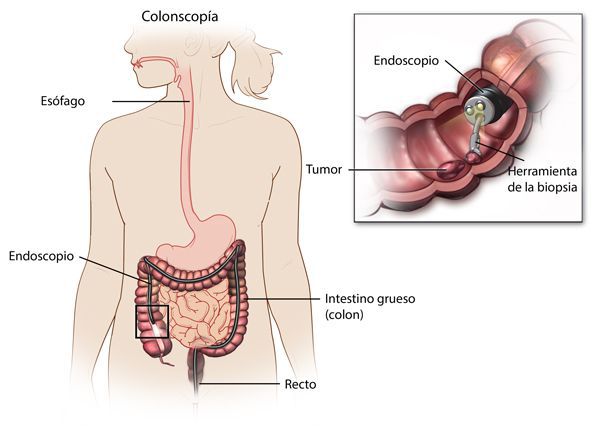
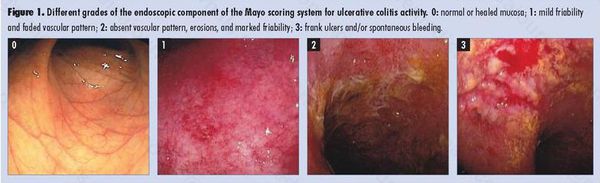
По эндоскопической картине можно определить степень воспаления толстого кишечника. Существуют четыре степени воспаления кишечника:
- При I степени наблюдается отёчность слизистой оболочки, гиперемия, сглаженность или отсутствие сосудистого рисунка, определяются точечные кровоизлияния, слизистая ранима, контактно кровоточит.
- При II степени добавляется зернистость, могут присутствовать эрозии, фиброзный налёт на стенках кишки.
- При III степени эрозии сливаются между собой, образуются язвы, в просвете кишки гной и кровь.
- При IV степени, помимо вышесказанного, появляются псевдополипы, состоящие из грануляционной ткани.
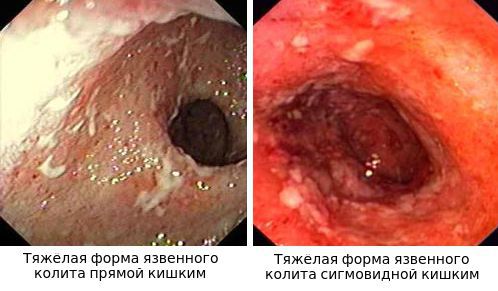
Язвы не проникают глубже подслизистого слоя.
При рентгенологическом исследовании определяется:
- отсутствие гаустр (мешкообразных выпячиваний стенки толстой кишки);
- сглаженность контуров;
- изъязвления, отёк, зубчатость, двойной контур;
- утолщение слизистой и подслизистой оболочек;
- преимущественно продольные и грубые поперечные складки;
- воспалительные полипы.
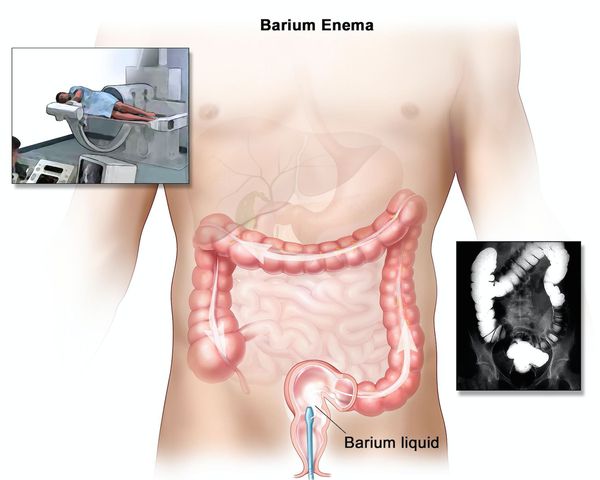
Ирригоскопия помогает не только в диагносте язвенного колита, но и в выявлении серьёзных осложнений, таких как токсическая дилатация (чрезмерное расширение просвета толстой кишки).
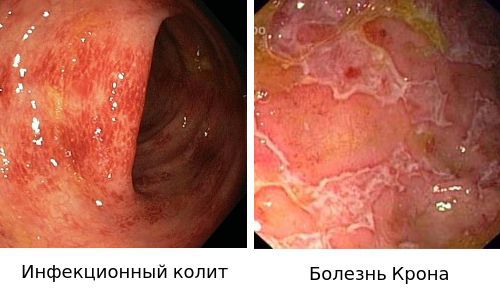
Дифференциальный диагноз:
- Для подтверждения диагноза «Инфекционный колит» используют бактериологическое исследование.
- Диагноз «Болезнью Крона» ставится на основании эндоскопической картины и гистологического исследования биоптата слизистой.
- Ишемический колит.
Тактика зависит от локализации поражения и тяжести течения. При дистальных формах заболевания течение обычно лёгкое, поэтому больные могут лечиться в амбулаторных условиях. Тотальное или левостороннее поражение чаще имеет тяжёлое течение, поэтому требует госпитализации и лечения в условиях стационара.
Диета
Назначаются диеты № 4, 4Б, 4В по Певзнеру. Цель диеты — уменьшить воспаление, бродильные и гнилостные процессы в кишечнике, нормализовать функции кишечника и других органов пищеварения. Блюда жидкие, полужидкие, протёртые, сваренные в воде или на пару. Исключены очень горячие и холодные блюда.
Разрешённые при язвенном колите продукты:
- сухари, супы слизистой консистенции, сваренные на обезжиренном мясном, рыбном бульоне или овощном отваре, с хорошо проваренными крупами, лапшой или вермишелью, допускается добавление фрикаделек;
- нежирное мясо и рыба;
- тщательно проваренные каши;
- фруктовые пюре;
- свежий протёртый творог;
- сахар в маленьких дозах;
- желе и кисели из черники, кизила, черемухи, айвы, груш;
- крепкий черный чай, можно с лимоном, отвар из шиповника, черной смородины, черники и черемухи;
- паровой омлет, яйца, сваренные вкрутую; сливочное масло.
Запрещенные при язвенном колите продукты:
- сдоба и кондитерские изделия;
- чёрный хлеб;
- мясные и рыбные жирные бульоны;
- колбасы, солёная и копчёная рыба, консервы;
- алкоголь;
- кофе;
- молоко;
- газированные сладкие напитки;
- свежие овощи и фрукты;
- перловая и пшеничная каши, бобовые.
Консервативная терапия
К консервативной терапии относятся:
- аминосалицилаты, препараты 5-аминосалициловой кислоты (5-АСК, месалазин);
- кортикостероиды;
- иммунодепрессанты;
- билогическая терапия.
Аминосалицилаты являются препаратами первой линии и применяются в первую очередь. Для купирования атаки язвенного колита обычно требуется 3-6 недель терапии по 1-2 г/кг в сутки. После этого проводится противорецидивное лечение сульфасалазином (3 г/сут) или месалазином (2 г/сут).
При дистальном поражении (проктит) отдаётся предпочтение формам препарата в виде свечей. При левостороннем поражении — препаратам в форме пены для ректального применения. При тотальном поражении используют таблетированные формы препаратов.
При лечении данными препаратами ремиссия достигается в 74-81 % случаев.
Наиболее выраженным и эффективным противовоспалительным средством являются глюкокортикоиды.
Основными показаниями для лечения глюкокортикоидами являются:
- острое течение тяжёлой и среднетяжёлой степени;
- тяжёлое или среднетяжёлое левостороннее и тотальное поражение при наличии III степени воспаления по данным эндоскопического исследования;
- неэффективность или недостаточная эффективность лечения аминосалицилатами при хроническом течении заболевания.
При остром тяжёлом течении назначают внутривенное введение глюкокортикоидов (преднизолона не менее 120 мг/сут) 4-6 раз в день. Обязательно проводится коррекция водно-электролитного баланса, переливание компонентов крови, гемосорбция. Через неделю после внутривенного введения переходят на приём преднизолона внутрь. За это время проводится гастроскопия для исключения язвенной болезни желудка и двенадцатиперстной кишки.
При среднетяжёлой форме можно ограничиться пероральным приёмом преднизолона. Обычно преднизолон назначается в дозе 1,5-2 мг/кг массы тела в сутки. Максимальная доза 100 мг (у лиц пожилого возраста 60 мг).
Если отсутствуют побочные эффекты, то приём продолжают ещё 10-14 дней, затем снижают дозу на 10 мг каждые 10 дней. С 30-40 мг переходят на однократный приём преднизолона. С 30 мг дозу снижают по 5 мг в неделю. Обычно курс гормональной терапии составляет от 8 до 12 недель. Параллельно с гормонотерапией применяют аминосалицилаты до полной отмены гормонов.
При проктите применяются глюкокортикоиды ректально в микроклизмах. Обычно для этого используют гидрокортизон, применяют после дефекации 2 раза в день.
Побочные эффекты гормонотерапии:
- отёки;
- артериальная гипертензия;
- остеопороз;
- различные вегетативные расстройства;
- может способствовать развитию язвы желудка, а, как следствие, может возникнуть желудочно-кишечное кровотечение.
Современным глюкокортикоидом является буденофальк (содержащий будесонид). Суточная доза составляет 3 мг будесонида (1 капсула) 4-6 раз в сутки.
При лечении глюкокортикоидами может возникнуть гормональная зависимость или даже гормонорезистентность, которая формируется у 20-35 % больных тяжёлым язвенным колитом. Гормональная зависимость — это ответ организма на лечение глюкокортикоидами, при котором возобновляется воспалительный процесс после снижения дозировки.
При отсутствии эффекта от гормональной терапии назначают препараты, обладающие иммуносупрессивным действием, а также биологическую терапию. Основными из них являются 6-меркаптопурин и азатиоприн — это препараты первой линии. Они помогают уменьшить дозу гормонов и отменить их в 62-71 % случаев. Лечение обычно начинают вместе с гормонотерапией. Максимальная суточная доза — 150 мг. Незначительное количество побочных эффектов, по сравнению с глюкокортикоидами, позволяет применять препарат на протяжении многих лет.
Также существует аналогичный препарат — метотрексат, который применяется при непереносимости азатиоприна или для ускорения лечебного эффекта. Внутрь или внутримышечно по 30 мг в неделю. Эффект наступает через 2-4 недели
Если отсутствует эффект от азатиоприна и 6-меркаптопурина, применяют препараты второй линии — это инфликсимаб и циклоспорин А.
При отсутствии эффекта от второго введения инфликсимаба и 7-дневного курса циклоспорина А показано хирургическое лечение.
Противорецидивное лечение
После купирования острых воспалительных процессов, назначают противорецидивную терапию аминосалицилатами на срок до 6 месяцев. В случае успешного лечения и отсутствии клинических и эндоскопических признаков заболевания, терапию отменяют.
В случае нестабильного эффекта от противорецидивного лечения терапию продлевают дополнительно сроком на 6 месяцев.
При неэффективности монотерапии аминосалицилатами добовляют к лечению иммуносупрессоры (азатиоприн или 6-меркаптопурин) и гормоны.
Пациентам с язвенным колитом, получающих консервативную терапию, необходимо постоянное наблюдение врача, регулярное эндоскопическое исследование с биопсией.
Хирургическое лечение
По статистике хирургическое лечение показано больным в 11-22 % случаев. Единственным способом радикального хирургического лечения язвенного колита является колпроктэктомия, то есть удаление всей толстой кишки. Основными показаниями к хирургическому лечению являются:
- отсутствие эффекта от консервативного лечения;
- развитие осложнений язвенного колита (кровотечение, перфорация, рак, токсическая дилатация толстого кишечника).
Послеоперационные осложнения
Возникают у ослабленных пациентов на фоне тяжёлого течения заболевания:
- эвентрация (выпадение кишечника через дефект в брюшной стенке );
- несостоятельность швов кишечных стом;
- серозный перитонит (воспаление брюшины);
- полисерозит;
- абсцессы брюшной полости;
- пневмония.
Особенности лечения в зависимости от формы и течения
Левосторонний колит или проктит низкой активности: свечи и пена салофальк.
Колит умеренной активности или распространённый: салофальк в таблетках, глюкокортикоиды.
Тяжёлое течение: салофальк в таблетках, глюкокортикоиды, инфузионная терапия, препараты железа, переливание плазмы и эритроцитарной массы, колпроктэктомия (удаление всей толстой кишки с формированием постоянной илеостомы — отверстия в брюшной полости, к которому прикрепляют калоприёмник).
Фульминантный колит: лечение такое же как и при тяжёлом течении.
При несвоевременном хирургическом лечении в послеоперационном периоде присоединяются другие осложнения в 59-81 % случаев, а летальность составляет от 11 до 49 %. При хирургическом лечении до возникновения тяжёлых кишечных осложнений (перфорация, токсическая дилатация и т. д.) эти цифры снижаются до 8-12 % и 0,5-1,5 % соответственно.
Таким образом, правильная диагностика, рациональная консервативная терапия и своевременное хирургическое лечение помогают добиться хороших результатов. В таком случае прогноз благоприятный. Но, в связи с длительным периодом нетрудоспособности, многие пациенты нуждаются в медико-социальной экспертизе и оформлении инвалидности.
Источник
ÐÐ¾Ð»Ð¸Ñ ÐºÐ¸ÑеÑника
Кишечный колит – это воспалительный процесс, который развивается в толстом отделе кишечника и поражает слизистую оболочку. Наблюдается серьезная дистрофия и функциональные нарушения внутренних органов. Эта патология считается самостоятельной, имеет множество симптомов, которые протекают хронически либо остро. Признаки колита кишечника зависят от формы и стадии заболевания, от локализации воспаления, от характера болей и изменений во внутренних органах.
Острый колит кишечника, симптомы
Заболевание под названием колит кишечника сопровождается рядом симптомов. Боли имеют режущий характер и часто усиливаются при движении. Острый колит развивается после инфекции либо после интоксикации организма.
Выделяют такие симптомы проктологического заболевания:
- болевой синдром:
На протяжении дня больного беспокоят сильные боли в желудке. Неприятные ощущения усиливаются при каких-либо физических нагрузках и даже при кашле, чихании.
- повышение температуры;
В организме развивается воспалительный процесс при колите, вследствие чего в большинстве случаев у пациента повышается температура до 39°C.
- расстройства желудочно-кишечного тракта;
Распространенным заболеванием считается нарушение испражнения. Больной страдает от частых позывов в туалет. Диарея сопровождается повышением артериального давления, слизистая оболочка раздражается. При запорах в заднем проходе образуются анальные трещины.
Пациент ощущает схваткообразные боли в кишечнике, вздувается живота. Каловые массы застаиваются в организме, образуются каловые камни. Кал увеличивается в размере и приводит к интоксикации организма. Частые позывы в туалет иногда не приводят к испражнению, во время чего стенки анального отверстия травмируются.
- примеси в кале;
В каловых массах обнаруживают примеси крови, слизи и даже гноя. Кровь имеет темный коричневый цвет. Этот симптом свидетельствует о воспалительном процессе.
- метеоризм и тяжесть в животе;
После приема пищи больного беспокоит метеоризм, вздутие живота. Газообразование приносит дискомфорт и нарушает привычный образ жизни. Живот постоянно урчит. В независимости от приема пищи ощущается сильный дискомфорт в области желудка.
- отсутствие аппетита;
Из-за проблем, связанных с пищеварением, у больного отсутствует аппетит на протяжении дня.
- тошнота и рвота;
После приема пищи наблюдается тошнота. Иногда начинается рвота, в которой появляются примеси слизи и крови.
- нарушения сердечной системы;
Все системы организма связанны между собой, поэтому в некоторых случаях наблюдается повышение артериального давления, головокружение, тахикардия.
Признаки колита кишечника у женщин схожи с патологическими процессами в мочеиспускательной и репродуктивной системе. Нередко пациентки путают колит с проблемами матки и придатков. Если же боли в животе усиливаются при половом акте, появились выделения из влагалища, то речь идет о гинекологических проблемах.
При остром колите кишечника симптомы имеют разный характер, интенсивность. На ранних стадиях боль появляется крайне редко и не приносит дискомфорта больному. На запущенных стадиях болезненные ощущения не прекращаются на протяжении дня и не исчезают даже после приема обезболивающих препаратов.
При появлении каких-либо признаков стоит обратиться к медицинскому специалисту, а именно к проктологу. В частной проктологической клинике „Проктолог 81” работают высококвалифицированные специалисты и врачи высшей категории. Для каждого пациента они подбирают индивидуальную методику лечения. Диагностика организма проводится с помощью современных технологий и новейшего оборудования.
Хронический кишечный колит, симптомы
Острый колит сигмовидной кишки и прямой кишки переходит в хроническую стадию, если болезнь не была вовремя вылечена. Симптомы появляются время от времени, а при хронической стадии беспокоят больного ежедневно.
Выделяют такие признаки хронической стадии проктологического заболевания:
| 1. проблемы с испражнением; | При хроническом кишечном колите распространенным симптомом является и диарея, и запоры. Запоры возникают гораздо чаще, при этом сопровождаясь коликами в желудке, вздутием, метеоризмом. Повышенное выделение кишечных газов проявляется после приема пищи. |
| 2. нарушенная структура каловых масс; | Каловые массы имеют странный зеленоватый оттенок и кисловатый запах. В кале содержатся примеси слизи, прожилки крови, гной. |
| 3. тошнота и рвота; | Если при воспалении кишечника в кровь проникают токсины, то проявляется тошнота и рвота. Изо рта идет неприятный запах. |
| 4. высыпания на коже; | В некоторых случаях при колите в организме происходит интоксикация. Вследствие этого на коже появляются высыпания, что требует внимания дерматолога и проктолога. |
| 5. снижение веса; | Из-за проблем с пищеварением у больного пропадает аппетит. Он стремительно теряет вес, что приводит к гиповитаминозу, к пониженному иммунитету. |
| 6. нарушенный метаболизм; | При колите нарушается обмен веществ, наблюдается анемия либо малокровие. |
| 7. проблемы с сосудами; | Колит сопровождается головокружением, понижением и повышением артериального давления. Появляется общая слабость, сонливость. |
Симптомы колита кишечника у мужчин проявляются при чрезмерных физических нагрузках, при употреблении алкогольных напитков, при курении. Появляются болезненные ощущения в желудке и в грудной клетке. Нередко эти симптомы путают с сердечными проблемами.
Виды кишечного колита по расположению
Толстый кишечник отделен от тонкого с помощью специальной заслонки. Этот кишечник состоит из ободочной, прямой кишки и слепой. Ободочная кишка считается наиболее длинной. Она разделена на сигмовидную, нисходящую, поперечную и восходящую части. В среднем длина толстого кишечника у взрослого человека составляет полтора метра.
Выделяют такие виды колита по расположению в кишечнике:
- Панколит — поражается весь толстый кишечник.
- Тифлит — сопровождается воспалением исключительно в слепой кишке.
- Трансверзит — воспаляется поперечная часть ободочной кишки.
- Сигмоидит — поражается сигмовидная кишка.
- Проктит — воспаляется прямая кишка.
Также у пациентов диагностируют ректосигмоидит. При таком заболевании поражается сигмовидная и прямая кишка, что крайне опасно для здоровья человека.
Выделяют также левосторонний колит, правосторонний и диффузный. Диффузный колит связан с толстым и тонким кишечником.
Правостороннее воспаление кишечника
Если воспаляется слепая и ободочная кишка, то речь идет о правостороннем колите. Такую разновидность проктологического заболевания диагностируют крайне редко. К симптомам относят расстройства желудочно-кишечного тракта, тошноту и рвота после приема пищи, болями в правом боку. Последствием болезни является обезвоживание, анемия.
Левостороннее воспаление кишечника
При левостороннем воспалении поражается левый бок. Диагностируется в большинстве случаев. Такой колит диагностируют в том случае, когда воспаляется нисходящая ободочная кишка, прямая и сигмовидная кишка. Пациента беспокоит запор, повышенное внутрибрюшное давление, раздражение слизистой оболочки и появление анальных трещин.
В запущенных случаях в каловых массах обнаруживают слизь, примеси крови. Больной ощущает частые позывы к испражнению, однако из организма выходит слизь с небольшими примесями кала.
Диффузное воспаление кишечника
Является одной из наиболее тяжелых форм колита. Воспаление распространяется на весь отдел толстого кишечника. Живот болит и в центре, и по бокам. Боль усиливается при ходьбе, при движении и кашле. Иногда боль распространяется в одном боку и усиливается, если больной ложится на другой бок. Характер боли, как правило, ноющий и тупой.
Пациенты путают диффузное воспаление с пиелонефритом либо патологиями сердечной системы. Наблюдаются частые позывы в туалет, раздражается слизистая оболочка кишечника. Каловые массы имеют небольшой объем. Кал имеет зеленоватый оттенок, в нем обнаруживают слизь и кровь.
Виды кишечного колита по характеру поражению слизистой
Выделяют несколько разновидностей колита по характеру поражения стенок толстого кишечника. Существует катаральный, атрофический, эрозивный, фибринозный и язвенный колит.
| Катаральный либо поверхностный кишечный колит |
|
| Эрозивный колит |
|
| Атрофический колит |
|
| Фибринозный колит |
|
| Язвенный колит |
|
При любой разновидности заболевания следует, как можно раньше начать лечение, чтобы избежать осложнений и последствий.
Причины возникновения кишечного колита
Выделяют множество причин развития колита. Их разделяют на микробиологические и терапевтические.
Кишечник поражают вредоносные микроорганизмы, среди них:
- сальмонеллы, кишечная палочка, плесень, ботулизм, грибки из несвежих продуктов питания, которые продуцируют токсины;
- инфекции, которые являются возбудителями заболеваний — шигеллы, холерный вибрион, вирусы с кишечным тропизмом;
- гемолитическая кишечная палочка, которая попадает в организм через сырую пищу;
- анаэробные микробы клостридии, которые размножаются в организме после длительного приема антибиотиков;
- простейшие или паразитические черви;
Нередко в организме человека появляются микробы, грибки, токсины, которые раздражаются слизистую оболочку кишечника. Воспаляется толстый кишечник, появляется отечность, болезненные ощущения.
К немикробным причинам воспаления кишечника относят:
- неправильный рацион, состоящий из жирного, жареного, соленого;
- нарушенный кровоток в кишечнике;
- возрастные изменения;
- гормональные сбои;
- длительный прием антибиотиков либо противовоспалительных препаратов;
- злоупотребление алкоголем;
- интоксикация наркотическими препаратами;
- прием слабительных препаратов без ведома лечащего врача;
- радиационное облучение;
- наследственная предрасположенность и врожденные заболевания;
- нервные срывы и депрессия;
Также кишечный колит образуется при ослабленном иммунитете. В таком случае следует пройти комплексное исследование организма и посетить иммунолога.
Источник