Хронический гастрит современное лечение
Содержание статьи
Хронический гастрит – современные методы лечения и дифференцированная терапия
Лечение хронического гастрита проводят в амбулаторных условиях. Госпитализация показана только в неясных с точки зрения дифференциальной диагностики случаях, при выраженном болевом синдроме и сопутствующих заболеваниях. Лечение проводят дифференцированно в зависимости от вида гастрита, типа секреции и фазы болезни.
Лечение НР-ассоциированного хронического гастрита
Цель лечения – уничтожение (эрадикация) бактерий Helicobacter pylori (НР) (читается как «хеликобактер пилори») в слизистой оболочке желудка и нормализация кислотности.
Алиментарный фактор является фактором риска хронического гастрита, поэтому лечебное питание сохранило свое значение, однако с учетом современных взглядов занимает скромное место в лечении больных. При хроническом гастрите, ассоциированном с НР, с повышенной секреторной функцией в период обострения назначают лечебный стол № 1, который обладает буферными свойствами и обеспечивает механическое, термическое и химическое щажение слизистой оболочки. Запрещаются крепкие мясные и рыбные навары, жирные сорта мяса и рыбы, сырая непротертая клетчатка, соленые блюда, острые закуски, консервы, копчености, сдобное тесто, пироги, черный хлеб, очень холодные напитки, воды, содержащие углекислоту. После наступления ремиссии больному назначается общий стол с исключением продуктов, которые могут вызвать обострение.
При этой форме гастрита возможна этиотропная терапия – уничтожение (эрадикация) бактерий НР в слизистой оболочке желудка. Эрадикационную терапию проводят антибиотиками в сочетании с антисекреторными препаратами:
- Используются антибактериальные средства из группы пенициллина (амоксициллин), макролидов (кларитромицин), тетрациклина (тетрациклина гидрохлорид) и производные нитроимидазола (метронидазол, тинидазол).
- Антисекреторные препараты представлены: блокаторами Н2-гистаминовых рецепторов: ранитидин (ранисан, зантак, гистак) назначают по 150 мг 2 раза в день или фамотидин (квамател, ульфамид, гастросидин) по 40 мг/сут, и ингибиторами протонной помпы (ИПН): омепразол (омез, лосек, зероцид) по 20 мг 2 раза в день. Антисекреторные препараты назначают независимо от приема пищи с интервалом в 12 часов, антибиотики – в конце приема пищи.
Антациды широко используют для лечения хронического гастрита. В последнее время доказан их хороший гастропротективный эффект наряду с антисекреторным. Назначают препараты в межпищеварительный период и на ночь. Это обеспечивает более продолжительное действие. Преимущество имеют невсасывающиеся алюминий-содержащие антациды: актал, альфогель, фосфалюгель; содержащие алюминий и магний: алмагель, маалокс, маалокс-70, гастал, протаб и др. Всасывающиеся антациды используются реже, эффект их меньше, непродолжительнее, больше побочных действий. Однако из этой группы хорошо себя зарекомендовали ренни, содержащий кальция карбоната и магния карбоната. Традиционно используют комбинацию невсасывающихся антацидов с обволакивающими и адсорбирующими (викалин, ротер, викаир) средствами.
М-холинолитики (0,1% раствор атропина, 0,2% раствор платифиллина, гастроцепин 25–50 мг) оказывают хороший обезболивающий эффект, нормализуют моторику и секрецию желудка. Предпочтительнее гастроцепин, так как он является селективным М-холинолитиком и поэтому не имеет побочных действий, свойственных атропину.
Схемы, рекомендуемые для эрадикации Helicobacter pylori
Приемлемой схемой эрадикации Helicobacter pylori считается такая терапия, которая обеспечивает не менее чем 80 % излечения от хеликобактерной инфекции (излечение должно быть подтверждено повторным обследованием), а также заживления язвы или гастрита, имеющий продолжительность не более 14 суток. При этом эрадикационная схема должна обладать приемлемо низкой токсичностью, иначе говоря, побочные действия лекарственных препаратов могут возникать не более чем у 10-15 % больных и в большинстве случаев не быть столь серьёзными, чтобы требовать досрочного прекращения лечения. Постоянно разрабатываются новые схемы и протоколы эрадикации хеликобактерной инфекции.
В связи с различной резистентностью к антибиотикам в разных регионах мира, распространённостью различных штаммов HP, генетическими особенностями населения, в разных странах или группах стран вырабатываются свои рекомендации в отношении эрадикации HP. Некоторые из этих параметров, в частности, резистентность HP к определенным антибиотикам, меняется с течением времени. Выбор конкретной схемы определяется также индивидуальной непереносимостью больного к препаратам, а также чувствительностью штаммов HP, которыми инфицирован больной.
На X съезде Научного общества гастроэнтерологов России 5 марта 2010 года были приняты следующие схемы эрадикации НР:
Первая линия
- Вариант 1
Трёхкомпонентная терапия, включающая перечисленные ниже препараты, которые принимаются в течение 10-14 дней: один из ИПН (омепразол, омез, лосек, зероцид и др.) в «стандартной дозировке» 2 раза в день + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день) или нифурател (400 мг 2 раза в день).
- Вариант 2
Четырёхкомпонентная терапия, включающая в дополнении к препаратам варианта 1 препарат висмута, её продолжительность также 10-14 дней: один из ИПН в «стандартной дозировке» + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день), или нифурател (400 мг 2 раза в день) + висмута трикалия дицитрат 120 мг 4 раза в день или 240 мг 2 раза.
- Вариант 3
Если у больного имеется подтверждённая внутрижелудочной рН-метрией атрофия слизистой оболочки желудка с ахлоргидрией и ему, таким образом, нецелесообразно назначать кислотоподавляющие препараты (ИПН или Н2-блокаторы), применяется третий вариант (продолжительностью 10-14 дней): амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день), или нифурател (400 мг 2 раза в день) + висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день).
- Вариант 4
Если пожилым больным невозможна полноценная эрадикационная терапия, применяют усечённые схемы:
- Вариант 4А, длительность терапии 14 дней: один из ИПН в «стандартной дозировке» + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день).
- Вариант 4Б: висмута трикалия дицитрат по 120 мг 4 раза в день в течение 28 дней. При наличии болей в области желудка — короткий курс ИПН.
- Вариант 5
При наличии аллергии к большому числу антибиотиков или если пациент отказывается от приёма антибактериальных препаратов, назначают курс продолжительностью 14 дней без антибиотков: один из ИПН в «стандартной дозировке» + 30%-ный водный раствор прополиса (100 мл два раза в день натощак).
Вторая линия
Эрадикация HP по схемам второй линии проводится в случае неуспеха терапии по одной их схем первой линии.
- Вариант 1
Классическая четырёхкомпонентная схема, длительность терапии 10-14 дней: один из ИПН в «стандартной дозировке» + висмута трикалия дицитрат (по 120 мг 4 раза в день) + метронидазол (по 500 мг 3 раза в день) + тетрациклин (500 мг 4 раза в день).
- Вариант 2
Четырёхкомпонентная схема, длительность терапии 10-14 дней: один из ИПН в «стандартной дозировке» + висмута трикалия дицитрат (по 120 мг 4 раза в день) + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + нитрофурановый препарат: нифурател (400 мг 2 раза в день) или фуразолидон (100 мг 4 раза в день).
- Вариант 3
Четырёхкомпонентная схема, длительность терапии 14 дней: один из ИПН в «стандартной дозировке» + висмута трикалия дицитрат (по 120 мг 4 раза в день) + амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) + рифаксимин (400 мг 2 раза в день).
Третья линия
Проводится только при отсутствии результата от эрадикации HP по второй линии и после определения чувствительности микроорганизма к определённым антибиотикам.
Лечение аутоиммунного хронического гастрита
Цель – наиболее полная заместительная терапия, компенсация атрофических процессов.
Лечебное питание: назначают стол № 2, который наряду с механическим щажением слизистой оболочки желудка вызывает химическую стимуляцию желудочной секреции. Запрещаются острые блюда, грубая растительная клетчатка, свежий хлеб, сдобные пироги, жирное мясо, копчености. При секреторной недостаточности ограничивают продукты, вызывающие брожение в кишечнике (молоко, сдобное тесто, мягкий хлеб, бобовые, виноград и т. д.), а также тугоплавкие жиры. Компенсация нарушенного пищеварения достигается путем добавления продуктов, содержащих кислые валентности (кислые яблоки, лимон, яблочный уксус).
С целью коррекции предусматривается назначение средств заместительной терапии: натуральный желудочный сок по 1–2 столовые ложки 3–4 раза во время еды, абомин по 0,2 г 3 раза в день, предварительно растворенный в половине стакана воды, пепсидил по 1 – 2 столовые ложки на полстакана воды 3 – 4 раза в день во время еды. Препараты назначают после ликвидации воспаления. Показаны ферментные препараты: фестал, энзистал, дигестал (содержат основные компоненты поджелудочной железы, желчи и геммицеллюлозу) по 1 – 3 драже во время еды; панкреатин, мезим-форте, креон, панцитрат (содержит амилазу, липазу, протеазу) по 1 –2 таблетки во время еды. Ферментные препараты выполняют заместительную функцию в связи со сниженной активностью панкреатической секреции. Для стимуляции секреторной функции назначают лимонтар (содержит янтарную и лимонную кислоты, стеарат кальция), принимают по 1 таблетке до еды, предварительно растворив в 10–15 мл воды.
Для улучшения репаративных процессов назначают гастроцитопротекторы. С этой целью используют сукральфат (вентер) по 1,0 г 3 раза в день до еды и на ночь. Продолжают использовать солкосерил (экстракт крови крупного рогатого скота), способствующий синтезу простагландинов; по 2–5 мл внутривенно масло облепиховое, шиповника и др., содержащее антиоксиданты и препятствующее процессам перекисного окисления липидов по 1 чайной ложке 3 раза в день до еды.
При диспептическом синдроме показаны прокинетики, нормализующие моторную функцию гастродуоденальной зоны (мотилиум по 0,01 г 3 раза в день, цизаприд (координакс) по 0,01 г 3 раза в день перед едой). Метоклопрамид (церукал, реглан) в настоящее время из-за побочных свойств используется реже.
В период обострения заболевания, несмотря на то, что в слизистой оболочке желудка преобладает атрофия, возникает необходимость в назначении противовоспалительной терапии. С этой целью традиционно назначают средства растительного происхождения, оказывающие также адсорбирующее и обволакивающее действие: плантаглюцид в виде гранул по 0,5–1,0 г на полстакана воды 3 раза в день перед едой, настой из листьев подорожника, полыни, тмина, душицы, тысячелистника, ромашки, трилистника, мяты, корня валерианы, зверобоя из соотношения 10–15 г на 200 мл воды, принимают по полстакана 2–4 раза в день до еды в течение 3–4 недель.
При аутоиммунном (атрофическом) гастрите с мегалобластной анемией, подтвержденной исследованием костного мозга, и сниженным уровнем витамина В12 лекарственное лечение включает внутримышечное введение 1 мл 0,1% раствора оксицианкобаламина в течение 6 дней, далее – в той же дозе в течение месяца препарат вводится 1 раз в неделю, а в последующем длительно (пожизненно) – 1 раз в 2 месяца.
Лечение других форм хронического гастрита
При всех других формах данного заболевания проводится симптоматическое лечение с использованием следующих препаратов:
- При язвенной диспепсии:
- гастроцепин 25–50 мг 2 раза в день
- маалокс (гастал, ремагель, фосфалюгель и др.) по 2 таблетки или 15 мл через час после еды
- При дискинетической диспепсии:
- домперидон (мотилиум) или цизаприд (координакс и др. аналоги) 10 мг 3–4 раза в день перед едой + маалокс или другой антацид 2 таблетки или 15 мл 3 раза через 1 час после еды
Продолжительность стационарного лечения – 10 дней. Требования к результатам лечения:
- отсутствие симптомов, эндоскопических и гистологических признаков активности воспаления и инфекционного агента (полная ремиссия);
- прекращение боли и диспептических расстройств, уменьшение гистологических признаков активности процесса без эрадикации НР.
Лечение рефлюкс-гастрита
Цель – нормализация моторики желудочно-кишечного тракта и связывание желчных кислот.
Для нормализации двигательной функции назначают прокинетики. Этими свойствами обладают блокаторы дофаминовых рецепторов: метоклопрамид (реглан, церукал), мотилиум (домперидон); стимуляторы холинергических рецепторов: координакс (цизаприд). Они повышают тонус привратника и интрагастральное давление, увеличивают пропульсивный клиренс содержимого из желудка, устраняют симптомы диспепсии.
Важное место в лечении занимают антациды, преимущественно невсасывающиеся (маалокс, фосфалюгель, гастал и др.), которые снижают агрессивные свойства кишечного содержимого и предохраняют слизистую оболочку желудка за счет связывания желчи. Назначают также сукральфат (вентер) по 1,0 г внутрь 3 раза за 30 минут до еды и на ночь. Препарат, соединяясь с белком, образует защитный слой на слизистой оболочке, препятствует действию факторов агрессии, абсорбирует желчь. При неэффективности показано оперативное лечение.
Лечение медикаментозного хронического гастрита
Цель – повышение защитных свойств слизистой оболочки.
Прежде всего необходима отмена нестероидных противовоспалительных средств, которая может привести к регрессии воспаления в желудке. Из медикаментозных средств наибольшее значение имеют синтетические простагландины, которые улучшают микроциркуляцию, способствуют образованию сурфактант-подобных соединений: мизопростил (сайтотек) назначают по 200 мкг 3–4 раза во время еды и на ночь. Кроме того показаны блокаторы протонного насоса: омепразол (омез, лосек и т. д.), блокаторы Н2-рецепторов гистамина (ранитидин, фамотидин) и антациды.
Дополнительные методы лечения
Физиотерапевтические методы лечения используют в качестве дополнительных. Они нормализуют моторную и секреторную функции желудка, уменьшают воспаление, улучшают кровоснабжение. Применяют электрофорез с новокаином, платифиллином, диа-динамические и синусоидальные модулированные токи, в период ремиссии – тепловые процедуры (парафиновые и озокеритовые аппликации, пелоидотерапию). Для стимуляции желез при гастрите с пониженной секреторной функцией применяют микроволновую терапию в дециметровом диапазоне и синусоидальные модулированные токи, индуктотермию зоны надпочечников.
Санаторно-курортное лечение включает лечебное питание, климатолечение, бальнеолечение. Больных с повышенной секреторной функцией лучше направлять на курорты с щелочными минеральными водами (Боржоми, Железноводск и др.), больных с пониженной секреторной функцией – на курорты с соляными и соляно-щелочными минеральными водами (Ессентуки, Старая Русса).
Однако сейчас особенностям минеральной воды придают меньшее значение, более важным является время ее применения относительно приема пищи. Рекомендуется, учитывая общую закономерность, принимать минеральную воду до еды за 15–20 минут, что стимулирует секрецию, или за 0,5–1,5 часа, что блокирует секрецию желудка.
Прогноз, профилактика, диспансерное наблюдение
Прогноз при хроническом гастрите для жизни благоприятный.
Первичная профилактика направлена на исключение факторов риска, вредных привычек, пропаганды здорового образа жизни и рационального питания. Вторичная профилактика направлена на ограничение приема нестероидных противовоспалительных средств, исключение профессиональных вредностей, выявление и лечение заболеваний других органов и систем.
Больные активным гастритом, ассоциированным с НР, аутоиммунным гастритом и рефлюкс-гастритом подлежат диспансерному наблюдению. Наиболее высокий риск в отношении перерождения в рак желудка имеют больные диффузным атрофическим гастритом, гипертрофическим с дисплазией и неполной метаплазией эпителия. Эти больные нуждаются в более частом клиническом и эндоскопическом обследовании с биопсией для профилактики ракового перерождения.
Источник
Гастрит — виды, симптомы и лечение гастрита
Гастрит – это воспалительное или воспалительно-дистрофическое заболевание желудка, которое характеризуется поражением его слизистой оболочки. Если воспаление распространяется на двенадцатиперстную кишку, говорят о гастродуодените.
Заболевание бывает острым – возникшим впервые, или хроническим – с периодически повторяющимися рецидивами.
К сожалению, симптомы гастрита нередко игнорируются большинством пациентов. По статистике около 50% населения России болеет хроническим гастритом, но за врачебной помощью обращается 10-15%. Это приводит к печальным последствиям – нелеченный острый гастрит переходит в хроническую форму, а хронический в язву желудка и даже рак. Но если вовремя обратиться к гастроэнтерологу и пройти курс лечения, от болезни можно избавиться раз и навсегда.
Признаки гастрита
Болезнь имеет смазанные симптомы, которые не являются специфическими. Это значит, что они характерны и для других заболевание желудочно-кишечного тракта.
Поэтому только на основании жалоб пациента поставить диагноз невозможно – требуется дополнительная диагностика.
Симптоматика при гастрите:
- Неприятные ощущения или боли в зоне эпигастрия. Боль может быть сильной, слабой, острой, тупой, спастической, ноющей.
- Вздутие живота, повышенный метеоризм.
- Изжога.
- Тошнота.
- Рвота.
- Отрыжка воздухом.
- Нарушения стула.
Несмотря на неспецифичность проявлений, существует одна характерная для гастрита особенность – неприятные ощущения после еды, как правило, снижаются или уходят на некоторый период.
Справка! Эпигастрий – треугольник вверху живота между ребрами, зона солнечного сплетения.
В зависимости от формы заболевания могут подключаться общие симптомы. Это слабость, бледность кожных покровов, головокружение, повышенная потливость и утомляемость, пониженное давление, аритмия.
Причины гастрита
Факторов, которые ведут к развитию болезни, много. Делятся они на эндогенные – возникающие по внутренним причинам, и экзогенные – вызванные воздействием внешних факторов.
Экзогенные причины
К внешним причинам гастрита относят:
- Нарушения режима питания – еда «на бегу», «всухомятку», большие перерывы между приемами пищи, регулярное переедание или голодание.
- Преобладание в рационе нездоровой еды – жареной, жирной, копченой, острой, «синтетической» пищи с обилием консервантов и красителей.
- Злоупотребление алкоголем.
- Курение.
- Стрессы, депрессии, состояния постоянного напряжения.
- Кариес, отсутствие зубов, неправильный прикус.
- Постоянный прием некоторых лекарств – аспирина, кортикостероидов, нестероидных противовоспалительных препаратов.
- Паразитарные инвазии.
Эндогенные причины
Если говорить о хроническом гастрите, имеется 3 внутренних фактора, которые ведут к развитию воспалительного процесса:
- Аутоиммунный (тип А). Происходит при сбое работы иммунной системы, когда она атакует клетки слизистой оболочки желудка. Метафорически можно сказать, что организм «ест сам себя». В результате происходит отмирание этих клеток, и как следствие дистрофия внутренних стенок желудка. Для этой формы недуга характерно развитие B12-дефицитной анемии.
- НР-инфекция (тип В). Считается, что в 85% случаев заболевания гастритом вызвано бактерией Helicobacter pylori (хеликобактер). Микроорганизмы извне попадают в организм, проникают сквозь защитный слой желудка и закрепляются на его эпителиальной оболочке. Затем начинают активно размножаться, выделяя токсины, которые раздражают внутреннюю поверхность стенок, вызывая воспаление.
- Химический (желчный, рефлюкс-гастрит) (тип С). Связан с постоянным забросом желчно-панкреатического сока из полости двенадцатиперстной кишки в полость желудка. В желчи содержатся кислоты, которые при продолжительном контакте со стенками желудка раздражают и разъедают их.
Нередко причиной развития воспаления бывает сочетание нескольких причин, как эндогенного, так экзогенного характера.
Например, человек был носителем хеликобактера, но его ЖКТ нормально функционировал, пока погрешности в питании или курение не послужили пусковым механизмом к началу болезни.
Или сильный стресс может стать причиной возникновения аутоиммунного процесса.
Виды гастритов
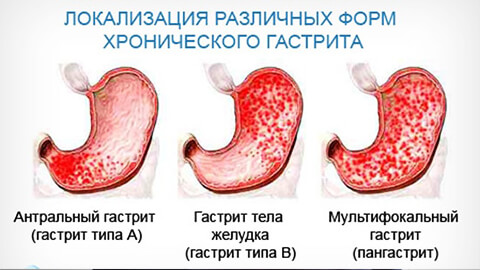
Острый
Острым гастритом называют острый воспалительный процесс в слизистой оболочке желудка. Часто он вызывается попаданием в полость пищеварительного органа сильных раздражителей – химических веществ, больших доз алкоголя, лекарственных препаратов, некачественной, зараженной патологическими микроорганизмами, пищи. Может возникать на фоне других заболеваний, или вследствие неправильного образа жизни. Можно сказать, что острый гастрит чаще бывает вызван внешними (экзогенными) факторам.
Справка! Большая часть пациентов, обратившихся с острым гастритом, ранее не страдали заболеваниями ЖКТ.
Диспепсические симптомы при острой форме могут быть выражены сильнее – это резкая боль в эпигастрии, сильная тошнота, рвота (иногда темно-коричневого цвета или с кровью).
В зависимости от степени и характера поражений ткани желудка, выделяют 4 типа острого гастрита:
- Катаральный. Характеризуется покраснением и отеками внутренних стенок органа. При этом структура желудочной ткани не повреждается.
- Фибринозный. Наличие фибриновых пленок на слизистой оболочке желудка, что характеризует тяжелое течение воспалительного процесса.
- Флегмонозный. Гнойное воспаление слизистой оболочки.
- Коррозийный. Изъязвление и некроз тканей желудка.
Фибринозная и коррозийная форма возникают при тяжелых химических отравлениях. Флегмонозная при осложнениях язвенной болезни, опухолевых процессах, и также тяжелых инфекциях. Эти формы характерны тяжелым течением, и могут вызывать повышение температуры и лихорадочные состояния, что обычно не характерно для гастритов.
По счастью, наиболее часто встречающийся тип – катаральный. Если вовремя его диагностировать и начать адекватную терапию, этот гастрит поддается полному излечению и восстановлению функции желудка.
Однако его запущенная форма приводит к хронизации заболевания.
Хронический
Хронический гастрит— воспалительное поражение внутренней оболочки желудка, для которого характерны патологические изменения структуры ее ткани, которые вызывают нарушение функции органа. Протекает с периодами ремиссий и обострений
Как было сказано выше, причины хронического гастрита могут носить, как внешний, так и внутренний характер (в этом случае они делятся на типы А, В, и С).
По степени поражения слизистой оболочки желудки хронические гастриты классифицируют на такие виды:
- поверхностный;
- распространенный;
- глубокий;
- эрозивный.
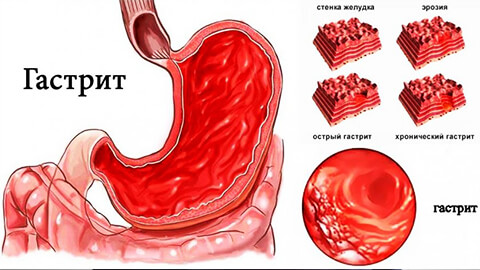
Если не лечить хронический гастрит, он прогрессирует, захватывая все более глубокие слои слизистой ткани, и приводя к отмиранию ее клеток – атрофии желудка.
В результате нарушается функция органа, что ведет к анемии, недостатку белка и других питательных веществ в организме.
Если мы говорим об эрозивном типе – это уже предъязвенное состояние. После чего развивается язвенная болезнь.
Заболевание характерно нарушением секреции и состава желудочного сока. По этому признаку гастриты различают на 3 типа: с повышенной, нормальной и пониженной кислотностью. В зависимости от этого будет отличаться и лечение заболевания.
Диагностика гастрита
«Золотым стандартом» в диагностики заболеваний желудка считается фиброгастроскопия или ФГС.
Это осмотр полости пищевода, желудка и двенадцатиперстной кишки, который выполняется при помощи эндоскопического аппарата в виде гибкой тонкой трубки с оптической камерой на конце.
Процедура в народе называется «глотание трубки», и обычно вызывает негативные ассоциации у пациентов. Но не так страшна ФГС, как кажется на первый взгляд – исследование проходит за несколько минут, а трубки современных эндоскопов достаточно тонкие. Поэтому это вмешательство считается относительно щадящим, а вот диагностическую ценность его сложно переоценить.
Врач выполняет осмотр органов ЖКТ, берет образец желудочного сока для определения его кислотности и наличия Helicobacter pylori, выполняет биопсию ткани для гистологического исследования при подозрении на злокачественные процессы.
Современные аппараты ФГС позволяют выполнять снимки и видеозапись состояния органов, что хорошо для отслеживания динамики заболевания в дальнейшем.
Если ФГС по каким-либо причинам выполнить затруднительно, диагностировать гастрит можно рентгенологическим способом.
Для диагностики гастрита также применяются лабораторные исследования:
- Общий и биохимический анализы крови. Позволяют установить наличие анемий, нарушение обменных процессов и качество усвоения питательных веществ.
- Общий анализ мочи.
- Общий анализ кала или копрограмма.
- Анализ кала на скрытую кровь.
- Анализ крови на Helicobacter pylori.
- Дыхательный тест на хеликобактер.
Последние два вида исследований назначают, если ФГС не была проведена, или не был взят желудочный сок на Helicobacter pylori.
Для выявления сопутствующих заболеваний ЖКТ, которые характерны для хронического гастрита, назначают УЗИ печени, поджелудочной железы и желчного пузыря.
Лечение гастрита
Если ввести в поисковике «гастрит симптомы и лечение» – он выдаст советы, которые рассчитаны на «среднего больного». А как мы уже поняли, это заболевание имеет разные причины и формы протекания, поэтому лечить гастрит нужно индивидуально, устраняя первопричину, и только при участии врача. Однако имеются и универсальные рекомендации, без соблюдения которых успеха в лечении не будет.
Для всех видов гастрита обязательное правило – диета, отказ от вредных привычек и уменьшение стрессовых факторов.
Что можно есть при гастрите

При остром гастрите или тяжелом обострении хронического, первые 2 недели рекомендуется диета 1А, когда все блюда подаются в протертом и кашицеподобном виде. Запрещены все овощи и фрукты в любом виде, а также хлеб.
После снятия острого состояния можно переходить на диету 1. Все блюда употреблять только в вареном, паровом или запеченном (без корочки!) виде.
Разрешенные крупы – манная, гречневая, рисовая, овсяная. Запрещенные – перловка, пшено, ячмень. Хлеб можно только из муки тонкого помола, вчерашний или слегка подсушенный. Исключаются, как горячие, так и холодные продукты.
Запрещены все острые, кислые, копченые, консервированные продукты, крепкие бульоны, приправы, кетчупы, соленья, грибы, лук, чеснок, белокочанная капуста, томаты, кофе, шоколад, крепкий чай, острые и соленые сыры, жирное мясо, сдоба и слоеное тесто. При гастрите следует употреблять меньше соли, так как она раздражает стенки желудка.
Питание рекомендуется дробное – 5-6 раз в день небольшими порциями.
Для молодых людей при легких формах заболевания бывает достаточно длительного соблюдения диеты для вхождения в стойкую ремиссию.
Вредные привычки
Для успешного лечения гастрита категорически запрещен алкоголь и сигареты.
Если пациент не может отказаться от курения, необходимо хотя бы ограничить количество выкуренных сигарет, и ни в коем случае не курить натощак.
Устранение стресса
Гастрит относится к психосоматическим заболеваниям. Это значит, что психологическая составляющая имеет большое значение при его формировании.
Стрессы, неврозы, повышенная тревожность – все это приводит к спазмам желудка и его раздражению. В результате развивается гастрит.
Поэтому при лечении этой болезни обязательно устранить причины стресса, успокоить и разгрузить пациента, поэтому при лечении болезней ЖКТ всегда назначают седативные препараты: валериану и пустырник (желательно в таблетках, чтобы не вызвать раздражения желудка спиртовым раствором), различные успокоительные микстуры.
Хороши аутогенные разгрузочные сеансы, спокойные дыхательные и медитативные упражнения, йога, прогулки на природе – все, что приносит расслабление и удовольствие пациенту.
В случае неврозов и тревожных расстройств желательно подключить к лечению психотерапевта.
Медикаментозная терапия
При выраженном болевом синдроме применяют спазмолитики.
Для нейтрализации кислотности – антацидные препараты (маалокс, альмагель), блокаторы протонной помпы (омепразол, нольпаза).
Широко назначаются обволакивающие, вяжущие средства, в том числе травы – семя льна, ромашку, зверобой, лист подорожника, а также заживляющие и восстанавливающие клетки эпителия лекарства. Например на основе действующего вещества сукральфата.
Внимание! Для нейтрализации повышенного кислотности желудочного сока не нужно пользоваться пищевой содой. При растворении в кислоте желудка она образует большое количество углекислоты, которая затем образует угольную кислоту, против которой слизистая оболочка желудка и кишечника беззащитна. Получив мгновенное облегчение, вы наносите огромный вред организму. Потому проконсультируйтесь с врачом и используйте антацидные препараты, которые он назначит.
При гастрите типа В в обязательном порядке применяют антибактериальную терапию, направленную на уничтожение хеликобактера.
При типе А антибиотики будут малоэффективны. В этом случае требуется лечение, направленное на снижение активности аутоиммунного процесса. Для этого используют кортикостероиды, иммуносупрессоры.
При лечении формы С, необходимы препараты, направленные на нормализацию моторики желудка и восстановление замыкающей функции нижнего пищеводного сфинктера двенадцатиперстной кишки, также нейтрализацию действия желчи на слизистую оболочку желудка.
Источник