Хронический гастрит с папулами
Содержание статьи
Что такое папулы в желудке и чем они опасны
Папулами называют патологические новообразования на коже и слизистой оболочке, которые возвышаются над уровнем поверхности. Что это такое папулы, возникающие в желудке? Так называют эрозивные поражения поверхностной оболочки органа. Папула желудка – это второе название эрозии органа, которая представляет собой язвенный дефект слизистой способный обостряться при влиянии определенных факторов и заживать, не оставляя рубца на оболочке.

Что такое папулы в желудке и их симптомы
Мнения гастроэнтерологов по поводу того, что эрозия является первичной стадией язвенной болезни желудка, разделились. Некоторые склонны считать, что это так и есть, другие же утверждают, что эрозия является самостоятельной болезненной формой. Папулы на слизистой оболочке органа напоминают язвочки круглой или неправильной формы и имеют желтый или красный оттенок. Такое поражение может локализоваться в любом отделе желудочно-кишечного тракта и затрагивает исключительно поверхностный слой органа, не проникая в ткани мышечной пластины.
Папулы бывают одиночными и множественными. Симптомами появления эрозивных дефектов являются:
- сильные боли, которые характеризуются своим постоянством;
- слабость, отсутствие аппетита;
- отрыжка, изжога, приступы тошноты;
- при хронической стадии могут отмечаться желудочные кровотечения;
- анемия;
- стул с примесью крови.
При поражениях такого вида часто наблюдаются болевые ощущения в ночное время.
Лечение папул в желудке – непростая задача, так как в большинстве случаев они проявляются на фоне других заболеваний и терапия, оказывающая местное влияние, лишь на время заживляет поражения.
Причины и диагностика
Эрозию слизистой оболочки можно охарактеризовать, как «разъедание» верхнего слоя органа. Такая патология может быть вызвана многими факторами:
- наличие хронических заболеваний печени;
- сосудистые патологии;
- сахарный диабет;
- ожоги слизистой оболочки химическими парами или жидкостями;
- интоксикация организма;
- оперативное вмешательство в орган;
- частое принятие в пищу слишком острых и/или горячих продуктов;
- некачественное пережевывание пищи;
- вредные привычки (курение, употребление алкогольных напитков);
- попадание желчи в полость органа;
- повышенная кислотность желудочного сока с параллельной резистентностью слизистой оболочки;
- длительный прием НПВС, антибиотиков, сердечных препаратов;
- продолжительное пребывание в стрессовом состоянии.
Врачи утверждают, что папулы желудка не перерождаются в злокачественные образования, но могут появляться параллельно с этими опухолями, а также возникать при воспалениях в кишечнике, печеночной недостаточности, пневмонии и при некоторых сосудисто-сердечных заболеваниях.
 Диагностирование эрозии желудка проводится с помощью эндоскопического исследования. Гастрофагодуоденоскопия, взятие кусочка ткани из патогенной зоны для дальнейшего обследования, а также анализ кала на наличие кровяных примесей – этот вариант дает полную картину состояния пациента и делает возможным установить точный диагноз.
Диагностирование эрозии желудка проводится с помощью эндоскопического исследования. Гастрофагодуоденоскопия, взятие кусочка ткани из патогенной зоны для дальнейшего обследования, а также анализ кала на наличие кровяных примесей – этот вариант дает полную картину состояния пациента и делает возможным установить точный диагноз.
Специалисты отмечают, что наличие папул и язв на стенках органа и двенадцатиперстной кишки являются причиной кровотечений в ЖКТ и занимают второе место после язвенной болезни желудка.
Виды эрозийных поражений желудка
Продолжительность проявления симптоматики у пациента зависит от того, какого вида папулы поразили стенку его желудка. Различают папулы:
- По их количеству на поверхности органа:
- одиночные образования (1-3 папулы размещены в разных отделах желудка);
- множественные эрозии (несколько образований, локализующихся в одном месте).
- По степени заболевания:
- острая форма характеризуется появлением дефектов, в большинстве случаев, на дне органа или его стенках. Патологические места отмечаются небольшой инфильтрацией лимфоцитами и наличием неглобулярного белка, который образуется из фибриногена;
- хроническая форма проявляется эрозийными образованиями антрального отдела желудка, состоящими из зернистой ткани, выглядят как ярко-красные воспалительные очаги с отекшими мелкими кровеносными сосудами.
Рекомендуем почитать:
- Проявление ВПЧ у мужчин
- Причины появления папул на теле
- Что делать, если возник жировик на щеке?
- По патологическим особенностям:
- геморрагические (отмечается наличие кровяного слоя на поверхности эрозий);
- поверхностные, плоские или неполные (характеризуются наличием чистого дня дефектов или белого слоя. Эрозия обрамлена воспалительным ободком);
- гиперпластические или полные (папулы размещаются на поверхности складок, внешне схожи с полипами, часто перетекают в хроническую форму).
- По внешнему виду:
- афтозные папулы (покрыты желтым налетом, который делает эрозии похожими на афты – белесые, сероватые или желтоватые язвы во рту);
- умбиликальные или называют еще пупковидными (имеют характерную форму с втянутым центром).
Как лечить
Папулы в желудке еще называют гастродуоденальными эрозиями. Гастроэнтерологи отмечают, что это заболевание выявляется у 20% пациентов, проходящих эндоскопическое обследование. Такое поражение слизистой оболочки органа опасно тем, что у человека может открываться бессимптомное внутреннее кровотечение, которое влечет за собой развитие анемии.
Геморрагические папулы могут спровоцировать сильные кровотечения. Они проявляются рвотой и жидким стулом с обильной примесью крови. В таком случае человеку необходима неотложная госпитализация и экстренная помощь специалистов.
 Для того, чтобы исключить такие проявления, нужно проводить своевременную диагностику эрозивных поражений. Терапия при патологии является комплексной и направлена не только на удаление симптоматики и аномальных процессов на стенке органа, но и на ликвидацию источника заболевания.
Для того, чтобы исключить такие проявления, нужно проводить своевременную диагностику эрозивных поражений. Терапия при патологии является комплексной и направлена не только на удаление симптоматики и аномальных процессов на стенке органа, но и на ликвидацию источника заболевания.
Лечение папул в желудке контролируется регулярной диагностикой – эндоскопией живота. Если заболевание вызвано бактериями Helicobacter, то применяются антибиотики. В остальных случаях лечить с помощью блокирования Н2— рецепторов, которые также называются гистаминными. Цитопротекторы применяются для быстрого заживления эрозий на слизистой оболочке желудка. Также пациенту может быть назначено лазерное воздействие на патологические места, но данная процедура проводится исключительно в стационаре.
Терапия гастродуоденальных эрозий проводится в комплексе с соблюдением строгой диеты. Иначе добиться желаемого результата будет невозможно.
Диета и профилактика
Строгая диета – это главный этап в лечении внутриоранных образований. Важно приучить себя правильно питаться. Кушать следует малыми порциями 5-6 раз в день. Из рациона необходимо исключить такие продукты:
- шоколад;
- кофе;
- алкогольные, слабоалкогольные напитки;
- цитрусовые;
- жареные, острые блюда;
- продукты с содержанием грубой клетчатки.
В меню должны быть:
- овсяная каша;
- манная каша;
- кисели;
- котлеты на пару;
- запеченные овощи, рыба;
- молочные продукты.
Опыт показал, что большинство эрозийных патологий и язвенные заболевания желудка появляются и обостряются в период сильных стрессов или после пребывания в депрессии. Поэтому важно обходить подобные ситуации, не поддаваться проявлению негативных эмоций. А в качестве профилактики важную роль играет правильное здоровое питание.
Статья проверена редакцией
Не нашли подходящий совет?
Задайте вопрос эксперту
или смотрите все вопросы…
Источник
Папулы в желудке: причины, диагностика, лечение
Эрозийным заболеванием являются папулы желудка. Симптоматика болезни разнообразная и может не проявляться при первых проявлений отростков на органе. Причины возникновения влияют на тип образования папул, из-за этого рекомендуется индивидуальная схема терапии. Базовым профилактическим методом лечения является правильное питание, исключение вредной пищи и алкоголя.
Причины появления
Спровоцировать развитие патологии может неконтролируемое применение медикаментов, которые способны менять внутреннюю среду органа. А также на появление отростков влияет проведение мезотерапии. Кроме того, к проявлению папул приводят такие негативные факторы:
- травмы желудка;
- регулярное курение;
- хронические патологии печени;
- желчь во рту;
- повышенная кислотность в желудке;
- истощение организма;
- пребывание в стрессе;
- ожоги слизистых структур;
- болезни сосудистой системы.
Вернуться к оглавлению
Симптоматика
Проявления папулы антрального отдела желудка может не быть. Чаще всего такая патология проходит бессимптомно либо с незначительной симптоматикой. При хронической форме болезни, течение болезни похоже на язвенную болезнь желудка. Обращают внимание на такие симптомы, как:
Тяжесть под правым ребром может быть признаком патологии.
- отрыжка с кислым запахом;
- изжога;
- тяжесть под правом ребром;
- расстройства системы, которая выдоит желчь с организма;
- анемия;
- слабость;
- тошнота;
- рвота;
- пониженный гемоглобин.
Вернуться к оглавлению
Диагностика
Исследование при подозрении на папулы в желудке проводят с помощью эндоскопии. А также назначают процедуру биопсии, которая заключается во взятии кусочка патогенной ткани. Эту часть папулы исследуют на наличие инфекции или химических веществ. Определить, есть ли внутренние кровотечения, помогут анализы кала и мочи. В результате видна картина общего состояния пациента.
Вернуться к оглавлению
Разновидности папул
В зависимости от причины появления и сопровождающей симптоматики, различают следующие виды папул:
- По количеству:
- одинарные, которые располагаться в разных отделах органа пищеварения малыми группами.
- множественные, с множеством образований в одном месте органа.
- По степени прогрессирования:
- острая форма, которая характеризуется проявлением дефектов на стенках органа и пониженным уровнем белка в организме;
- хроническая отличается наличием эрозийных структур в антральном отделе желудка.
- По патологическим особенностям:
- полные папулы с размещением в верхних складках;
- геморрагические, для которых характерно образование кровяного слоя;
- поверхностные, обрамлены воспалительным ободком и верхним белым слоем.
- По внешним признакам:
- пупковидные с вытянутым центром;
- афтозные, которые покрываются налетом.
Вернуться к оглавлению
Лечение папул
В диагностических целях пациент проходит эндоскопическое исследование.
В первую очередь врачи проводят эндоскопию и назначают Н2- блокаторы и ингибиторы протонного насоса. При обнаружении в организме патологических бактерий, которые способны разрушать микрофлору желудка и вызывать папулы, назначают параллельное применение других противовоспалительных препаратов. Для быстрого заживления слизистой оболочки желудка назначают цитопротекторы. А также с помощью интенсивной лучевой терапии улучшают кровообращение в органе.
Рекомендуют избегать стрессовых ситуаций, которые могут привести к нарушению функционирования желудка и пищеварительного тракта.
Вернуться к оглавлению
Питание во время лечения
Обязательным считают правильное питание при профилактике заболеваний желудка. Готовят блюда на пару, исключая жирную и жареную пищу. Рекомендую есть 4—6 раз в день, но маленькими порциями. Важными составляющими диеты считаются следующие продукты:
- овсянка;
- кисель;
- манные каши;
- нежирные сорта сыра;
- молоко;
- сметана:
- кефир;
- паровые котлеты.
Исключить из рациона следует такие продукты, как:
Из меню больного нужно убрать соусы.
- газированные напитки;
- алкоголь;
- жареные блюда;
- острые продукты;
- соусы;
- цитрусовые соки;
- крепки кофе или чай.
Вернуться к оглавлению
Профилактика и прогноз
Вопросом этого заболевания занимаются гастроэнтерологи, которые утверждают, что папулы возникают у 20% пациентов. Опасность проявляется в риске внутреннего кровотечения. Явление проходит бессимптомно, и часто может вызвать анемию. Заболевание поддаться лечению, если пациент своевременно обратиться к врачу, пройдет обследование желудочно-кишечного тракта.
Для предотвращения развития патологии в желудке, врачи рекомендуют постоянно соблюдать основы здорового питания, не злоупотреблять жаренными и копчеными блюдами. А также важным составляющим здоровья является регулярное обследование пищеварительной системы. Обращают внимание на появление первых признаков появления папул на органе и идут на консультацию к врачу-гастроэнтерологу. Ранние стадии заболевания легко поддаются терапии.
Источник
Гастрит — виды, симптомы и лечение гастрита
Гастрит – это воспалительное или воспалительно-дистрофическое заболевание желудка, которое характеризуется поражением его слизистой оболочки. Если воспаление распространяется на двенадцатиперстную кишку, говорят о гастродуодените.
Заболевание бывает острым – возникшим впервые, или хроническим – с периодически повторяющимися рецидивами.
К сожалению, симптомы гастрита нередко игнорируются большинством пациентов. По статистике около 50% населения России болеет хроническим гастритом, но за врачебной помощью обращается 10-15%. Это приводит к печальным последствиям – нелеченный острый гастрит переходит в хроническую форму, а хронический в язву желудка и даже рак. Но если вовремя обратиться к гастроэнтерологу и пройти курс лечения, от болезни можно избавиться раз и навсегда.
Признаки гастрита
Болезнь имеет смазанные симптомы, которые не являются специфическими. Это значит, что они характерны и для других заболевание желудочно-кишечного тракта.
Поэтому только на основании жалоб пациента поставить диагноз невозможно – требуется дополнительная диагностика.
Симптоматика при гастрите:
- Неприятные ощущения или боли в зоне эпигастрия. Боль может быть сильной, слабой, острой, тупой, спастической, ноющей.
- Вздутие живота, повышенный метеоризм.
- Изжога.
- Тошнота.
- Рвота.
- Отрыжка воздухом.
- Нарушения стула.
Несмотря на неспецифичность проявлений, существует одна характерная для гастрита особенность – неприятные ощущения после еды, как правило, снижаются или уходят на некоторый период.
Справка! Эпигастрий – треугольник вверху живота между ребрами, зона солнечного сплетения.
В зависимости от формы заболевания могут подключаться общие симптомы. Это слабость, бледность кожных покровов, головокружение, повышенная потливость и утомляемость, пониженное давление, аритмия.
Причины гастрита
Факторов, которые ведут к развитию болезни, много. Делятся они на эндогенные – возникающие по внутренним причинам, и экзогенные – вызванные воздействием внешних факторов.
Экзогенные причины
К внешним причинам гастрита относят:
- Нарушения режима питания – еда «на бегу», «всухомятку», большие перерывы между приемами пищи, регулярное переедание или голодание.
- Преобладание в рационе нездоровой еды – жареной, жирной, копченой, острой, «синтетической» пищи с обилием консервантов и красителей.
- Злоупотребление алкоголем.
- Курение.
- Стрессы, депрессии, состояния постоянного напряжения.
- Кариес, отсутствие зубов, неправильный прикус.
- Постоянный прием некоторых лекарств – аспирина, кортикостероидов, нестероидных противовоспалительных препаратов.
- Паразитарные инвазии.
Эндогенные причины
Если говорить о хроническом гастрите, имеется 3 внутренних фактора, которые ведут к развитию воспалительного процесса:
- Аутоиммунный (тип А). Происходит при сбое работы иммунной системы, когда она атакует клетки слизистой оболочки желудка. Метафорически можно сказать, что организм «ест сам себя». В результате происходит отмирание этих клеток, и как следствие дистрофия внутренних стенок желудка. Для этой формы недуга характерно развитие B12-дефицитной анемии.
- НР-инфекция (тип В). Считается, что в 85% случаев заболевания гастритом вызвано бактерией Helicobacter pylori (хеликобактер). Микроорганизмы извне попадают в организм, проникают сквозь защитный слой желудка и закрепляются на его эпителиальной оболочке. Затем начинают активно размножаться, выделяя токсины, которые раздражают внутреннюю поверхность стенок, вызывая воспаление.
- Химический (желчный, рефлюкс-гастрит) (тип С). Связан с постоянным забросом желчно-панкреатического сока из полости двенадцатиперстной кишки в полость желудка. В желчи содержатся кислоты, которые при продолжительном контакте со стенками желудка раздражают и разъедают их.
Нередко причиной развития воспаления бывает сочетание нескольких причин, как эндогенного, так экзогенного характера.
Например, человек был носителем хеликобактера, но его ЖКТ нормально функционировал, пока погрешности в питании или курение не послужили пусковым механизмом к началу болезни.
Или сильный стресс может стать причиной возникновения аутоиммунного процесса.
Виды гастритов
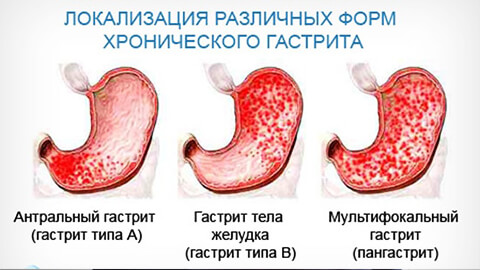
Острый
Острым гастритом называют острый воспалительный процесс в слизистой оболочке желудка. Часто он вызывается попаданием в полость пищеварительного органа сильных раздражителей – химических веществ, больших доз алкоголя, лекарственных препаратов, некачественной, зараженной патологическими микроорганизмами, пищи. Может возникать на фоне других заболеваний, или вследствие неправильного образа жизни. Можно сказать, что острый гастрит чаще бывает вызван внешними (экзогенными) факторам.
Справка! Большая часть пациентов, обратившихся с острым гастритом, ранее не страдали заболеваниями ЖКТ.
Диспепсические симптомы при острой форме могут быть выражены сильнее – это резкая боль в эпигастрии, сильная тошнота, рвота (иногда темно-коричневого цвета или с кровью).
В зависимости от степени и характера поражений ткани желудка, выделяют 4 типа острого гастрита:
- Катаральный. Характеризуется покраснением и отеками внутренних стенок органа. При этом структура желудочной ткани не повреждается.
- Фибринозный. Наличие фибриновых пленок на слизистой оболочке желудка, что характеризует тяжелое течение воспалительного процесса.
- Флегмонозный. Гнойное воспаление слизистой оболочки.
- Коррозийный. Изъязвление и некроз тканей желудка.
Фибринозная и коррозийная форма возникают при тяжелых химических отравлениях. Флегмонозная при осложнениях язвенной болезни, опухолевых процессах, и также тяжелых инфекциях. Эти формы характерны тяжелым течением, и могут вызывать повышение температуры и лихорадочные состояния, что обычно не характерно для гастритов.
По счастью, наиболее часто встречающийся тип – катаральный. Если вовремя его диагностировать и начать адекватную терапию, этот гастрит поддается полному излечению и восстановлению функции желудка.
Однако его запущенная форма приводит к хронизации заболевания.
Хронический
Хронический гастрит— воспалительное поражение внутренней оболочки желудка, для которого характерны патологические изменения структуры ее ткани, которые вызывают нарушение функции органа. Протекает с периодами ремиссий и обострений
Как было сказано выше, причины хронического гастрита могут носить, как внешний, так и внутренний характер (в этом случае они делятся на типы А, В, и С).
По степени поражения слизистой оболочки желудки хронические гастриты классифицируют на такие виды:
- поверхностный;
- распространенный;
- глубокий;
- эрозивный.
Если не лечить хронический гастрит, он прогрессирует, захватывая все более глубокие слои слизистой ткани, и приводя к отмиранию ее клеток – атрофии желудка.
В результате нарушается функция органа, что ведет к анемии, недостатку белка и других питательных веществ в организме.
Если мы говорим об эрозивном типе – это уже предъязвенное состояние. После чего развивается язвенная болезнь.
Заболевание характерно нарушением секреции и состава желудочного сока. По этому признаку гастриты различают на 3 типа: с повышенной, нормальной и пониженной кислотностью. В зависимости от этого будет отличаться и лечение заболевания.
Диагностика гастрита
«Золотым стандартом» в диагностики заболеваний желудка считается фиброгастроскопия или ФГС.
Это осмотр полости пищевода, желудка и двенадцатиперстной кишки, который выполняется при помощи эндоскопического аппарата в виде гибкой тонкой трубки с оптической камерой на конце.
Процедура в народе называется «глотание трубки», и обычно вызывает негативные ассоциации у пациентов. Но не так страшна ФГС, как кажется на первый взгляд – исследование проходит за несколько минут, а трубки современных эндоскопов достаточно тонкие. Поэтому это вмешательство считается относительно щадящим, а вот диагностическую ценность его сложно переоценить.
Врач выполняет осмотр органов ЖКТ, берет образец желудочного сока для определения его кислотности и наличия Helicobacter pylori, выполняет биопсию ткани для гистологического исследования при подозрении на злокачественные процессы.
Современные аппараты ФГС позволяют выполнять снимки и видеозапись состояния органов, что хорошо для отслеживания динамики заболевания в дальнейшем.
Если ФГС по каким-либо причинам выполнить затруднительно, диагностировать гастрит можно рентгенологическим способом.
Для диагностики гастрита также применяются лабораторные исследования:
- Общий и биохимический анализы крови. Позволяют установить наличие анемий, нарушение обменных процессов и качество усвоения питательных веществ.
- Общий анализ мочи.
- Общий анализ кала или копрограмма.
- Анализ кала на скрытую кровь.
- Анализ крови на Helicobacter pylori.
- Дыхательный тест на хеликобактер.
Последние два вида исследований назначают, если ФГС не была проведена, или не был взят желудочный сок на Helicobacter pylori.
Для выявления сопутствующих заболеваний ЖКТ, которые характерны для хронического гастрита, назначают УЗИ печени, поджелудочной железы и желчного пузыря.
Лечение гастрита
Если ввести в поисковике «гастрит симптомы и лечение» – он выдаст советы, которые рассчитаны на «среднего больного». А как мы уже поняли, это заболевание имеет разные причины и формы протекания, поэтому лечить гастрит нужно индивидуально, устраняя первопричину, и только при участии врача. Однако имеются и универсальные рекомендации, без соблюдения которых успеха в лечении не будет.
Для всех видов гастрита обязательное правило – диета, отказ от вредных привычек и уменьшение стрессовых факторов.
Что можно есть при гастрите

При остром гастрите или тяжелом обострении хронического, первые 2 недели рекомендуется диета 1А, когда все блюда подаются в протертом и кашицеподобном виде. Запрещены все овощи и фрукты в любом виде, а также хлеб.
После снятия острого состояния можно переходить на диету 1. Все блюда употреблять только в вареном, паровом или запеченном (без корочки!) виде.
Разрешенные крупы – манная, гречневая, рисовая, овсяная. Запрещенные – перловка, пшено, ячмень. Хлеб можно только из муки тонкого помола, вчерашний или слегка подсушенный. Исключаются, как горячие, так и холодные продукты.
Запрещены все острые, кислые, копченые, консервированные продукты, крепкие бульоны, приправы, кетчупы, соленья, грибы, лук, чеснок, белокочанная капуста, томаты, кофе, шоколад, крепкий чай, острые и соленые сыры, жирное мясо, сдоба и слоеное тесто. При гастрите следует употреблять меньше соли, так как она раздражает стенки желудка.
Питание рекомендуется дробное – 5-6 раз в день небольшими порциями.
Для молодых людей при легких формах заболевания бывает достаточно длительного соблюдения диеты для вхождения в стойкую ремиссию.
Вредные привычки
Для успешного лечения гастрита категорически запрещен алкоголь и сигареты.
Если пациент не может отказаться от курения, необходимо хотя бы ограничить количество выкуренных сигарет, и ни в коем случае не курить натощак.
Устранение стресса
Гастрит относится к психосоматическим заболеваниям. Это значит, что психологическая составляющая имеет большое значение при его формировании.
Стрессы, неврозы, повышенная тревожность – все это приводит к спазмам желудка и его раздражению. В результате развивается гастрит.
Поэтому при лечении этой болезни обязательно устранить причины стресса, успокоить и разгрузить пациента, поэтому при лечении болезней ЖКТ всегда назначают седативные препараты: валериану и пустырник (желательно в таблетках, чтобы не вызвать раздражения желудка спиртовым раствором), различные успокоительные микстуры.
Хороши аутогенные разгрузочные сеансы, спокойные дыхательные и медитативные упражнения, йога, прогулки на природе – все, что приносит расслабление и удовольствие пациенту.
В случае неврозов и тревожных расстройств желательно подключить к лечению психотерапевта.
Медикаментозная терапия
При выраженном болевом синдроме применяют спазмолитики.
Для нейтрализации кислотности – антацидные препараты (маалокс, альмагель), блокаторы протонной помпы (омепразол, нольпаза).
Широко назначаются обволакивающие, вяжущие средства, в том числе травы – семя льна, ромашку, зверобой, лист подорожника, а также заживляющие и восстанавливающие клетки эпителия лекарства. Например на основе действующего вещества сукральфата.
Внимание! Для нейтрализации повышенного кислотности желудочного сока не нужно пользоваться пищевой содой. При растворении в кислоте желудка она образует большое количество углекислоты, которая затем образует угольную кислоту, против которой слизистая оболочка желудка и кишечника беззащитна. Получив мгновенное облегчение, вы наносите огромный вред организму. Потому проконсультируйтесь с врачом и используйте антацидные препараты, которые он назначит.
При гастрите типа В в обязательном порядке применяют антибактериальную терапию, направленную на уничтожение хеликобактера.
При типе А антибиотики будут малоэффективны. В этом случае требуется лечение, направленное на снижение активности аутоиммунного процесса. Для этого используют кортикостероиды, иммуносупрессоры.
При лечении формы С, необходимы препараты, направленные на нормализацию моторики желудка и восстановление замыкающей функции нижнего пищеводного сфинктера двенадцатиперстной кишки, также нейтрализацию действия желчи на слизистую оболочку желудка.
Источник