Что такое абдоминальный колит
Содержание статьи
Колит — почему начинается, как распознать, как лечить
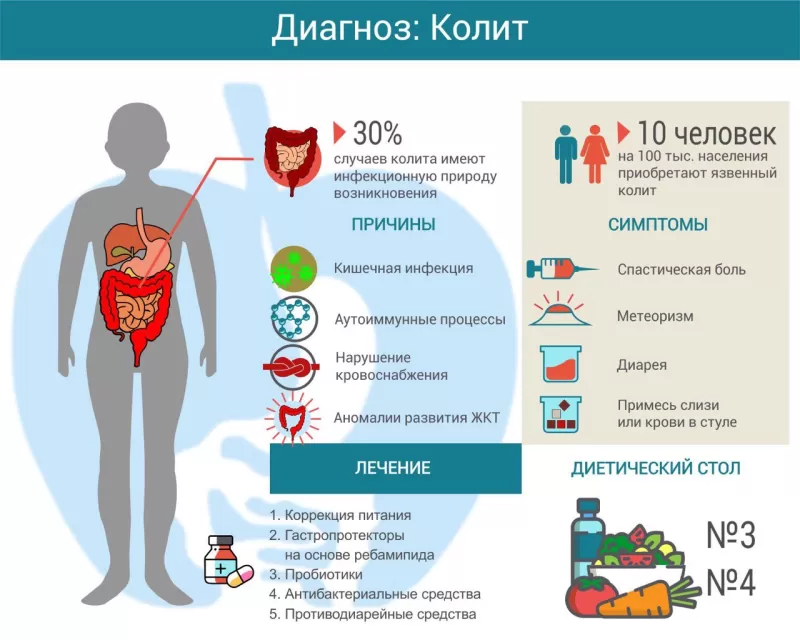
Колитом называется воспаление слизистой оболочки толстой кишки. Существует множество причин его возникновения, включая инфекцию, аутоиммунный процесс, нарушение кровоснабжения. При длительном и хроническом течении симптомы колита существенно нарушают качество жизни пациента. Лечение зависит от причины заболевания, может включать антибиотики, гастропротекторы, спазмолитики и другие препараты. Большая роль отводится адекватно подобранной диете.
Классификация
По течению колиты бывают острыми и хроническими. В первом случае симптомы появляются внезапно, быстро нарастают. При хроническом варианте течение болезни длительное, с периодами ремиссий и обострений.
Существует много различных форм колита, в том числе:
- неспецифический язвенный;
- ишемический;
- инфекционный;
- лекарственный;
- спастический;
- атипичный и др.
Воспалительный процесс может распространяться на всю толстую кишку (панколит) или локализоваться в её отделе (тифлит, сигмоидит, трансверзит, проктит).
Причины
Наиболее частая причина колита — инфекционные патогены (бактерии, вирусы, грибы), проникающие в толстый кишечник вместе с едой. Воспалительный процесс могут спровоцировать следующие бактерии:
- кампилобактерии;
- шигеллы;
- кишечная палочка;
- иерсиния;
- сальмонелла и др.

Бактерия Clostridium difficile – причина опасного псевдомембранозного колита
Иногда причиной колита становится бактерия Clostridium difficile. Обычно воспаление такого рода развивается после приема антибиотиков или госпитализации. Другое название данного заболевания — псевдомембранозный колит. Это связано с тем, что клостридии образуют на поверхности слизистой фибринозную плёнку.
Другие причины воспаления толстого кишечника:
- аутоиммунный процесс (болезнь Крона, язвенный колит);
- нарушение кровоснабжения кишечной стенки (ишемия);
- аномалии развития ЖКТ;
- аллергические реакции;
- инвазия коллагена и лимфоцитов (микроскопический колит).
У детей младше 1 года колит часто обусловлен аллергией на коровье или соевое молоко. Иногда заболевание возникает во время грудного вскармливания, если мать пьет коровье молоко и передает его белок ребенку.
Симптомы
Воспалительный процесс в слизистой кишечника приводит к периодическим спазмам, что вызывает колики и боль. Обычно болевые ощущения локализуются в нижней части живота, иногда по ходу ободочной кишки. Нередко боль сопровождается вздутием живота (метеоризм), могут возникать тенезмы – ложные позывы на дефекацию.
Из-за усиленной перистальтики (сокращений кишечника) жидкость не успевает всасываться в просвете кишечной трубки, возникает водянистый стул. После дефекации боль может утихнуть, но затем возвращается при следующем посещении туалета. У некоторых людей с колитом, наоборот, возникают запоры. Особенно часто это наблюдается при врожденных аномалиях кишечника.
Во время обострения процесса некоторые пациенты замечают примесь слизи или крови в стуле. Последний признак является основанием для обращения за экстренной медицинской помощью, так как может свидетельствовать о кишечном кровотечении.
В зависимости от причины колита, возникают дополнительные симптомы:
- лихорадка;
- озноб;
- обезвоживание (что включает слабость, головокружение и уменьшение мочевыделения);
- общее недомогание;
- быстрая утомляемость;
- потеря веса;
- признаки гиповитаминоза (сухость кожи, ломкость ногтей, трещины в углах рта и пр.).
Аутоиммунные заболевания кишечника, такие как язвенный колит или болезнь Крона, часто сопровождаются воспалением в суставах (артрит), поражением глаз (ирит), кожи и слизистой рта (афтозные язвы).
Осложнения на фоне колита — относительно редкое явление. Тем не менее, при тяжелом течении заболевания и отсутствии адекватного лечения возможны:
- перфорация кишечника с последующим перитонитом;
- токсичный мегаколон — ослабление перистальтики кишечника и вздутие живота;
- язвы слизистой и кровотечение из них.
Некоторые эксперты также считают, что колит повышает риск колоректального рака. Особенно это характерно для людей с длительной и тяжелой формой заболевания.
Диагностика
Диагностикой и лечением колита обычно занимается гастроэнтеролог. Если предполагается инфекционная этиология заболевания, обращаются к врачу-инфекционисту.
На первичном приеме врач расспросит о характере и давности симптомов, их прогрессировании, о том, как часто возникают и после чего ухудшаются. Важно сообщить о сопутствующих хронических заболеваниях, семейном анамнезе, вредных привычках.
После общего осмотра, включающего пальпацию живота, понадобятся дополнительные исследования:
- клинический и биохимический анализ крови;
- исследование кала (копрограмма);
- УЗИ органов брюшной полости;
- рентгенологическое исследование толстого кишечника;
- фиброколоноскопия.

На приеме у врача нужно подробно рассказать об имеющихся симптомах, их длительности, провоцирующих факторах
Колоноскопия нужна не только для выявления и подтверждения воспалительного процесса слизистой кишечника. Она помогает визуализировать злокачественные и доброкачественные образования, эрозии и язвы, микроповреждения слизистой.
Лечение
Лечение колита, прежде всего, зависит от причины. Поскольку воспаление толстого кишечника часто ассоциировано с диареей (поносом), в первую очередь проводится регидратация – перорально (через рот) или внутривенно на базе стационара.
При хронических колитах с запором рекомендуют слабительные. Предпочтение отдают препаратам, размягчающим стул: миндальное, вазелиновое или касторовое масла.
Для лечения воспаления кишечника также используют следующие группы лекарственных средств:
- гастропротекторы (Ребагит);
- антидиарейные (Лоперамид);
- пробиотики (Линекс, Бифиформ);
- спазмолитики (Метеоспазмил);
- антибиотики (если установлена бактериальная этиология колита);
- антиагреганты (Пентоксифиллин) при ишемическом поражении.
Оперативное лечение показано при осложнениях. В зависимости от проблемы проводится эндоскопическая тромбэмболэктомия из ветвей брюшной аорты, резекция участка кишечника и пр.
Важное место в лечении колита занимает соответствующая диета. Питание рекомендуется дробное 4-5 раз в сутки. В период обострения предпочтение отдают мягкой пище в отварном, паровом или запеченном виде. Лучше подавать её тёплой, холодные блюда могут усиливать перистальтику кишечника.

При колите блюда нужно подавать теплыми, лучше в отварном виде
Основу меню составляют блюда из овощей без грубой клетчатки (кабачки, тыква, морковь, картофель), каши (кроме пшеничной и перловой), нежирное отварное мясо и рыба (судак, хек, треска). Разрешаются яйца, подсушенный хлеб, галетное печенье.
В качестве источника витаминов рекомендуются разбавленные водой (1:1) свежие соки. Их начинают принимать постепенно, сначала по 50 мл, постепенно увеличивая до 150 мл. Бактерицидным действием обладают соки из клюквы, малины, граната.
Ограничивают блюда с большим количеством клетчатки, в том числе свежие фрукты и овощи. В последующем диету постепенно расширяют. Но даже в период ремиссии исключают следующие продукты:
- алкоголь;
- газированные напитки;
- молочные продукты (если есть непереносимость лактозы);
- сушеные бобы, горох, бобовые, орехи, сухофрукты;
- пряности;
- продукты, содержащие сорбит (жевательная резинка и конфеты без сахара);
- жирное и жареное мясо или рыба.
Прогноз и профилактика
При инфекционном колите прогноз благоприятный. Назначение антибактериальных препаратов быстро устраняет симптомы и возвращает пациента к полноценной жизни.
При аутоиммунном процессе (неспецифический язвенный колит, НЯК) требуется пожизненное лечение курсами. Также необходимы постоянная диета и контроль для предупреждения осложнений.
Профилактика любого колита – это полноценное здоровое питание, ограничение стрессов, соблюдение правил гигиены и обработки пищевых продуктов. Любые антибиотики нужно принимать только при наличии показаний и в дозировке, предписанной врачом, — это позволит избежать нарушения микробиоты кишечника и сопутствующих симптомов. В профилактике ишемического поражения ЖКТ помогут меры по снижению холестерина крови, отказ от курения и контроль артериального давления.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Источник
Абдоминальный болевой синдром — лечение в Москве по доступной цене
Абдоминальный болевой синдром часто встречается в общей практике врача и является ведущим признаком большинства заболеваний органов пищеварения.
Врачи Юсуповской больницы определяют причину боли в животе, используя современные методы исследования. Терапевты индивидуально подходят к выбору тактики ведения пациентов с абдоминальным болевым синдромом. В случаях, когда требуется хирургическое лечение, лучшие хирурги в клиниках-партнёрах выполняют малоинвазивные операции.

Виды абдоминальных болей
Боль – это субъективное ощущение, которое возникает вследствие поступления в центральную нервную систему патологических импульсов с периферии. Тип и характер боли не всегда зависят от интенсивности инициальных стимулов. Разрыв или раздавливание внутренних органов не сопровождаются заметными болевыми ощущениями.
В момент растяжения и напряжения стенки полого органа раздражаются болевые рецепторы. Так, натяжение брюшины, растяжение полого органа или чрезмерное сокращение мышц вызывают абдоминальный болевой синдром. Болевые рецепторы полых органов брюшной полости (желудка, кишечника) локализуются в мышечной оболочке их стенок. Такие же рецепторы расположены в капсуле паренхиматозных органов – печени, почек, селезёнки, поджелудочной железы. Их растяжение также сопровождается болью. К болевым стимулам чувствительны брыжейка и брюшина, покрывающая внутренние органы. Большой сальник и брюшина, выстилающая изнутри брюшную полость, лишены болевой чувствительности.
Абдоминальные боли подразделяются на острые, которые развиваются, как правило, быстро и имеют небольшую продолжительность, а также хронические, для которых характерно постепенное нарастание. Боли сохраняются на протяжении нескольких недель или месяцев. Причиной абдоминального болевого синдрома могут быть заболевания органов брюшной полости:
- генерализованный перитонит (воспаление брюшины);
- воспалительные процессы внутренних органов (червеобразного отростка, желчного пузыря, кишечника, печени, почек), язвенная болезнь желудка;
- обструкция полого органа: кишечника, желчевыводящих протоков, мочевыводящих путей;
- ишемические нарушения: инфаркты кишечника, печени, селезёнки, перекрут органов.
Абдоминальные боли могут быть признаком заболеваний органов грудной полости (пневмонии, ишемии миокарда, заболеваний пищевода), неврогенных болезней (заболеваний позвоночника, herpes zoster, сифилиса) и метаболических нарушений (сахарного диабета, порфирии). По механизму возникновения абдоминальные боли подразделяются на висцеральные, париетальные (соматические), отражённые (иррадиирующие) и психогенные.
Висцеральная боль возникает при наличии патологических стимулов во внутренних органах. Болевой импульс проводится симпатическими волокнами. Висцеральная боль возникает при внезапном повышении давления в полом органе и растяжении его стенки, растяжении капсулы паренхиматозных органов, натяжении брыжейки, сосудистых нарушениях. Соматическая боль обусловлена патологическими процессами, локализованными в париетальной брюшине и тканях, которые имеют окончания чувствительных спинномозговых нервов. Она возникает при повреждении брюшной стенки и брюшины.
Висцеральная боль тупая, давящая, спастическая, разлитая. Продолжительность болевого синдрома – от минуты до нескольких месяцев. Боль может быть связана с приёмом пищи, временем суток или актом дефекации. Соматическая боль постоянная, острая, интенсивная. Она локализуется в месте раздражения и иррадиирует в плечо, поясницу или наружные половые органы.
Иррадиирующая боль располагается в различных областях, удалённых от патологического очага. Она возникает при наличии чрезмерно интенсивного импульса или анатомическом повреждении органа. Иррадиирующая боль передаётся на участки поверхности тела, которые имеют общую иннервацию с органом брюшной области.
При возникновении психогенной боли особая роль принадлежит депрессии. Пациент часто не подозревает о том, что у него депрессивное состояние. Характер психогенных болей определяется особенностями личности пациента, влиянием социальных, эмоциональных факторов, психологической стабильностью и прошлым «болевым опытом». Основными признаками этих болей являются длительность, монотонность, диффузный характер и сочетание с головной болью, болью в спине или во всём теле.
Одной из разновидностей болей центрального происхождения является абдоминальная мигрень. Она чаще встречается в молодом возрасте, носит интенсивный разлитой характер, но иногда локализуется вокруг пупка. Во время болевого приступа пациентов беспокоит тошнота, их конечности становятся бледными и холодными, нарушается ритм сердечной деятельности, изменяется артериальное давление.
Методы исследования
Врачи Юсуповской больницы начинают обследование пациента, страдающего абдоминальным болевым синдромом, с осмотра. Обращают внимание на его положение в постели, выражение лица, цвет кожи и видимых слизистых оболочек. Затем переходят к поверхностной пальпации, определяют локализацию боли, состояние мышц передней брюшной стенки и симптомы раздражения брюшины. Во время глубокой пальпации определяют размеры органа, его плотность, подвижность. Перкуссия позволяет обнаружить жидкость или свободный газ в брюшной полости. Особое значение имеет вагинальное и ректальное исследование.
Для того чтобы выяснить причину болевого абдоминального синдрома, врачи Юсуповской больницы применяют рентгенологические методы исследования:
- обзорную рентгенографию органов брюшной полости;
- обследование после введения контрастного вещества;
- компьютерную томографию.
Информативными являются эндоскопические методы исследования: фиброгастроскопия, ректороманоскопия, трансверзо-колоноскопия. Выяснить причину боли можно при помощи ультразвукового исследования органов брюшной полости. В особо сложных случаях хирурги выполняют диагностическую лапароскопию.
Дифференциальная диагностика абдоминальных болей
Абдоминальный болевой синдром является основным признаком прободной язвы желудка или двенадцатиперстной кишки. Пациент внезапно ощущает резкую боль в подложечной области, которую сравнивает с болью от удара кинжалом. Она вначале локализуется в верхних отделах живота и справа от средней линии, вскоре распространяется по всей правой половине живота, захватывая правую подвздошную область, а затем – по всему животу. Пациент принимает коленно-локтевое положение либо лежит на боку или на спине с приведенными к животу ногами, согнутыми в коленях, охватив руками живот. Во время пальпации врач определяет выраженное напряжение мышц передней брюшной стенки, в более позднем периоде – признаки раздражения брюшины. При перкуссии определяется отсутствие печёночной тупости.
Острый холецистит (воспаление желчного пузыря) характеризуется приступами острой боли в правом подреберье, которая иррадиирует в спину и правую руку. У пациента повышается температура тела, его беспокоит тошнота, многократная рвота желчью. При пальпации определяется болезненный увеличенный желчный пузырь, болезненность при надавливании между ножками грудино-ключично-сосцевидной мышцы в надключичной области.
Острый панкреатит (воспаление поджелудочной железы) развивается после употребления острой или жирной пищи. Боль в верхних отделах живота возникает внезапно. Она носит опоясывающий характер, сопровождается неукротимой рвотой желудочным содержимым с желчью. Пациент кричит от боли. Живот вздут, мышцы передней брюшной стенки напряжены. Во время пальпации не определяется пульсация брюшного отдела аорты.
Внезапным приступом боли в животе характеризуется тромбоэмболия мезентериальных сосудов. Пациент становится беспокойным, мечется в постели, у него быстро развиваются признаки интоксикация и коллапс, появляется жидкий стул с примесью крови. Живот вздут без напряжения передней брюшной стенки, перистальтика отсутствует.
Для язвенной болезни характерна тупая боль в подложечной области, связанная с приёмом пищи. Отмечаются сезонные обострения болевого синдрома (весной и осенью). Пациента может беспокоить тошнота, периодическая рвота съеденной пищей. В этом случае врачи проводят дополнительное обследование, позволяющее исключить сужение пилорического отдела желудка.
Абдоминальный болевой синдром нередко наблюдается при инфаркте миокарда. Во время опроса пациенты указывают на то, что их сначала беспокоила боль за грудиной. Чаще острая боль в верхнем отделе живота возникает внезапно после эмоциональных и физических перенапряжений. Она носит волнообразный характер, постепенно нарастает и становится наиболее сильной через 30-60 минут от начала приступа. Иногда пациент во время приступа испытывает чувство страха смерти. Если боль усиливается, становится давящей, проходит после приёма нитроглицерина, пациентов консультируют кардиологи Юсуповской больницы.
Лечение абдоминального синдрома
Пациентов Юсуповской больницы, у которых развивается абдоминальный синдром, являющийся признаком острой хирургической патологии, консультирует хирург. Он принимает решение о необходимости оперативного вмешательства. До осмотра хирурга пациентам не вводят обезболивающих препаратов.
Гастроэнтерологи Юсуповской больницы придерживаются следующей тактики купирования болевого синдрома, не требующего хирургического лечения:
- этиологическая и патогенетическая терапия основного заболевания;
- снижение висцеральной чувствительности;
- нормализация моторных расстройств;
- коррекция механизмов восприятия боли.
Для снижения сократительной активности гладких мышц, устранения спазма и восстановления нормального транзита пищевых масс применяют релаксанты гладкой мускулатуры пищеварительного тракта. Неселективные М-холиноблокаторы (атропин, метацин, платифиллин) обладают системным эффектом, имеют целый ряд побочных действий, поэтому их применяют только для снятия болевого приступа. Из селективных М-холиноблокаторов применяют скополамина бутилбромид в виде подкожных, внутривенных или внутримышечных инъекций, а затем препарат принимают в виде таблеток.
Для купирования спазмов и абдоминальной боли широко применяют миотропные спазмолитики прямого действия (папаверин, но-шпу, дротаверин). Выраженным спазмолитическим эффектом и антиспастической активностью обладает мебеверина гидрохлорид. Препарат назначают для симптоматической терапии болей в области живота при дискинезии, хроническом холецистите, панкреатите функциональном абдоминальном болевом синдроме. Препарат обладает пролонгированным действием.
Селективный блокатор кальциевых каналов гладких мышц пищеварительного тракта пинаверия бромид применяют для купирования спазмов и функциональной боли на любом уровне пищеварительного тракта. При снижении двигательной активности или нарушении координации по смешанному типу используют прокинетики. В качестве корректоров механизмов восприятия абдоминальной боли используют ненаркотические анальгетики, в частности нестероидные противовоспалительные препараты. Быстрым и выраженным обезболивающим эффектом обладает дексалгин.
При наличии абдоминального болевого синдрома звоните по телефону. Врачи Юсуповской больницы определят причину боли в животе, проведут дифференциальную диагностику и выработают правильную тактику. Для обезболивания гастроэнтерологи применяют наиболее эффективные препараты, обладающие высоким профилем безопасности.
Источник