Что глотают при гастрите
Содержание статьи
Как правильно подготовиться и вести себя во время гастроскопии желудка — Семейная клиника ОПОРА г. Екатеринбург
 Гастроскопия – это обследование полости желудка с помощью гастроскопа.
Гастроскопия – это обследование полости желудка с помощью гастроскопа.
Гастроскоп представляет собой гибкую трубку со сложной оптической системой. Он вводится в желудок и позволяет увидеть состояние его слизистой оболочки и произвести забор материала для микроскопического исследования.
Общая информация
Гастроскопию назначают практически при любой патологии желудка или подозрении на нее: при гастритах, опухолях, эрозиях, язвах, рефлюксной болезни. Это обследование дает возможность не только осмотреть слизистую оболочку, но и провести другие диагностические и лечебные манипуляции:
- исследование моторики желудка;
- определение уровня желудочной секреции (pH-метрия);
- забор образцов слизистой для биопсии;
- остановка кровотечения;
- введение лекарственных препаратов для местного воздействия;
- удаление доброкачественных новообразований;
- извлечение инородных тел.
От цели проведения процедуры зависит и план подготовки к ней.
Обратите внимание. Гастроскопию по-другому называют ФГДС, поскольку полное ее название – фиброгастродуоденоскопия. Этот термин подразумевает исследование не только полости желудка, но и двенадцатиперстной кишки.

Рекомендации по подготовке
В первую очередь перед проведением гастроскопии врач назначит необходимый минимум обследований, в число которых входят:
- общий анализ крови и мочи (для выявления возможных противопоказаний);
- определение группы крови и резус-фактора (на случай экстренной необходимости в переливании крови, если во время процедуры начнется желудочное кровотечение);
- анализы на ВИЧ, гепатит, сифилис (чтобы принять нужные меры безопасности);
- ЭКГ (для оценки риска развития аритмии).
В зависимости от предполагаемой цели манипуляции список обследований может сокращаться или расширяться.
Особенности. Анализ на группу крови перед гастроскопией назначают не всегда. Он необходим при планировании эндоскопического хирургического вмешательства (коагуляция кровоточащего сосуда, удаление полипа, извлечение твердого инородного тела).
Подготовка к гастроскопии подразумевает следование основным правилам:
- В течение 3 суток перед процедурой соблюдайте щадящую диету без острых, жирных, соленых блюд, маринадов, копченостей, спиртных и газированных напитков.
- Обследование выполняется строго натощак, последний прием пищи должен состояться не меньше чем за 10-12 часов до назначенного времени. Если процедура запланирована на дневное время, то допускается максимально легкий, необильный завтрак (паровой омлет, творог, йогурт).
- С утра можно только пить негазированную воду, если возникает такая потребность. Запрещены кофе и крепкий чай. Прекратить прием жидкости нужно за 3 часа до гастроскопии.
- Также за 3 часа до обследования нельзя курить. Курение провоцирует выработку вязкой слизи, затрудняющей проведение манипуляции.
- Более строгие правила вводятся для гастроскопии с внутрижелудочной pH-метрией. Пациентам нельзя чистить зубы, пить жидкость, которая может разбавить желудочный сок и исказить результаты.
- Обычно рекомендуют отменить разжижающие кровь средства и препараты, влияющие на желудочную секрецию, примерно за 2 суток до гастроскопии. Все эти нюансы обязательно нужно обсудить с врачом.
- Перед обследованием чаще всего не назначают специальных лекарств. Однако, если вы испытываете сильное волнение накануне процедуры, допустимо выпить легкое успокоительное средство.

Что взять с собой
Возьмите с собой в больницу вещи, которые могут потребоваться во время диагностики:
- простыню;
- полотенце;
- салфетки;
- страховой медицинский полис;
- направление от врача;
- амбулаторную карту или результаты проведенных ранее обследований пищеварительного тракта.
Во многих поликлиниках в регистратуре пациентам выдают памятки, содержащие информацию о правильной подготовке и список необходимых вещей.

Как вести себя во время процедуры
Непосредственно перед обследованием нужно удалить изо рта съемные зубные протезы. Также желательно снять очки и массивные украшения.
Перед гастроскопией проводится местная анестезия глотки и верхней части пищевода, чтобы свести к минимуму рвотный рефлекс. Обычно для этого раствор анестетика разбрызгивают с помощью аэрозоля. Действует он быстро: уже через пару минут появляются ощущение онемения в глотке и затруднение глотания.
Важно! Детям младшего возраста гастроскопия проводится под общим наркозом или в состоянии медикаментозного сна. Взрослым общая анестезия выполняется редко, по показаниям (бессознательное состояние, психомоторное возбуждение, выраженный спазм пищевода или рвотный рефлекс).
Пациента укладывают на левый бок и вводят в глотку гастроскоп. В этот момент нужно сделать глотательное движение, чтобы трубка успешно миновала устье пищевода. В дальнейшем во время процедуры глотать нельзя, слюну нужно вытирать с помощью полотенца.
В то время, пока врач проводит осмотр и все необходимые манипуляции, нужно расслабиться и сохранять неподвижность. Однако при появлении острой боли или внезапном ухудшении самочувствия следует подать знак.
Что делать после гастроскопии
После извлечения гастроскопа нельзя резко вставать. Нужно полежать или посидеть 15 минут. Покинуть лечебное учреждение разрешается не раньше чем через 1,5 часа, чтобы убедиться, что никаких осложнений не возникло.
В течение часа после исследования не рекомендуется курить, 2-3 часа – пить и принимать пищу. Пару дней после гастроскопии питаться нужно легкоусвояемыми блюдами: овсянкой, кисломолочными продуктами, нежирной рыбой, овощными супами. Затем постепенно пациент возвращается к привычному питанию и образу жизни.
Гастроскопия – один из самых информативных диагностических методов при болезнях желудка. Однако неправильная подготовка способна исказить результаты и затруднить проведение процедуры. Отнестись к врачебным рекомендациям нужно внимательно, а все непонятные моменты выяснить заблаговременно. После выполнения исследования следите за своим самочувствием, чтобы не пропустить опасные осложнения: перфорацию пищевода или желудка, кровотечение, воспалительный процесс.
Источник
Исследование и анализ желудка ФГДС: как легко и безболезненно перенести, описание процедуры, как правильно дышать и глотать зонд во время гастроскопии
Процедура, при которой нужно глотать зонд, называется ФГДС. Данный диагностический метод необходим для осмотра пищевода, желудка и начальных отделов тонкой или двенадцатиперстной кишки.
Что такое ФГДС
Аббревиатурой ФГДС в медицине обозначают один из самых распространенных методов исследования верхних отделов пищеварительной системы. Расшифровывается она как фиброгастродуоденоскопия — осмотр слизистой желудка и двенадцатиперстной кишки с помощью эндоскопа (гастроскопа).
Иногда процедура называется ЭФГДС. Буква Э в названии означает «эзофаго» — пищевод. Однако такое сокращение употребляется реже, поскольку сама ФГДС уже подразумевает осмотр пищевода, эндоскоп проходит в желудок через него.
Суть методики заключается в том, что пациент глотает зонд, который после прохождения через рот попадает в желудок и начальную часть кишки. На конце этого зонда находится миниатюрная лампочка и камера. Изображение с камеры передаётся на экран компьютера, после чего расшифровывается гастроэнтерологом.
Разновидности гастроскопии
Варианты и способы фиброгастроскопии приведены в таблице:
| Вид | Описание |
| Классическая | Проводится без анестезиологического пособия, пациент заглатывает трубочку после нанесения на слизистую глотки анестетика в спрее. Применяется у большинства обследуемых |
| С анестезиологическим пособием | Некоторым категориям пациентов требуется проведение наркоза, чтобы была возможность полноценно осуществить манипуляцию. Применяется кратковременная общая анестезия, во время которой мышцы глотки и пищевода расслабляются, что дает врачу возможность ввести эндоскоп |
| Плановая | Проводится по записи, пациентам, которым не требуется срочная постановка диагноза. |
| Экстренная | Осуществляется по жизненно важным показаниям, когда необходимо срочно определить, что случилось с человеком. Риск осложнений повышается, так как нет должной подготовки |
| Диагностическая | Применяется только для осмотра слизистой пищевода, желудка и кишки, выявления патологических изменений |
| Лечебная | Помимо осмотра врач может провести требуемые лечебные мероприятия:
|
Какие заболевания диагностируются
С помощью гастроскопии врач может диагностировать следующие заболевания:
- различные опухолевые новообразования — полипы, кисты, рак пищевода или желудка;
- гастриты — эрозивный, атрофический, гипертрофический;
- гастрозофагеальную рефлюксную болезнь;
- пищевод Баррета;
- синдром Мэллори-Вейса;
- язвы различных отделов пищеварительного тракта;
- ранения слизистой.
С помощью эндоскопического оборудования можно обнаружить расширение пищеводных вен, что является одним из признаков цирроза печени.
Фотогалерея
На фото представлены основные нюансы осуществления ФГДС и выявляемые патологии
Какие параметры оценивают
В ходе проведения ФГДС врач оценивает следующие параметры:
- цвет слизистой на всем протяжении исследуемого участка ЖКТ;
- присутствие складок слизистой;
- целостность всех оболочек;
- наличие воспалительных изменений и новообразований;
- выраженность перистальтики.
При наличии патологических изменений по каждому пункту они описываются в заключении.
На видео описана процедура ФГДС. Снято каналом ТНТ.
Показания
Процедура гастроскопии назначается при наличии у пациента следующих симптомов:
- затруднение глотания;
- частая рвота без видимых причин;
- примесь в рвотных массах крови;
- постоянные боли в области желудка, по ходу пищевода;
- неопределенные боли в животе;
- необъяснимая потеря массы тела;
- внезапное ухудшение аппетита;
- не поддающаяся лечению анемия.
Новорожденному ребенку гастроскопия проводится при:
- плохом наборе массы тела;
- отказе от еды;
- постоянных коликах;
- других проблемах, связанных со здоровьем.
Так как ФГДС является не только диагностической, но и лечебной процедурой, ее назначают при следующих патологических процессах:
- попадание в желудок инородного тела;
- полипоз желудка или пищевода;
- последствия химических ожогов пищевода;
- желудочное кровотечение;
- новообразования пищевода или желудка.
При данных заболеваниях врач с помощью гастроскопа осуществляет требуемые лечебные манипуляции.
Противопоказания
Процедура гастроскопии проводится не всем пациентам — противопоказаниями к ФГДС являются:
- сколиоз 3-4 степени;
- выраженные деформации грудной клетки;
- обструктивные заболевания легких;
- ожирение 4 степени;
- множественные стриктуры пищевода;
- зоб больших размеров;
- тяжелая патология свертывания крови;
- кахексия — крайнее истощение организма;
- ранний период после перенесенного инфаркта или инсульта.
Также противопоказанием могут служить:
- категорический отказ пациента от проведения процедуры (в этом случае исследование можно перенести);
- состояние тяжелого наркотического или алкогольного опьянения;
- острый психоз.
Подготовка
Чтобы пациент перенес процедуру легко психологически и физически, врач рассказывает, как нужно к ней подготовиться.
Питание
О плановой ФГДС человека предупреждают за 2-3 дня. В это время он соблюдает специальную диету и настраивается на процедуру морально.
Из рациона рекомендуется временно исключить следующие продукты:
- жирные мясные и рыбные блюда;
- грибы;
- выпечку;
- приправы и специи;
- колбасы;
- жирный сыр, молоко;
- бобовые;
- сладости;
- хлеб;
- капусту;
- кофе;
- алкоголь.
Меню человека перед проведением ФГДС состоит из:
- куриного мяса;
- нежирной рыбы;
- тушеных овощей;
- каш на воде;
- некрепкого чая.
Накануне исследования можно съесть лёгкий ужин. Поскольку ФГДС по правилам делают утром натощак, воду можно пить не позднее чем за три часа до процедуры.
Общие рекомендации
Дополнительная правильная подготовка проводится с учетом таких нюансов:
- за несколько дней до проведения процедуры рекомендуется отказаться от курения (или максимально сокращать количество сигарет);
- если человек вынужден по медицинским показаниям принимать какие-либо препараты, следует предупредить об этом врача, который будет проводить ФГДС;
- если таблетку нужно выпить утром, её не глотают, а рассасывают во рту.
Моральная подготовка
Большое значение имеет моральная подготовка пациента, поскольку если у человека имеется сильная боязнь предстоящей процедуры:
- пациент будет нервничать, что помешает ему проглотить зонд;
- врач не сможет полноценно обследовать желудок.
Пациенту нужно понять, что процедура безболезненна, поэтому чем лучше человек расслабится, тем легче ему будет пережить манипуляцию.
Важно не бояться предстоящей процедуры и настроить себя позитивно — для этого можно:
- помедитировать накануне исследования;
- принять успокоительное средство;
- пообщаться с психологом.
Иногда правильно настроиться помогает гимнастика.
Учимся дышать правильно
От пациента во время проведения ФГДС требуется только лежать неподвижно и правильно дышать, при этом:
- дыхание должно осуществляться только через нос, не задействуя межреберные мышцы и диафрагму;
- вдыхать воздух нужно медленно и глубоко, размеренно;
- лучше всего во время дыхания мысленно отсчитывать ритм.
Глубокое дыхание помогает успокоиться, особенно если очень боишься боли.
Как уменьшить рвотный рефлекс
Чтобы уменьшить или облегчить выраженность рвотного рефлекса в первую очередь необходимо строго следовать рекомендациям врача.
Позыв на рвоту во время ФГДС возникает у человека из-за раздражения корня языка шлангом гастроскопа, поэтому:
- для снижения чувствительности нервных окончаний этот участок орошают анестетиком — лидокаином или ультракаином;
- уменьшение мышечного напряжения достигается введением миорелаксантов;
- во время введения трубки человек должен активно глотать зонд — это сократит давление на корень языка.
Описание процедуры
Плановую ФГДС назначают на утренние часы. Осуществляют процедуру в оборудованном эндоскопическом кабинете.
Перед манипуляцией необходимо снять предметы, сдавливающие тело:
- ремни;
- цепочки;
- узкую одежду.
Как проходит процедура
Поэтапный процесс проведения процедуры:
- За час до проведения гастроскопии пациенту делается премедикация — внутримышечно вводят 1 мл атропина и 1 мл тримеперидина.
- Человека укладывают на кушетку на левый бок. Ноги можно слегка согнуть, а руками обхватить себя на уровне локтей. Перед лицом ставят лоток. Во время обследования нужно правильно себя вести — нельзя двигаться, поворачивать голову, сглатывать слюну, разговаривать.
- Между зубами пациенту дают зажать силиконовую вставку, через которую вводят зонд. Она необходима для предупреждения повреждения гастроскопа. При невозможности выполнить процедуру из-за сильного напряжения человека, выраженного рвотного рефлекса проводится наркоз — тогда она будет безболезненной.
- Далее врач вводит в горло трубку. Заглатывать её нужно во время глубокого вдоха. Когда трубка пройдёт через глоточное кольцо, дискомфортные ощущения прекращаются.
- Эндоскопист проводит осмотр внутренних органов. Иногда удаётся пройти кишку полностью и рассмотреть место её перехода в следующий отдел.
- После этого врач аккуратно извлекает трубку гастроскопа.
Фотогалерея
Больно ли глотать зонд и трубку
Зонд гастроскопа имеет диаметр 1,5-2 см, поэтому боли при глотании он не вызывает. Появляются только дискомфортные ощущения от присутствия в горле постороннего предмета.
Толщина трубки для маленьких детей еще меньше — 5-10 мм. Поэтому волноваться о появлении боли не стоит, ведь диаметр пищевода намного больше и трубка пройдет через него абсолютно свободно.
Как часто можно делать
Изначально здоровым людям гастроскопию часто делать не нужно. ФГДС проводится только по показаниям, от которых будет зависеть регулярность манипуляции. Ее назначают при появлении соответствующих симптомов, дальнейшее количество обследований зависит от установленного диагноза.
При наличии неосложненных заболеваний ЖКТ анализ можно сдавать раз в год. Тяжелые патологии — с осложнениями, быстропрогрессирующие — требуют проведения гастроскопии раз в 3-6 месяцев. В большинстве случаев частота ФГДС определяется индивидуально.
Проверка без глотания трубки и зонда
При абсолютной невозможности выполнить классическую гастроскопию, при наличии у пациента противопоказаний существует альтернативный метод визуального обследования ЖКТ. Это капсульная ФГДС — пациент глотает не трубку, а маленькую камеру в виде капсулы. Она последовательно проходит все отделы ЖКТ и выходит из организма естественным путем. Затем данные, которые записала камера, переносятся на компьютер, где врач имеет возможность изучить их.
Этот облегчённый метод не менее информативный, чем классическая гастроскопия, позволяет изучить не только верхние отделы ЖКТ, но и весь кишечник изнутри. Однако он проводится далеко не всем пациентам. Стоимость такого исследования очень высокая — вместе с самой капсулой цена процедуры находится в пределах 50 тысяч рублей.
Как и при классической гастроскопии, имеется несколько противопоказаний:
- нарушение глотания;
- установленный кардиостимулятор;
- эпилепсия;
- кишечная непроходимость.
Подготовка требуется такая же, как при обычной ФГДС. Капсула проходит весь ЖКТ за 12-14 часов, поэтому результат исследования выдается на следующий день.
Капсульная ФГДС
Преимущества и недостатки
Фиброгастроскопия имеет ряд положительных и отрицательных сторон, с учетом которых определяется необходимость ее проведения.
Плюсы и минусы гастроскопии представлены в таблице:
| Преимущества | Недостатки |
|
|
Сколько стоит процедура ФГДС
Стоимость процедуры по регионам приведена в таблице:
| Регион | Стоимость | Фирма |
| Москва | от 2500 руб. | «Клиника Здоровья» |
| Челябинск | от 2000 руб. | «Лотос» |
| Краснодар | от 1900 руб. | «Клиника А» |
Видео
На видео можно посмотреть, как правильно глотать зонд и каким образом можно легче переносить эту процедуру. Снято программой «Жить здорово».
Загрузка …
Источник
Гастрит — виды, симптомы и лечение гастрита
Гастрит – это воспалительное или воспалительно-дистрофическое заболевание желудка, которое характеризуется поражением его слизистой оболочки. Если воспаление распространяется на двенадцатиперстную кишку, говорят о гастродуодените.
Заболевание бывает острым – возникшим впервые, или хроническим – с периодически повторяющимися рецидивами.
К сожалению, симптомы гастрита нередко игнорируются большинством пациентов. По статистике около 50% населения России болеет хроническим гастритом, но за врачебной помощью обращается 10-15%. Это приводит к печальным последствиям – нелеченный острый гастрит переходит в хроническую форму, а хронический в язву желудка и даже рак. Но если вовремя обратиться к гастроэнтерологу и пройти курс лечения, от болезни можно избавиться раз и навсегда.
Признаки гастрита
Болезнь имеет смазанные симптомы, которые не являются специфическими. Это значит, что они характерны и для других заболевание желудочно-кишечного тракта.
Поэтому только на основании жалоб пациента поставить диагноз невозможно – требуется дополнительная диагностика.
Симптоматика при гастрите:
- Неприятные ощущения или боли в зоне эпигастрия. Боль может быть сильной, слабой, острой, тупой, спастической, ноющей.
- Вздутие живота, повышенный метеоризм.
- Изжога.
- Тошнота.
- Рвота.
- Отрыжка воздухом.
- Нарушения стула.
Несмотря на неспецифичность проявлений, существует одна характерная для гастрита особенность – неприятные ощущения после еды, как правило, снижаются или уходят на некоторый период.
Справка! Эпигастрий – треугольник вверху живота между ребрами, зона солнечного сплетения.
В зависимости от формы заболевания могут подключаться общие симптомы. Это слабость, бледность кожных покровов, головокружение, повышенная потливость и утомляемость, пониженное давление, аритмия.
Причины гастрита
Факторов, которые ведут к развитию болезни, много. Делятся они на эндогенные – возникающие по внутренним причинам, и экзогенные – вызванные воздействием внешних факторов.
Экзогенные причины
К внешним причинам гастрита относят:
- Нарушения режима питания – еда «на бегу», «всухомятку», большие перерывы между приемами пищи, регулярное переедание или голодание.
- Преобладание в рационе нездоровой еды – жареной, жирной, копченой, острой, «синтетической» пищи с обилием консервантов и красителей.
- Злоупотребление алкоголем.
- Курение.
- Стрессы, депрессии, состояния постоянного напряжения.
- Кариес, отсутствие зубов, неправильный прикус.
- Постоянный прием некоторых лекарств – аспирина, кортикостероидов, нестероидных противовоспалительных препаратов.
- Паразитарные инвазии.
Эндогенные причины
Если говорить о хроническом гастрите, имеется 3 внутренних фактора, которые ведут к развитию воспалительного процесса:
- Аутоиммунный (тип А). Происходит при сбое работы иммунной системы, когда она атакует клетки слизистой оболочки желудка. Метафорически можно сказать, что организм «ест сам себя». В результате происходит отмирание этих клеток, и как следствие дистрофия внутренних стенок желудка. Для этой формы недуга характерно развитие B12-дефицитной анемии.
- НР-инфекция (тип В). Считается, что в 85% случаев заболевания гастритом вызвано бактерией Helicobacter pylori (хеликобактер). Микроорганизмы извне попадают в организм, проникают сквозь защитный слой желудка и закрепляются на его эпителиальной оболочке. Затем начинают активно размножаться, выделяя токсины, которые раздражают внутреннюю поверхность стенок, вызывая воспаление.
- Химический (желчный, рефлюкс-гастрит) (тип С). Связан с постоянным забросом желчно-панкреатического сока из полости двенадцатиперстной кишки в полость желудка. В желчи содержатся кислоты, которые при продолжительном контакте со стенками желудка раздражают и разъедают их.
Нередко причиной развития воспаления бывает сочетание нескольких причин, как эндогенного, так экзогенного характера.
Например, человек был носителем хеликобактера, но его ЖКТ нормально функционировал, пока погрешности в питании или курение не послужили пусковым механизмом к началу болезни.
Или сильный стресс может стать причиной возникновения аутоиммунного процесса.
Виды гастритов
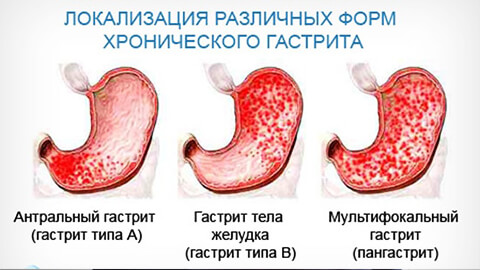
Острый
Острым гастритом называют острый воспалительный процесс в слизистой оболочке желудка. Часто он вызывается попаданием в полость пищеварительного органа сильных раздражителей – химических веществ, больших доз алкоголя, лекарственных препаратов, некачественной, зараженной патологическими микроорганизмами, пищи. Может возникать на фоне других заболеваний, или вследствие неправильного образа жизни. Можно сказать, что острый гастрит чаще бывает вызван внешними (экзогенными) факторам.
Справка! Большая часть пациентов, обратившихся с острым гастритом, ранее не страдали заболеваниями ЖКТ.
Диспепсические симптомы при острой форме могут быть выражены сильнее – это резкая боль в эпигастрии, сильная тошнота, рвота (иногда темно-коричневого цвета или с кровью).
В зависимости от степени и характера поражений ткани желудка, выделяют 4 типа острого гастрита:
- Катаральный. Характеризуется покраснением и отеками внутренних стенок органа. При этом структура желудочной ткани не повреждается.
- Фибринозный. Наличие фибриновых пленок на слизистой оболочке желудка, что характеризует тяжелое течение воспалительного процесса.
- Флегмонозный. Гнойное воспаление слизистой оболочки.
- Коррозийный. Изъязвление и некроз тканей желудка.
Фибринозная и коррозийная форма возникают при тяжелых химических отравлениях. Флегмонозная при осложнениях язвенной болезни, опухолевых процессах, и также тяжелых инфекциях. Эти формы характерны тяжелым течением, и могут вызывать повышение температуры и лихорадочные состояния, что обычно не характерно для гастритов.
По счастью, наиболее часто встречающийся тип – катаральный. Если вовремя его диагностировать и начать адекватную терапию, этот гастрит поддается полному излечению и восстановлению функции желудка.
Однако его запущенная форма приводит к хронизации заболевания.
Хронический
Хронический гастрит— воспалительное поражение внутренней оболочки желудка, для которого характерны патологические изменения структуры ее ткани, которые вызывают нарушение функции органа. Протекает с периодами ремиссий и обострений
Как было сказано выше, причины хронического гастрита могут носить, как внешний, так и внутренний характер (в этом случае они делятся на типы А, В, и С).
По степени поражения слизистой оболочки желудки хронические гастриты классифицируют на такие виды:
- поверхностный;
- распространенный;
- глубокий;
- эрозивный.
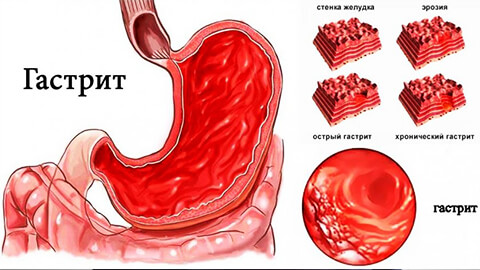
Если не лечить хронический гастрит, он прогрессирует, захватывая все более глубокие слои слизистой ткани, и приводя к отмиранию ее клеток – атрофии желудка.
В результате нарушается функция органа, что ведет к анемии, недостатку белка и других питательных веществ в организме.
Если мы говорим об эрозивном типе – это уже предъязвенное состояние. После чего развивается язвенная болезнь.
Заболевание характерно нарушением секреции и состава желудочного сока. По этому признаку гастриты различают на 3 типа: с повышенной, нормальной и пониженной кислотностью. В зависимости от этого будет отличаться и лечение заболевания.
Диагностика гастрита
«Золотым стандартом» в диагностики заболеваний желудка считается фиброгастроскопия или ФГС.
Это осмотр полости пищевода, желудка и двенадцатиперстной кишки, который выполняется при помощи эндоскопического аппарата в виде гибкой тонкой трубки с оптической камерой на конце.
Процедура в народе называется «глотание трубки», и обычно вызывает негативные ассоциации у пациентов. Но не так страшна ФГС, как кажется на первый взгляд – исследование проходит за несколько минут, а трубки современных эндоскопов достаточно тонкие. Поэтому это вмешательство считается относительно щадящим, а вот диагностическую ценность его сложно переоценить.
Врач выполняет осмотр органов ЖКТ, берет образец желудочного сока для определения его кислотности и наличия Helicobacter pylori, выполняет биопсию ткани для гистологического исследования при подозрении на злокачественные процессы.
Современные аппараты ФГС позволяют выполнять снимки и видеозапись состояния органов, что хорошо для отслеживания динамики заболевания в дальнейшем.
Если ФГС по каким-либо причинам выполнить затруднительно, диагностировать гастрит можно рентгенологическим способом.
Для диагностики гастрита также применяются лабораторные исследования:
- Общий и биохимический анализы крови. Позволяют установить наличие анемий, нарушение обменных процессов и качество усвоения питательных веществ.
- Общий анализ мочи.
- Общий анализ кала или копрограмма.
- Анализ кала на скрытую кровь.
- Анализ крови на Helicobacter pylori.
- Дыхательный тест на хеликобактер.
Последние два вида исследований назначают, если ФГС не была проведена, или не был взят желудочный сок на Helicobacter pylori.
Для выявления сопутствующих заболеваний ЖКТ, которые характерны для хронического гастрита, назначают УЗИ печени, поджелудочной железы и желчного пузыря.
Лечение гастрита
Если ввести в поисковике «гастрит симптомы и лечение» – он выдаст советы, которые рассчитаны на «среднего больного». А как мы уже поняли, это заболевание имеет разные причины и формы протекания, поэтому лечить гастрит нужно индивидуально, устраняя первопричину, и только при участии врача. Однако имеются и универсальные рекомендации, без соблюдения которых успеха в лечении не будет.
Для всех видов гастрита обязательное правило – диета, отказ от вредных привычек и уменьшение стрессовых факторов.
Что можно есть при гастрите

При остром гастрите или тяжелом обострении хронического, первые 2 недели рекомендуется диета 1А, когда все блюда подаются в протертом и кашицеподобном виде. Запрещены все овощи и фрукты в любом виде, а также хлеб.
После снятия острого состояния можно переходить на диету 1. Все блюда употреблять только в вареном, паровом или запеченном (без корочки!) виде.
Разрешенные крупы – манная, гречневая, рисовая, овсяная. Запрещенные – перловка, пшено, ячмень. Хлеб можно только из муки тонкого помола, вчерашний или слегка подсушенный. Исключаются, как горячие, так и холодные продукты.
Запрещены все острые, кислые, копченые, консервированные продукты, крепкие бульоны, приправы, кетчупы, соленья, грибы, лук, чеснок, белокочанная капуста, томаты, кофе, шоколад, крепкий чай, острые и соленые сыры, жирное мясо, сдоба и слоеное тесто. При гастрите следует употреблять меньше соли, так как она раздражает стенки желудка.
Питание рекомендуется дробное – 5-6 раз в день небольшими порциями.
Для молодых людей при легких формах заболевания бывает достаточно длительного соблюдения диеты для вхождения в стойкую ремиссию.
Вредные привычки
Для успешного лечения гастрита категорически запрещен алкоголь и сигареты.
Если пациент не может отказаться от курения, необходимо хотя бы ограничить количество выкуренных сигарет, и ни в коем случае не курить натощак.
Устранение стресса
Гастрит относится к психосоматическим заболеваниям. Это значит, что психологическая составляющая имеет большое значение при его формировании.
Стрессы, неврозы, повышенная тревожность – все это приводит к спазмам желудка и его раздражению. В результате развивается гастрит.
Поэтому при лечении этой болезни обязательно устранить причины стресса, успокоить и разгрузить пациента, поэтому при лечении болезней ЖКТ всегда назначают седативные препараты: валериану и пустырник (желательно в таблетках, чтобы не вызвать раздражения желудка спиртовым раствором), различные успокоительные микстуры.
Хороши аутогенные разгрузочные сеансы, спокойные дыхательные и медитативные упражнения, йога, прогулки на природе – все, что приносит расслабление и удовольствие пациенту.
В случае неврозов и тревожных расстройств желательно подключить к лечению психотерапевта.
Медикаментозная терапия
При выраженном болевом синдроме применяют спазмолитики.
Для нейтрализации кислотности – антацидные препараты (маалокс, альмагель), блокаторы протонной помпы (омепразол, нольпаза).
Широко назначаются обволакивающие, вяжущие средства, в том числе травы – семя льна, ромашку, зверобой, лист подорожника, а также заживляющие и восстанавливающие клетки эпителия лекарства. Например на основе действующего вещества сукральфата.
Внимание! Для нейтрализации повышенного кислотности желудочного сока не нужно пользоваться пищевой содой. При растворении в кислоте желудка она образует большое количество углекислоты, которая затем образует угольную кислоту, против которой слизистая оболочка желудка и кишечника беззащитна. Получив мгновенное облегчение, вы наносите огромный вред организму. Потому проконсультируйтесь с врачом и используйте антацидные препараты, которые он назначит.
При гастрите типа В в обязательном порядке применяют антибактериальную терапию, направленную на уничтожение хеликобактера.
При типе А антибиотики будут малоэффективны. В этом случае требуется лечение, направленное на снижение активности аутоиммунного процесса. Для этого используют кортикостероиды, иммуносупрессоры.
При лечении формы С, необходимы препараты, направленные на нормализацию моторики желудка и восстановление замыкающей функции нижнего пищеводного сфинктера двенадцатиперстной кишки, также нейтрализацию действия желчи на слизистую оболочку желудка.
Источник