Что делать когда у беременных колит сердце
Содержание статьи
Колет сердце при беременности: стоит ли беспокоиться?
15 марта 2019 г.
Жалоба на то, что при беременности колет в сердце – одна из наиболее частых жалоб на кардиологическом приеме, однако далеко не всегда это связано с патологией ССС.
В качестве этиологического фактора обычно выступают заболевания в других системах и органах (болезни ЖКТ, пульмональная патология, болезни опорно-двигательного аппарата). Чаще всего колющие боли в сердце являются проявлениями функциональных расстройств невротического, вегетативного, гормонального характера.
Среди кардиологических заболеваний, для которых характерны колющие боли в сердце:
- воспалительные болезни миокарда и перикарда (миокардиты, перикардиты);
- различного рода аритмии;
- миокардиодистрофии;
- кардиомиопатии;
- приобретенные пороки сердца.
Кардиологу, после осмотра и обследования больного, необходимо исключить всю сердечную патологию и обозначить круг заболеваний, при которых возможно появление колющих болей в грудной клетке, после чего направить больного на консультацию к соответствующему специалисту.
Почему колет сердце при беременности?
Причин того, почему колет сердце при беременности, очень много. Они делятся на три большие группы:
- заболевания сердца;
- болезни других систем и органов;
- функциональные изменения, возникающие при беременности.
Кардиальная патология:
- миокардиты (боли в перикардиальной области чаще они носят колющий характер, интенсивность и длительность болей различна);
- перикардиты (колющая, резкая боль, усиливающаяся при дыхании и при определенном положении тела, причина болей – раздражение нервных окончаний сердечной сумки).
- пролапс митрального клапана при беременности (часто наблюдаются колющие, режущие боли в области верхушки сердца, боли длительные, усиливающиеся при психоэмоциональных нагрузках, боль часто сопровождается различными аритмиями).
- митральный порок сердца (боли имеют различную интенсивность и длительность, характер болей также может быть различным – от краткосрочных прокалывающих болей до сжимающих болей напоминающих ангинозные, боли возникают из-за перерастяжения левого предсердия и крупных сосудов).
Болезни других систем и органов:
- заболевания органов дыхания (острые пневмонии, плевриты, пневмоторакс);
- заболевания опорно-двигательной системы (остеохондроз шейного и грудного отделов позвоночника, миозиты, воспаления межреберных нервов);
- гастроэнтерологическая патология (воспалительные заболевания желудка, хиатальные грыжи, ГЭРБ).
Боли, возникающие как результат функциональной перестройки в организме беременной:
- ВСД. Боли в сердце колющие, ноющие, различной продолжительности, локализуются в III-IV межреберье слева, проходят от седативной терапии.
- Психические расстройства (неврозы, депрессии, фобии).
- Гормональная перестройка, возникающая во время беременности.
Колет сердце на ранних сроках беременности
С первых недель беременности в организме женщины происходят значительные изменения, связанные с предстоящей гестацией:
- резко увеличивается количество гормонов (прогестерона, эстрогена, хорионического гонадотропина);
- увеличивается ОЦК;
- появляется физиологическая тахикардия;
- резко снижается ОПС.
Все это приводит к изменению тонуса вегетативной нервной системы (ВНС), регулирующей все указанные изменения. Колебания в симпатоадреналовой системе вызывают головокружение, недомогание, слабость, чувство нехватки воздуха, колющие боли в области сердца. Дисбаланс ВНС продолжается до второго триместра и постепенно исчезает.
Появлению колющих болей в сердце способствует повышенная возбудимость ЦНС. Женщины становятся раздражительными, эмоционально нестабильными. Но и эти симптомы сглаживаются к 14 недели беременности.
Колет сердце во втором триместре беременности
Во втором триместре беременности самочувствие женщины улучшается, исчезают признаки раннего токсикоза, стабилизируется гормональный фон.
Но в этот период заканчивается формирование плацентарного круга кровообращения. Отмечается интенсивный рост плода, его потребность в питательных веществах и кислороде резко увеличивается.
Сердечно-сосудистая система женщины может быть недостаточно подготовленной к таким чрезмерным нагрузкам. Реагирует она на это спазмами сосудов, чередующимися с чрезмерной их дилатацией. Субъективно это ощущается как колющие боли в грудной клетке. Это функциональные боли -никакого вреда ни матери, ни плоду они принести не могут.
В этот период беременности все ресурсы материнского организма направлены на обеспечение нужд интенсивно растущего плода. Поэтому именно на этих сроках часто обостряются хронические заболевания ЖКТ, кардиальной и пульмональной систем. Субъективно это может восприниматься беременной как колющие боли в груди.
Колет сердце на поздних сроках беременности
На последних сроках беременности сильно увеличенная матка смещает все органы брюшной полости и начинает сдавливать диафрагму. Давление передается на легкие и органы средостения. Это давление может восприниматься организмом как колющие боли в области сердца.
Еще одной причиной возникновения неприятных ощущений в грудной клетке на поздних сроках является межреберная невралгия беременных. Это связано с тем, что на этих сроках у женщины меняется центр тяжести. Чтобы поддерживать тело в вертикальном положении женщина должна все время сильно выгибать спину. Повышенная нагрузка на мышцы спины, может вызвать их спазм, ощущаемый женщиной как дискомфорт и боли в грудной клетке.
К последнему триместру беременности увеличивается масса тела беременной, что создает повышенную нагрузку на интенсивно работающую сердечно-сосудистую систему. Даже незначительное увеличение уже существующей тахикардии часто приводит к экстрасистолии и колющим болям в сердце.
Колет сердце при беременности: что делать
Если у беременной колет сердце, то в домашних условиях можно сделать следующее:
- постараться успокоиться, не паниковать;
- освободить шею и грудь от стесняющей дыхание одежды;
- сесть в удобной позе и сделать несколько глубоких вдохов и выдохов, а еще лучше полежать в хорошо проветренном помещении;
- если боль прошла в течение нескольких минут, после ее исчезновения посетить врача;
- если боль длительная и сильная необходима срочная помощь.
Никакого самолечения допускать нельзя. Нельзя принимать никаких таблеток и сердечных капель.
Лучше сразу же обратиться к врачу. Если выявится патология сердца, то такие пациентки обычно направляются на стационарное лечение. Если диагностируется патология других органов, то беременная будет проконсультирована у специалиста, ей будет назначено соответствующее лечение.
Если выяснится, что беспокоящие женщину боли функционального характера, то ей необходимо заняться профилактикой подобных болей:
- регулярно и правильно питаться;
- много и качественно отдыхать;
- ежедневно совершать пешие прогулки;
- избегать стрессовых ситуаций;
- избегать курения даже пассивного;
- никогда не заниматься самолечением.
Можно ли делать массаж беременным, если колет сердце
Прежде чем говорить о любых процедурах у беременных с колющими болями в сердце (в том числе и о массаже), необходимо выяснить причину болей. Если это кардиологическая патология, то речи и о каких бы то ни было подобных процедурах быть не может. Если же это функциональные боли, то такая процедура вполне возможна.
Массаж позволяет улучшить кровоснабжение в конечностях, избавиться от болей в ногах и спине, снять стресс, улучшить настроение.
Массаж для беременных существенно отличается от классического массажа, делать его может только специально обученный специалист, имеющий соответствующую квалификацию. Кроме того, просто прийти и записаться на массаж во время беременности нельзя. На эту процедуру направляет гинеколог, ведущий беременность. Он же определяет объем процедуры, какой вид массажа делать, чтобы не навредить матери и плоду, а какой вид массажа делать нельзя.
Во время процедуры массажист обязан контролировать состояние беременной и при появлении малейших признаков дискомфорта, сразу же прекратить процедуру.
Массировать при беременности можно область шеи, конечности, спину до пояса. Массаж пояснично-крестцовой области проводится очень мягко, так как это зона риска. Массировать живот строго запрещается.
При беременности можно проводить только ручной массаж, все виды аппаратного массажа строго запрещены.
Светлана Александрова, кардиолог, специально для Mirmam.pro
Полезное видео
Учащенное сердцебиение при беременности

Синусовая аритмия сердца при беременности

Заболевания сердечно-сосудистой системы и беременность

Давит сердце при беременности: советы кардиолога
Источник
Боли в сердце при беременности
Беременность – один из самых счастливых и ответственных периодов в жизни каждой женщины. В это время в организме будущей мамы происходят различные изменения, направленные на сохранение и развитие плода, подготовку к предстоящим родам и кормлению. Большую роль в этом берет на себя именно сердечно-сосудистая система. Давайте выясним, по какой причине возникают боли в сердце во время беременности и опасны ли они.
Причины
Какие физиологические изменения претерпевает организм женщины? Важно понимать, что девять месяцев ее сердечно-сосудистая система работает за двоих. В этот период она обеспечивает и возросшие потребности матери, и создает благоприятные условия для полноценного развития плода.
Повышение нагрузки на сердце обусловлено:
- увеличением объема циркулирующей крови (в 1,2-1,5 раза);
- прибавкой в весе;
- формированием нового маточно-плацентарного круга кровообращения;
- повышением внутрибрюшного давления;
- эндокринными перестройками.
Следствия этих изменений:
- увеличение размеров сердца (за счет расширения и гипертрофии органа);
- снижение артериального давления (обусловлено сосудорасширяющим действием прогестерона);
- рост частоты сердечных сокращений из-за возросшего объема крови (показатели пульса при беременности и причины его учащения на разных сроках можно посмотреть здесь)
Подобные перестройки отражаются и на общем самочувствии женщины. Только как отличить, где норма, а когда стоит обратиться к врачу?
Рассмотрим наиболее распространенные «внесердечные» причины, по которым во время беременности возникают боли в области сердца:
- язва желудка, панкреатит;
- бронхит, пневмония, плеврит;
- миозит, травмы ребер, остеохондроз;
- межреберная невралгия.
Во время вынашивания организм становится гиперчувствительным буквально ко всему, и дискомфорт за грудиной возникает из-за длительной неудобной позы, перемены погоды и душного помещения.
Болеть сердце может и при приобретенном заболевании, и вследствие развития патологий, которые до беременности себя никак не проявляли. К симптомам кардиопатии относят:
- боли в сердце – колющие, тупые, давящие;
- одышку, появление отеков;
- усиленное сердцебиение.
Какие обследования необходимо пройти
Каждая будущая роженица становится на учет в женскую консультацию для наблюдения и периодических обследований. Желательно это сделать во время первого триместра (до 12 недель). Женщины, у которых болит сердце при беременности, входят в группу риска и требуют более пристального наблюдения.
При усугублении или учащении приступов рекомендовано обратиться за консультацией к терапевту либо кардиологу. Возможно, придется провести ряд лабораторных и инструментальных исследований:
- электрокардиографию;
- эхокардиографию (УЗИ сердца);
- общий анализ крови;
- клинический анализ мочи;
- биохимический анализ крови;
- гормональные показатели;
- генетические тесты.
Эти процедуры информативны и безопасны для женщины и плода.
Когда ложиться в больницу
Госпитализируют беременную, если на определенном этапе возникают проблемы, требующие ежедневного наблюдения. Насколько длительно это будет, зависит от конкретной ситуации. Показания для стационарного лечения женщины, если у нее болит сердце во время беременности:
- сдавливание за грудиной;
- иррадиация боли в руку, лопатку, нижнюю челюсть;
- потеря сознания, «распирание» в голове;
- появление отеков;
- повышение артериального давления;
- одышка, аритмия (о нарушениях ритма у женщин «в положении» можно прочесть здесь).
Эти признаки свидетельствуют о развитии грозного осложнения – гестоза беременных. При таком состоянии ухудшается работа почек, сердца и головного мозга. В тяжелых случаях патология переходит в эклампсию, что в дальнейшем приводит к задержке развития и гибели малыша. Почему при появлении такой ситуации обязательно нужно соглашаться на лечение в стационаре? Зачастую непонимание тяжести проблемы заставляет женщину отказываться от госпитализации. Но именно благодаря вовремя оказанной помощи удается избежать опасных последствий и благополучно родить здоровую кроху.
Таблетки и препараты: стоит ли пить
Главное правило: когда при беременности болит сердце, ни в коем случае нельзя лечиться самостоятельно!
Понять, что следует сделать для устранения болевого синдрома, сложно из-за невыясненной его причины. Многие препараты категорически противопоказаны при вынашивании, поскольку после их применения проявляются эмбриотоксические и тератогенные эффекты. Оценить соотношение риск/польза под силу только квалифицированному врачу.
В большинстве случаев боль в сердце при беременности на ранних сроках неопасна, потому что связана с перестройкой в работе внутренних органов. Достаточно придерживаться нескольких правил, чтобы не спровоцировать усугубление состояния:
- Рациональное и сбалансированное питание, богатое витаминами и микроэлементами.
- Достаточное пребывание на свежем воздухе.
- Категорический запрет на курение и алкоголь.
- Умеренные физические нагрузки.
- Полноценный сон.
- Положительные эмоции.
Соблюдая эти несложные постулаты, вы поможете себе и собственной сердечно-сосудистой системе адаптироваться к физиологическим изменениям.
Выводы
Категорически игнорировать кардиалгии нельзя. Иногда они свидетельствуют о серьезных проблемах и требуют патогенетического лечения. Чаще дискомфорт обусловлен глобальными изменениями, которые испытывает организм будущей матери. Он исчезнет после родов и без применения лекарственных средств. Важно не лечиться и ставить себе диагноз самостоятельно, а при появлении болей сразу обращаться к врачу.
Источник
Нарушения ритма сердца у беременных

Нарушение ритма сердца (НРС) – это изменение нормальной частоты, регулярности и источника возбуждения сердца, а также расстройства проведения импульса, нарушения связи и/или последовательности между активацией предсердий и желудочков [1]. Беременность – физиологическое состояние организма, нередко провоцирующее НРС, частота которых, по данным разных авторов, колеблется от 5 до 18% [2, 3], из них около половины (41,7%, по данным Т.В. Шабала) имеют функциональный генез [4].
Механизмы НРС при беременности изучены недостаточно. Развитие беременности не сопровождается возникновением специфических электрофизиологических изменений в структурах миокарда и проводящей системе сердца, которые способствовали бы формированию или модификации субстрата основных механизмов аритмогенеза (патологического повышенного автоматизма, повторного входа волны возбуждения – «re-entry», триггерной активности) и повышали бы риск НРС. Беременность сопровождают физиологические гемодинамические изменения (увеличение объема циркулирующей крови, ударного объема, сердечного выброса, частоты сердечных сокращений), вегетативные (увеличение плазменных концентраций катехоламинов, повышение чувствительности адренергических рецепторов) и гормональные сдвиги (увеличение синтеза эстрогенов, прогестерона, простагландинов, ренина, ангиотензиногена). Все это может способствовать изменению возбудимости, автоматизма и рефрактерности миокарда, приводить к развитию и/или увеличению его электрофизиологической негомогенности и, таким образом, провоцировать возникновение НРС. Кроме того, перечисленные физиологические процессы могут усугублять гемодинамические нарушения у женщин с заболеваниями сердца, возникшими до беременности, что, в свою очередь, будет способствовать возрастанию риска развития НРС [5, 6].
Б.А. Ребров и О.А. Реброва предложили структурировать все причины, приводящие к развитию НРС у беременных [7], следующим образом:
1. Функциональные факторы, связанные с дисбалансом вегетативной нервной системы:
– физические нагрузки;
– психоэмоциональные нагрузки;
– дисгормональная перестройка организма в связи с гестацией;
– употребление продуктов, вызывающих гиперкатехоламинемию (крепкий чай, кофе, никотин).
2. Органические поражения миокарда, сопровождающиеся его гипертрофией, ишемией, кардиосклерозом, дилатацией предсердий или желудочков, развившиеся вследствие:
– заболеваний сердечно-сосудистой системы (ишемическая болезнь сердца, миокардиты, перикардиты, врожденные и приобретенные пороки, кардиомиопатии, опухоли и травмы сердца);
– патологии органов дыхания с явлениями дыхательной недостаточности;
– системных заболеваний соединительной ткани (системная красная волчанка, системная склеродермия, дерматомиозит, ревматоидный артрит, системные васкулиты).
3. Заболевания центральной нервной системы (опухоли, нарушения мозгового кровообращения) и психогенные аритмии (неврозы, психопатии, стресс-гипокалиемии).
4. Заболевания органов пищеварения (язвенная болезнь, дискинезии пищеварительного канала и желчевыводящих путей, гепатиты).
5. Заболевания эндокринной системы (тиреотоксикоз, гиперпаратиреоз).
6. Наследственные заболевания и синдромы (болезнь Фабри, Кернса – Сейра, Ленегра, Лева, аритмогенная кардиомиопатия левого желудочка (ЛЖ), синдромы преждевременного возбуждения желудочка, синдром удлиненного интервала QT, синдром слабости синусового узла и др.).
7. Нарушения электролитного обмена (гипокалиемия, гипомагниемия, гиперкальциемия, гиперкалиемия).
8. Интоксикация (алкоголь, бытовая и промышленная химия, ксенобиотики, лекарственные препараты, в т. ч. антиаритмики).
НРС чаще прогрессируют и носят более стойкий характер (резистентный к медикаментозной терапии) в случае, если аритмии выявлялись еще до беременности, а также у беременных с органическим поражением сердца. Следует отметить, что даже при отсутствии органической патологии сердца у женщин с нарушениями ритма значительно чаще встречаются осложнения беременности (злокачественные гестозы, невынашивание, гипотрофия плода) [7].
Таким образом, основными направлениями в ведении беременных с нарушениями ритма сердца являются диагностика и лечение заболеваний сердечно-сосудистой системы, органов дыхания, дисфункции щитовидной железы, а также коррекция электролитных нарушений и других патологических состояний, способствующих развитию аритмий сердца. Кроме того, необходимо выявить и устранить факторы, которые могут провоцировать НРС: употребление алкоголя, кофеина, курение, психоэмоциональные перегрузки. Во многих случаях выполнения вышеперечисленных мер оказывается достаточно для профилактики или купирования ряда аритмий либо для существенного снижения выраженности их клинических проявлений [8]. В случае выявления НРС ведение беременной продолжается совместно с врачом-кардиологом.
Основные нарушения ритма и проводимости
1. Экстрасистолия.
Наджелудочковая и желудочковая экстрасистолия – наиболее часто встречающееся НРС у беременных. Часто она протекает бессимптомно и выявляется только при плановой регистрации ЭКГ или при длительном мониторировании ЭКГ по Холтеру.
Однако у части пациенток экстрасистолия может проявляться клинически (перебоями в работе сердца, дискомфортом в грудной клетке, тревогой и т. д.). Выявление патологических факторов, способствующих развитию нарушений ритма сердца, коррекция психоэмоционального статуса позволяют устранить или в значительной степени уменьшить субъективные ощущения, что часто снимает необходимость медикаментозной противоаритмической терапии [8].
За редким исключением наджелудочковая и желудочковая экстрасистолия не является противопоказанием к естественным родам и не требует медикаментозного лечения.
Назначение антиаритмических препаратов, в первую очередь кардиоселективных -адреноблокаторов, показано в редких случаях при плохой субъективной переносимости экстрасистолии, а также у беременных с желудочковой экстрасистолией (≥10 в час) и систолической дисфункцией ЛЖ (систолическая сердечная недостаточность и/или фракция выброса ЛЖ менее 40%) [8].
2. Наджелудочковые тахикардии.
Беременность может спровоцировать развитие наджелудочковой тахикардии (НЖТ) или привести к учащению уже имевшихся пароксизмов, таких как пароксизмальная атриовентрикулярная (АВ) узловая реципрокная тахикардия, АВ-реципрокная тахикардия при наличии дополнительных путей АВ-проведения – синдром Wolf – Parkinson – White, скрытые дополнительные пути. Реже регистрируются предсердные тахикардии, в основном при органическом поражении сердца.
Если пароксизм НЖТ протекает без нарушения гемодинамики, для купирования используют вагусные приемы (проба Вальсальвы, массаж каротидного синуса) (I, С). Если вагусные приемы неэффективны, вводят в/в антиаритмические препараты, назначаемые врачом-кардиологом (АТФ (I, С), -блокаторы (метопролол, пропранолол) (IIa, С), верапамил (IIb, С)).
В случае нестабильной гемодинамики на фоне пароксизма НЖТ (сердечная астма, отек легких, гипотензия) применяется электроимпульсная терапия (I, С).
3. Предсердные тахикардии.
Современные рекомендации предлагают автоматическую, триггерную и реципрокную предсердные тахикардии объединить термином «очаговая предсердная тахикардия», которая развивается преимущественно на фоне органических заболеваний сердца, электролитных нарушений, интоксикаций (дигиталисной, алкогольной). Прогноз для больных в этом случае определяется, как правило, основным заболеванием.
Больные с асимптомными, редкими, непродолжительными пароксизмами очаговой предсердной тахикардии не нуждаются в лечении. Их надо обследовать с целью определения причины НРС и попытаться устранить ее. Фармакотерапия или немедикаментозное лечение необходимы только больным с симптомными приступами аритмии, а также при ее хроническом течении [8].
Учитывая высокую эффективность и небольшое количество осложнений, в настоящее время в лечении больных с НЖТ, в т. ч. очаговой предсердной тахикардией, предпочтение отдают интервенционным вмешательствам (радиочастотная катетерная аблация), а не антиаритмическим препаратам (эффективность профилактической антиаритмической терапии составляет всего 50–60%) [8].
4. Фибрилляция предсердий (ФП).
Основными направлениями в лечении ФП являются:
– установление причины ФП и воздействие на модифицируемые факторы: лечение гипертиреоза, прекращение приема алкоголя, устранение передозировки сердечных гликозидов, симпатомиметиков, нормализация электролитного баланса и др.;
– контроль ЧСС, купирование и предупреждение рецидивов аритмии;
– профилактика тромбоэмболических осложнений.
Короткие, асимптоматические (малосимптомные) пароксизмы ФП не требуют антиаритмической терапии. Профилактическая антиаритмическая терапия может потребоваться при устойчивых, рецидивирующих, симптомных приступах аритмии. Независимо от тактики ведения пациентки и от выбора антиаритмической стратегии проведение антитромботической терапии обязательно [8]]!
5. Желудочковая тахикардия и фибрилляция желудочков (ФЖ).
ЖТ – редкое нарушение ритма при беременности. Она может быть представлена как эпизодами неустойчивой (длительность до 30 с без нарушения гемодинамики), так и устойчивой (длительность более 30 с или гемодинамическая нестабильность) вариантами, а по морфологии комплексов QRS – мономорфной или полиморфной формами.
Развитие ЖТ и/или ФЖ наблюдается в основном у беременных с органическими заболеваниями сердца, включая кардиомиопатии, врожденные и приобретенные пороки сердца, аритмогенную дисплазию (кардиомиопатию) правого желудочка. Перипортальная кардиомиопатия должна быть исключена, если впервые ЖТ развилась в течение последних 6 нед. беременности или в ранние сроки после родов. Желудочковые тахиаритмии могут быть следствием как врожденного удлинения, так и укорочения интервала QT, синдрома Бругада, возможно также развитие катехоламинергической полиморфной («двунаправленной») ЖТ (редкая наследственная аритмия). Вместе с тем ЖТ могут наблюдаться у беременных при отсутствии органического поражения сердца и генетически обусловленных ионных каналопатий. Наиболее часто среди них встречается идиопатическая ЖТ из выносящего тракта правого желудочка. Для предупреждения симптомных рецидивов данной тахикардии назначаются -адреноблокаторы или верапамил (I, С), при неэффективности фармакотерапии или тяжелом течении аритмии рекомендуется радиочастотная катетерная аблация (IIb, С).
Купирование гемодинамически нестабильной ЖТ, а также ФЖ практически не отличается от такового у небеременных и должно включать весь комплекс мероприятий по проведению электрической кардиоверсии, дефибрилляции (I, С) и кардиопульмональной реанимации, предусмотренных соответствующими рекомендациями. Электроимпульсная терапия является безопасной для плода в любом сроке беременности [8].
Исходя из риска внезапной сердечной смерти, всех беременных с ЖТ можно разделить на две группы: пациентки с потенциально злокачественными и злокачественными желудочковыми аритмиями. К потенциально злокачественным аритмиям относятся желудочковая экстрасистолия (≥10 в час) и эпизоды неустойчивой ЖТ при наличии дисфункции ЛЖ (систолическая сердечная недостаточность и/или фракция выброса ЛЖ менее 40%). У пациенток с этими НРС еще не было эпизодов устойчивой ЖТ или ФЖ, но вероятность их развития высока. Целью лечения данной категории пациенток является снижение риска смерти – первичная профилактика (назначение -адреноблокаторов (I, С), а в случае их непереносимости или неэффективности и при отсутствии альтернативного решения – амиодарона (может оказывать отрицательное воздействие на плод, включая гипотиреоидизм, умственное недоразвитие и др.)).
Группу лиц со злокачественными желудочковыми аритмиями составляют беременные с выраженным структурным поражением миокарда и пароксизмами устойчивой ЖТ и/или успешно реанимированные по поводу ФЖ. Прогноз жизни у этих больных крайне неблагоприятен, а лечение должно быть направлено не только на устранение тяжелой аритмии, но и на продление жизни, т. е. на вторичную профилактику внезапной сердечной смерти. Для этого возможно использование амиодарона и соталола, а также комбинации -адреноблокаторов и амиодарона (с учетом вышеизложенного отрицательного влияния его на состояние плода) (IIа, С). Имплантация кардиовертера-дефибриллятора (наиболее эффективный метод вторичной профилактики внезапной сердечной смерти) может быть проведена как до беременности, так и, при необходимости, в любом сроке беременности (желательно не ранее 8-ми нед.) с использованием средств максимальной защиты плода и под контролем эхокардиографии (IIa, С) [8].
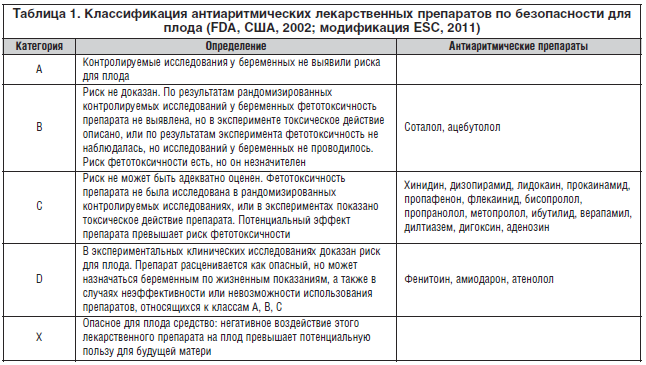
На сегодняшний день безопасных для плода противоаритмических препаратов не существует, поэтому их применяют только по строгим клиническим показаниям – при гемодинамически значимых или жизнеугрожающих НРС (табл. 1). В то же время нельзя забывать об антиаритмическом эффекте препаратов магния, которые широко назначаются беременным акушерами-гинекологами. Их применение приводит к уменьшению частоты возникновения аритмий (в т. ч. желудочковых) и обеспечивает их профилактику [9].
6. Нарушение проводимости сердца.
Нарушения проводимости (блокады) сердца возникают при замедлении или полном прекращении проведения электрического импульса из синусового узла по проводящей системе сердца. Выделяют следующие виды блокад:
– синоатриальную;
– внутрипредсердную;
– атриовентрикулярные: I, II (Мобитц I, Мобитц II) и III степени;
– блокады ветвей пучка Гиса.
Причинами возникновения синоатриальной и внутрипредсердной блокад могут быть воспалительные, склеротические, дегенеративные изменения миокарда предсердий, передозировка лекарственных препаратов (-адреноблокаторов, сердечных гликозидов и др.), электролитные нарушения. Эти виды блокад наблюдаются и у практически здоровых лиц при ваготонии.
Синоатриальные блокады в подавляющем случае бессимптомны и не требуют специального лечения. Синоатриальные блокады с симптомной брадикардией (пресинкопе, синкопе) являются показанием для имплантации искусственного водителя ритма.
АВ-блокады характеризуются нарушением проведения импульса от предсердий к желудочкам. При беременности чаще всего встречаются АВ-блокады, которые в большинстве случаев носят врожденный характер. Они, как правило, протекают бессимптомно и не осложняют течение беременности и родов. Вероятным этиологическим фактором является первичное генетически детерминированное заболевание проводящей системы сердца (во многих случаях прослеживается семейный характер заболевания).
Другими причинами поражения проводящей системы сердца являются болезнь Ленегра, болезнь Лева, синдром Кернса – Сейра, болезнь Фабри. Причинами развития блокад у пациенток, кроме того, являются: врожденные и приобретенные пороки сердца, кардиомиопатии, операции на открытом сердце. У практически здоровых лиц может быть блокада правой ножки пучка Гиса.
У беременных с симптомами, связанными с синдромом слабости синусового узла, нарушениями АВ-проводимости II–III степени (пресинкопе и синкопальные состояния) требуется выполнение временной или постоянной эндокардиальной стимуляции сердца [8].
Таким образом, НРС, нередко сопровождающие беременность, требуют своевременной диагностики и устранения провоцирующих их факторов. Сбалансированное питание, нормализация режима сна и бодрствования, коррекция психоэмоционального статуса – всего этого, как правило, оказывается достаточно для уменьшения частоты возникновения НРС, улучшения их переносимости, а также в целях профилактики.
Источник
